Антифосфолипидный синдром — симптомокомплекс, в основе которого лежит развитие аутоиммунной реакции и появление антител к широко распространенным фосфолипидным детерминантам, присутствующим на мембранах тромбоцитов, клеток эндотелия, нервной ткани.
Антифосфолипидный синдром впервые был детально описан при системной красной волчанке Hughes.
Существует несколько классов мембранных фосфолипидов, различающихся по структуре и иммуногенности. Наиболее распространены в организме «нейтральные» фосфолипиды — фосфатидилэтаноламин (ФЭ) и фосфатидилхолин (ФХ). «Отрицательно заряженные» (анионные) фосфолипиды — фосфатидилсерин (ФС), фосфатидилинозитол (ФИ) и кардиолипин (дифосфатидилглицерол) локализуются на внутренней поверхности биомембран и экспонируются в процессе клеточной активации.
Антитела к фосфолипидам — это гетерогенная популяция антител, реагирующих с отрицательно заряженными, реже — нейтральными фосфолипидами. К антифосфолипидным антителам относятся следующие разновидности антител:
- волчаночный антикоагулянт — популяция антифосфолипидных антител класса IgG или IgM, способных in vitro подавлять фосфолипиднозависимые коагуляционные реакции путем взаимодействия с фосфолипидным компонентом протромбиназы активаторного комплекса. Волчаночный антикоагулянт был обнаружен вначале в сыворотке крови больных системной красной волчанкой. При системной красной волчанке продукция волчаночного антикоагулянта ассоциируется, в отличие от результатов in vitro, не с кровоточивостью, а с парадоксальным увеличением частоты тромбозов;
- антитела к кардиолипину — иммунологически гетерогенная популяция антител, реагирующих с иммобилизованным отрицательно заряженным фосфолипидом — кардиолипином, являющимся основным антигеном реакции Вассермана; антитела к кардиолипину могут относится к различным изотипам иммуноглобулинов IgG, IgM, IgA;
- антитела, реагирующие со смесью кардиолипина, холестерина, фосфатидилхолина, определяемые с помощью реакции агглютинации (ложноположительная реакция Вассермана);
- бета2-гликопротеин-1-кофакторзависимые антифосфолипидные антитела (бета2-ГП1-кофакторзависимые АФЛ) — подавляющие естественную антикоагулянтную активность бета2-ГП1. При антифосфолипидном синдроме взаимодействие АФЛ с фосфолипидами зависит от кофактора бета2-гликопротеина-1. Он имеет молекулярную массу 50.000.000 Да и активно связывается с фосфолипидами, ДНК, компонентами мембран тромбоцитов и митохондрий, гепарином. Бета2-ГП1 является важным естественным антикоагулянтом, он подавляет внутреннюю активацию антикоагуляционного каскада и агрегацию тромбоцитов. Подавление бета2-ГП1-кофакторзависимых антител сопровождается развитием тромбозов.
Частота обнаружения антител к фофолипидам в сыворотке крови здоровых людей колеблется от 1 до 12% и может увеличиваться у лиц пожилого возраста.
В сыворотке здоровых людей уровень антител к фосфолипидам низкий, при этом биологические мембраны защищены от воздействия последних.
При заболеваниях, связанных с активацией В-лимфоцитов, резко увеличивается концентрация антител к фосфолипидам. Наиболее часто и в высоком титре антител к фосфолипидам обнаруживаются в сыворотке крови больных системной красной волчанкой (до 70% случаев), реже — при других ревматических заболеваниях, включая ревматоидный артрит, системную склеродермию, синдром Шегрена. Избыточное образование антител к фосфолипидам выявлено также у больных со злокачественными новообразованиями, лимфопролиферативными синдромами, аутоиммунной тромбоцитопенической пурпурой, на фоне острых и хронических вирусных, бактериальных и паразитарных инфекций (инфекционный мононуклеоз, СПИД и др.), при ряде заболеваний ЦНС, некоторых формах акушерской патологии, на фоне приема некоторых широко распространенных лекарственных препаратов (оральных контрацептивов, психотропных средств и др.). Как правило, гиперпродукция антител к фосфолипидам приводит к развитию антифосфолипидного синдрома.
Антифосфолипидный синдром чаще встречается у женщин, чем у мужчин.
Виды и симптомы антифосфолипидного синдрома
- Различают следующие клинические варианты антифосфолипидного синдрома:
- Первичный;
- Вторичный – при ревматических и аутоиммунных заболеваниях, злокачественных новообразованиях, применении лекарственных препаратов, инфекционных заболеваниях, наличии иных причин;
- Другие варианты – «катастрофический» антифосфолипидный синдром, микроангиопатические синдромы (НЕLLР-синдром, тромботическая тромбоцитопения, гемолитико-уремический синдром, синдром гипотромбинемии, диссеминированная внутрисосудистая коагуляция), антифосфолипидный синдром в сочетании с васкулитом.
В дебюте антифосфолипидного синдрома преобладают признаки поражения мозговых сосудов – от снижения памяти, мигрени, постоянной головной боли, преходящих нарушений зрения и мозгового кровообращения до тромбозов мозговых синусов, сосудов головного мозга, эпилепсии, тромботических инсультов и синдрома Снеддона. Первыми могут возникать тромбозы вен конечностей с тромбоэмболией легочной артерии или без неё, синдром Рейно.
Чтобы установить точный диагноз, ревматологи при подозрении на антифосфолипидный синдром назначают анализы. Антитела к фосфолипидам определяют при наличии следующих показаний:
- Всем больным системной красной волчанкой;
- Пациентам в возрасте до 40 лет с венозным или артериальным тромбозом;
- При необычной локализации тромбоза (например, в мезентериальных венах);
- В случае необъяснённого неонатального тромбоза;
- Пациентам с идиопатической тромбоцитопенией (чтобы исключить болезнь Мошковича);
- При развитии кожного некроза на фоне приёма непрямых антикоагулянтов;
- В случае необъяснимого удлинения активированного частичного тромбопластинового времени;
- При рецидивирующих спонтанных абортах;
- Если у пациента диагностируют ранний острый инфаркт миокарда.
Исследование выполняют при наличии у пациента родственников с тромботическими нарушениями.
АФС при беременности – сложная задача в акушерской практике
Синдром антифосфолипидных антител при беременности находится в списке особо трудных задач, поставленных перед акушерством, ведь треть женщин, пребывающих в предвкушении счастья материнства, вместо этого получают слезы и разочарования. Вообще, можно сказать, что акушерская патология вобрала в себя самые характерные, но довольно опасные черты синдрома антифосфолипидных антител:
- Невынашивание беременности, которое становится привычным;
- Рецидивирующие самопроизвольные выкидыши (1 триместр), риск которых возрастает пропорционально повышению иммуноглобулинов класса G к кардиолипиновому антигену;
- ФПН (фетоплацентарная недостаточность), создающая непригодные для нормального формирования нового организма условия, в результате чего – кислородное голодание плода, задержка его развития, а нередко и гибель в утробе матери;
- Поздние токсикозы с риском наступления преэклампсии, эклампсии;
- Хорея;
- Тромбозы (и в венах и в артериях), повторяющиеся вновь и вновь;
- Гипертензия беременных;
- Раннее начало и тяжелое течение заболевания;
- hellp-синдром – опасная патология 3 триместра (35 недель и дальше), неотложное состояние в акушерской практике (стремительное нарастание симптомов: рвота, боль в эпигастрии, головная боль, отеки);
- Раннее, несвоевременное отделение плаценты;
- Роды на сроках до 34 недель;
- Неудачные попытки ЭКО.
Старт развитию патологических изменений при беременности, конечно, дают тромбозы сосудов, ишемия плаценты, плацентарная недостаточность.
Важно – не пропустить!
Женщины с подобной патологией в период гестации требуют особого внимания и динамического наблюдения. Врач, который ведет ее, знает, что может грозить беременной и чем она рискует, поэтому назначает дополнительные обследования:
- Гемостазиограмму с определенной периодичностью, чтобы всегда видеть, как ведет себя система свертывания крови;
- Ультразвуковое исследование плода с допплерогафией маточно-плацентарного кровотока;
- Ультразвуковую диагностику сосудов головы и шеи, глаз, почек, нижних конечностей;
- ЭхоКГ, чтобы избежать нежелательных изменений со стороны клапанов сердца.
Эти мероприятия производятся с целью не допустить развития тромбоцитопенической пурпуры, гемолитико-уремического синдрома и, конечно, такого грозного осложнения, как ДВС-синдром. Или исключить их, если у врача есть хоть малейшие сомнения.
Разумеется, наблюдением за развитием беременности у женщин с антифосфолипидным синдромом занимается не только врач акушерско-гинекологического профиля. С учетом того, что АФС заставляет страдать многие органы, к работе могут быть привлечены разные специалисты: ревматолог – в первую очередь, кардиолог, невролог и др.
Женщинам с АФС в течение гестационного периода показан прием глюкокортикостероидов и антиагрегантов (в небольших, назначенных врачом, дозировках!). Показаны также иммуноглобулины и гепарин, однако они применяются только под контролем коагулогаммы.
А вот девушкам и женщинам, которые уже знают о «своем АФС» и в дальнейшем планируют беременность, а сейчас думают пока «пожить для себя», хочется напомнить, что пероральные противозачаточные препараты им не подойдут, поскольку могут сослужить плохую службу, поэтому лучше попытаться найти другой способ контрацепции.
Симптомы антифосфолипидного синдрома
На коже определяются следующие клинические проявления антифосфолипидного синдрома:
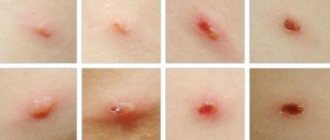
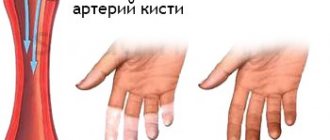
- Сетчатое ливедо – сосудистая сеточка в виде синеватых пятен кистях, голенях, бёдрах, кистях, которая особенно хорошо выявляется при охлаждении;
- Кровоизлияния и инфаркты;
- Тромбоз одной из центральных вен;
- Поверхностная сыпь в виде точечных геморрагий, которые напоминают васкулит.
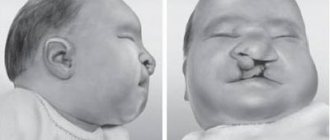
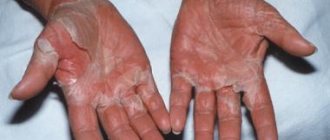
К кожным признакам антифосфолипидного синдрома относится некроз кожи дистальных отделов нижних конечностей, кровоизлияние в подногтевое ложе (симптом занозы), хронические язвы конечностей, ладонная и подошвенная эритема, кожные узелки.
У пациентов, страдающих антифосфолипидным синдромом, может развиваться тромбоз глубоких вен, тромбофлебит; ишемия в результате хронического артериального тромбоза, гангрена. Поражаются крупные сосуды с развитием синдром верхней или нижней полой вены, синдрома дуги аорты. При поражении костей развивается асептический некроз, транзиторный остеопороз в отсутствие приёма глюкокортикоидных гормонов. Может возникнуть тромбоз почечной артерии, инфаркт почки, внутриклубочковый микротромбоз с последующим развитием гломерулосклероза и хронической почечной недостаточности.
При антифосфолипидном синдроме определяется клиника поражения органа зрения. Развивается тромбоз вен, артерий и артериол сетчатки, атрофия зрительного нерва, инфаркты сетчатки; мелкие экссудаты, которые появляются вследствие закупорки артериол сетчатки.
Проявлением антифосфолипидного синдрома может быть патология надпочечников: тромбоз центральной вены, инфаркты и кровоизлияния, болезнь Аддисона, надпочечниковая недостаточность. Если пациент получает глюкокортикоиды, поражение надпочечников диагностировать достаточно трудно. Одним из основных проявлений антифосфолитического синдрома является акушерская патология:
- Привычное невынашивание беременности при отсутствии заболеваний женской репродуктивной системы;
- Внутриутробная гибель плода;
- Задержка внутриутробного развития плода;
- Хорея беременных;
- Гестоз, особенно его тяжёлые проявления – преэклампсия и эклампсия;
- Преждевременные роды.
При подозрении на антифосфолипидный синдром ревматологи назначают анализы. Известны следующие лабораторные критерии заболевания: наличие антител к кардиолипину IgG или IgM в сыворотке в средних или высоких титрах, которые определяются по крайней мере в 2 раза в течение шести недель при определении с помощью стандартизированного иммуноферментного метода, и волчаночный антиген, который выявляется в плазме по крайней мере 2 раза в течение шести недель стандартизированным методом. Диагноз «антифосфолитический синдром» ревматологи устанавливают при наличии, по крайней мере, одного клинического и одного лабораторного критерия.
Патология, подталкивающая к выработке АФЛА
В случае патологических процессов, которые стали результатом активации В-клеток, концентрация АФЛА довольно высока и они с большой частотой выявляются при следующих состояниях:
- системная красная волчанка ведет к повышенной выработке АФЛА
СКВ (системной красной волчанке);
- Аутоиммунной системной патологии соединительной ткани (системной склеродермии, синдроме Шегрена, ревматоидном артрите);
- Неопластических процессах;
- Лимфопролиферативных заболеваниях;
- АИТП (аутоиммунной тромбоцитопенической пурпуре), которая, впрочем, сама нередко сопровождает другую патологию, где гиперпродукция антифосфолипидных антител весьма характерна (СКВ, системная склеродермия, ревматоидный артрит);
- Острых и хронических процессах, вызываемых вирусами (инфекционный мононуклеоз, гепатит С, ВИЧ-инфекция), бактериальной инфекцией (эндокардит) либо паразитами (малярия);
- Отдельной патологии центральной нервной системы;
- Осложнениях беременности и родов, которые, кстати сказать, сам антифосфолипидный синдром и создает;
- Наследственной предрасположенности, обусловленной присутствием в фенотипе отдельных специфичностей 2 класса (DR4, DR7, DRw53) лейкоцитарной системы человека (HLA);
- Лечении некоторыми медикаментозными средствами (психотропными, оральными противозачаточными и пр.).
возможные проявления антифосфолипидного синдрома
Длительная выработка антифосфолипидных антител, независимо от причины ее повлекшей, как правило, заканчивается формированием антифосфолипидного синдрома. Однако, что же представляет собой антифосфолипидный синдром, каковы его клинические проявления, как с ним бороться?
Почему мы?
- Ультрасовременное оборудование. Квалификация наших специалистов, экспертная аппаратура и современные методики позволяют своевременно и точно диагностировать АФС.
- Консультация смежных специалистов. Пациента осматривает консилиум врачей, особенно это относится к беременным женщинам.
- Комфортные условия. Каждому клиенту наши ревматологи уделяют максимум времени. Все услуги оказываются в одном здании в центре Москвы, что экономит силы и время.
- Инновации. Применение высокотехнологичных методов лечения обеспечивает успешность терапии.
Используйте весь потенциал современной медицины, чтобы сохранить собственное здоровье и подарить жизнь вашему ребенку — обратитесь к ревматологу Клинического госпиталя на Яузе.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Статья проверена врачом-трансфузиологом, специалистом по экстракорпоральной гемокоррекции Ольшанским А.Г., носит общий информационный характер, не заменяет консультацию специалиста. Для рекомендаций по диагностике и лечению необходима консультация врача.
АФС-синдром – что это такое?
Около 35 лет назад ревматолог Грэм Хьюз обнаружил патологию, при которой иммунная система начинает вырабатывать специфические антитела против фосфолипидов. Они прикрепляются к тромбоцитам и сосудистым стенкам, взаимодействуют с белками, вступают в реакции обмена веществ и свертывания крови. И вторичный, и первичный синдром антифосфолипидных антител представляет собой аутоиммунное заболевание невыясненного происхождения. Этой проблеме больше подвержены молодые женщины репродуктивного возраста.
Причины и факторы риска
Причины заболевания до настоящего времени не установлены.
Отмечается, что преходящее повышение уровня антифосфолипидных антител происходит на фоне некоторых вирусных и бактериальных инфекций:
- гепатита С;
- инфекций, вызванных вирусом Эпштейна – Барр, вирусом иммунодефицита человека, цитомегаловирусом, парвовирусом В19, аденовирусом, вирусами Herpes zoster, кори, краснухи, гриппа;
- лепры;
- туберкулеза и заболеваний, вызванных другими микобактериями;
- сальмонеллезов;
- стафилококковых и стрептококковых инфекций;
- ку-лихорадки; и др.
Предотвратить развитие заболевания на современном уровне развития медицины не представляется возможным.
Известно, что у пациентов с антифосфолипидным синдромом частота развития различных аутоиммунных заболеваний выше, чем в среднем в популяции. На основании указанного факта некоторые исследователи предполагают генетическую предрасположенность к заболеванию. В качестве доказательства в этом случае приводятся статистические данные, согласно которым 33% родственников пациентов с АФС были носителями антифосфолипидных антител.
Патогенез антифосфолипидного синдрома
Наиболее часто в европейской и американской популяциях упоминаются три точечные генетические мутации, которые могут иметь отношение к формированию заболевания: лейденовская мутация (мутация фактора V свертывания крови), мутация гена протромбина G20210A и дефект гена 5,10-метилентетрагидрофолатредуктазы С677Т.
Обнаружили антифосфолипидные тела в анализе? Серьезно, но без паники…
В крови здоровых людей концентрация АФЛА обычно не показывает высокие результаты. Вместе с тем, нельзя также сказать, что у данной категории граждан они вовсе не выявляются. До 12% обследуемых людей могут иметь в своей крови АТ к фосфолипидам, но при этом ничем не болеть. Кстати, с возрастом частота обнаружения данных иммуноглобулинов, скорее всего, будет повышаться, что считается вполне естественным явлением.
А еще, иной раз бывают случаи, заставляющие некоторых особо впечатлительных людей изрядно поволноваться или вообще пережить шок. Например, пошел человек на какое-то обследование, предусматривающее проведение многих лабораторных тестов, в том числе, и анализ на сифилис. А проба оказывается положительной… Потом, конечно, все перепроверят и объяснят, что реакция была ложноположительной и, возможно, из-за присутствия в сыворотке крови антифосфолипидных антител. Однако, если подобное случается, то можно посоветовать не впадать в панику преждевременно, но и не успокаиваться окончательно, ведь антифосфолипидные антитела когда-нибудь могут и напомнить о себе.
О развитии заболевания
Антифосфолипидный синдром — это патология, которая характеризуется рецидивирующими тромбозами в сосудах любого калибра, а также проблемами со стороны репродуктивной системы (например, повторяющимися эпизодами невынашивания беременности).
Аутоиммунная природа
Причина данной патологии не установлена. Симптоматика заболевания связана с появлением в крови аутоантител к определенным компонентам клеток собственного организма: антифосфолипидных (аФЛ) (в частности — к кардиолипину (АКЛ)) и волчаночного антикоагулянта.
Склонность к тромбообразованию
Образование АФЛ приводит к нарушению функций внутреннего слоя сосудов — эндотелия, провоцирует дисбаланс в свертывающей системе крови (депрессию противосвертывающих механизмов, увеличение агрегации тромбоцитов). Следствием подобных изменений будет появление тромбов в различных участках кровеносного русла, что чревато развитием выкидышей у беременных женщин, инсультами, появлением участков некроза в любых органах.
Формы АФС
Существует три формы течения АФС:
- первичный антифосфолипидный синдром — у пациентов без аутоиммунной патологии,
- вторичный — на фоне уже имеющихся аутоиммунных заболеваний,
- катастрофическая форма — наиболее тяжелый вариант болезни.
Методы лечения
Коррекция проводится медикаментозными путями. Применяются препараты нескольких типов.
- Антикоагулянты. Средства на основе гепарина, также прочие.
- Собственно тромболитики. Короткими курсами, чтобы не спровоцировать обратного эффекта. Варфарин и аналогичные.
- Антиареганты. Аспирин и более современные варианты.
Показана умеренная физическая нагрузка, отказ от курения, спиртного, длительного сидения на одном месте. Задача решается также посредством плазмафереза, если есть необходимость в таковом.
Режим играет не меньшую роль. В первые несколько дней пациент находится в стационаре, возможно продление госпитализации до пары недель. Далее все мероприятия проводятся амбулаторно.
Куда сложнее обстоят дела при беременности. Мать на сохранении и проходит регулярное, систематическое лечение.
Задача терапии не только снять симптомы, но и устранить первопричину аномального состояния. На это направлены основные силы.
Разнообразие клинических проявлений АФС
С точки зрения современной медицины, заболевание можно отнести к разряду аутоиммунной тромботической васкулопатии, сопровождаемой поражением сосудов различного диаметра. По причине обширной локализации синдрома, распространяющегося не только на капилляры, но и крупные кровяные русла (артериальные, венозные), антифосфолипидный сбой демонстрирует широкий спектр симптоматики. В клинической практике известны случаи как бессимптомного носительства фосфолипидных АТ, так и угрожающих жизни проявлений патологии Хьюджа.
В чем опасность высоких объемов антител
Появление критического числа АТ к фосфолипидам негативно отражается на ряде структур организма:
- В клетках эндотелия (эндотелиоциты) снижается синтез расширяющего сосуды простациклина, предотвращающего агрегацию тромбоцитов. Происходит также угнетение тромбомодулина (белок), необходимого для старта антитромботического эффекта.
- Взаимодействие тромбоцитов с АТ фосфолипидов стимулирует продуцирование веществ, повышающих уровень агрегации тромбоцитов. Превышение нормы объемов антител угрожает быстрым разрушением кровяных клеток, итогом чего станет тромбоцитопения.
- Высокий процент фосфолипидных маркеров негативно отражается на состоянии системы, ответственной за свертывание крови. В крови снижается объем гуморальных компонентов этой системы, что приводит к сгущению крови, ослаблению активности гепарина.
Перечисленные эффекты негативного влияния высокого числа антител повышают свертываемость крови, снабжающей все органы. Результат – образование тромбов на фоне развития симптомов гипоксии.
Влияние АФЛА на органы и системы
Что можно ожидать от синдрома АФЛА – предсказать довольно сложно, он способен создать опасную ситуацию в любом органе. Например, не остается в стороне от неприятных событий в организме головной мозг (ГМ). Тромбоз его артериальных сосудов является причиной таких заболеваний, как ТИА (транзиторная ишемическая атака) и рецидивирующий инфаркт мозга, которые могут иметь не только характерные для себя симптомы (парезы и параличи), но и сопровождаться:
- Судорожным синдромом;
- Деменцией, неуклонно прогрессирующей и загоняющей мозг пациента в «растительное» состояние;
- Различными (и часто весьма неприятными) расстройствами психики.
Кроме этого, при синдроме антифосфолипидных антител можно встретить и другую неврологическую симптоматику:
- Головные боли, напоминающие таковые при мигрени;
- Беспорядочные непроизвольные движения конечностей, характерные для хореи;
- Патологические процессы в спинном мозге, влекущие двигательные, чувствительные и тазовые расстройства, совпадающие по клинике с поперечным миелитом.
Патология сердца, обусловленная влиянием антифосфолипидных антител, может иметь не только выраженную симптоматику, но и серьезный прогноз в отношении сохранения здоровья и жизни, ведь неотложное состояние – инфаркт миокарда, является результатом тромбоза коронарных артерий, правда, если затрагиваются только самые мелкие ветви, то поначалу можно обойтись нарушением сократительной способности сердечной мышцы. АФС «принимает активное участие» в формировании клапанных пороков, в более редких случаях – способствует образованию внутрипредсердных тромбов и ведет диагностику по ложному пути, поскольку врачи начинают подозревать миксому сердца.
Немало неприятностей АФС может доставить и другим органам:
- Почкам (тромбоз артериальных сосудов, инфаркт почки, микротромбоз клубочков с дальнейшей трансформацией в гломерулосклероз и ХПН). Тромбоз сосудов почек является главной причиной стойкой артериальной гипертензии, которая сама, как известно, далеко не безобидна – с течением времени и от нее можно ожидать всяких осложнений;
- Легким (чаще всего – ТЭЛА, реже – легочная гипертензия при местном поражении сосудов);
- ЖКТ (желудочно-кишечные кровотечения);
- Селезенке (инфаркт);
- Коже (сетчатое ливедо, особенно проявляющееся на холоде, точечные геморрагии, эритема на ладонях и подошвах, «симптом занозы» – кровоизлияния в ногтевое ложе, некроз кожных покровов ног, язвенное поражение).
Многообразие симптомов, указывающих на поражение того или иного органа, часто позволяет антифосфолипидному синдрому протекать в разных формах, в виде псевдосиндромов, имитирующих другую патологию. Нередко он ведет себя, как васкулит, иногда проявляется как дебют рассеянного склероза, в одних случаях врачи начинают подозревать опухоль сердца, в других – нефрит или гепатит…