Гадаева Мадина Лечаевна, врач офтальмолог ООО Клиника доктора Куренкова.
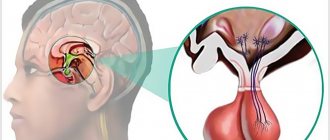
Кератоконус представляет собой заболевание роговицы невоспалительного характера, при котором вследствие дегенеративных процессов происходит истончение и деформация роговицы с формированием конической формы. Кератоконус больше встречается среди мужского населения, в основном начинает проявляться в пубертатном периоде. По статистике 1 случай заболевания приходится на 2000 человек, как правило, среди южных народов.
Впервые кератоконус научно описан в 1748 году немецким офтальмологом Burchard Mauchart. Однако более подробное описание кератоконуса в 1854 году сделал британский врач John Nottingham и перечислил основные симптомы: двоение, изменение формы и прочности роговицы, полиопия, трудность подбора очков. В 1859 году британский хирург William Bowman стал проводить операции при кератоконусе с целью улучшения зрения путем стягивания радужки через маленькие проколы в роговице, придавая ей щелевидную форму по типу «кошачьего» зрачка. Позже, немецкий офтальмолог Альберта фон Грэф предложил прижигать роговицу раствором нитрата серебра для стабилизации ее формы, прикладывая после операции плотную повязку с тканью пропитанной лекарственным препаратом вызывающим восстановление клеток роговицы. Долгое время единственным методом попытки замедлить прогрессирование кератоконуса и хоть как — то улучшить зрение пациентам, было применение жестокой контактной линзы изобретенной во Франции в 1888 году врачом Eugene Kalt.
Причины кератоконуса
До сих пор неизвестны точные причины заболевания. Считается, что не воспалительное заболевание обусловлено генетическими факторами. Существует немало доказательств, что заболевание развивается из-за генетической предрасположенности.
Около 13% пациентов, обратившихся в больницу, страдают от патологии из-за ее наличия у других членов семьи. Ученые нашли 9 генов, которые могут быть связаны с развитием кератоконуса.
Причиной заболевания являются слишком высокое внутриглазное давление и слабые слои роговицы. Чем раньше это заболевание обнаруживается, тем менее сложной является терапия. Однако патологическое состояние часто не сразу идентифицируется.
Есть и другие заболевания/изменения с генетической предпосылкой, при которых встречается кератоконус.
Причины возникновения:
- нейродермит;
- хромосомные аномалии (трисомия 21).
Имеются данные о том, что дисбаланс некоторых ферментов, играющих роль в реконструкции тканей, приводит к частичному разрушению поверхностных слоев роговицы. Свободные радикалы могут вызвать преждевременный апоптоз.
По другим предположениям, кератоконус вызван инфекцией или ослаблением коллагена, присутствующего в роговой оболочке. Но, они до сих пор не подтвердились и не было проведено исследований.
Строение и физиология роговицы
Роговица является передней оболочкой глазного яблока. В ней различают пять слоёв. Эпителиальный и эндотелиальный слои выполняют функцию защиты снаружи и обменную изнутри. Они отличаются повышенной прочностью, а эпителий как самый поверхностный слой ещё и отличной регенерацией.
Предэндотелиальный слой, или десцеметова оболочка, является преградой для инфекционных агентов. Собственно строма роговицы состоит из соединительнотканных клеточных структур, между которыми находится межуточное вещество. Такое сочетание делает роговую оболочку особо прочной. Состав основного вещества самого толстого слоя – это коллаген. В 2005 году было доказано присутствие стволовых клеток на периферии поверхностной оболочки. Роговица меняет свой размер за счёт роста коллагеновых волокон и составляющих ростовых клеток.
Одной из основных свойств роговицы является её прозрачность. Эта особенность роговой оболочки обусловлена уникальным расположением клеток – кератоцитов, которые располагаются в строгом оптическом порядке. Прозрачность также зависит от количества воды в межуточном веществе.
Соблюдение всех количественных и качественных составляющих обеспечивает правильную сферичную форму роговицы и соблюдение нормальной рефракционной силы.
Когда нет нарушений и патологий во всех слоях роговицы, тогда сила преломления этой оболочки не меняется и, как следствие, зрение не имеет патологии. Но во время развития роговицы на неё влияет много факторов как генетических, так и внешних. Так появляются дистрофические заболевания, которые могут иметь врождённый и приобретённый характер.
Группа риска
Заболеванию подвержены потомки и родственники больных с кератоконусом. В группу риску входят лица с синдромом Дауна, апноэ и астмой, мужчины негроидной расы и мексиканцы. Люди с диагнозом сахарный диабет менее подвержены развитию искривления роговицы глаза. Это подтверждают исследования, проведение Марией Вудворд, во время которого исследовали 16 тысяч людей.
К группе особого риска относятся дети, подростки и молодые люди, у родителей которых диагностировали патологию.
Этиология и патогенез
Причины развития кератоконуса до настоящего времени окончательно не установлены, существует множество теорий предполагающих причины и пусковой механизм его развития.
Одной из первой возникла эндокринная теория. Возникновение кератоконуса связывали с дисфункцией желез внутренней секреции сопровождающейся нарушением гипофизарно – диэнцефальной системы, гипер — или гипотиреодидизме, адипозо-гениальной недостаточностью, снижении 17-кетостероидов. Важно отметить, что пик прогрессирования кератоконуса приходится на пубертантный период, когда происходит активация желез внутренней секреции при росте организма.
Существует также вирусная теория, предложенная вследствие наблюдаемой у пациентов с кератоконусом в 80% случаев инфицированностью вирусом гепатита В.
Обменная теория: при исследованиях у пациентов с кератоконусом, во влаге передней камеры было обнаружено снижение активности глутатион — редуктазы и глюкозо-6-фосфат-дегидрогиназы. Такие ферментные нарушения провоцируют увеличения уровня перекисного окисления липидов, которые в свою очередь активируют выброс лизосомальных гидролитических ферментов приводящих к лизису внутриклеточных структур.
Аллергическая теория: Возникновение на фоне аллергических блефароконъюнктивитов, астмы, при сенной лихорадке, экземе. Здесь предполагается механизм вызванный нарушение иммунного гомеостаза увеличением Ig М, С3, С4 компонентов комплимента. Было выявлено что по мере прогрессирования кератоконуса происходит усиление дефективности Т- супрессоров и увеличение IG приводящее к срыву к аутотолерантности к антигенам роговицы. Причем в биоптатах конъюнктивы пациентов с кератоконусом выявлена высокая инфильтрация лимфоцитами, моноцитами, макрофагами, плазматическими клетками, а так же значительная концентрация тучных клеток. Такие признаки характерны для иммунного воспаления.
Механическая травматизация: При постоянном повреждении эпителия, причиной которого может быть длительном ношение контактных линз или постоянное почесывание век при аллергических реакциях. Длительная травматизация провоцирует запуск следующих процессов: хронический апоптоз кератоцитов — повышение лизосомальных ферментов и ингибиторов протеиназы — разрушение коллагена и как следствие, дегенеративные процессы в эпителии роговицы.
Причиной развития вторичного кератоконуса также могут стать: воспалительные заболевания роговицы, последствия травм и ожогов, послеоперационные осложнения, приводящие к эктазии.
Однако наибольшее распространение получила наследственная или генетическая теория. Кератоконус часто сочетается с наследственными синдромами и аномалиями развития, такими как амавроз Лебера, синдром Крузона, пигментная дегенерация сетчатки, синдром Дауна, синдром Марфана, гранулярная дистрофия роговицы, синдром голубых склер. Следует подчеркнуть, что 68 % пациентов с кератоконусом имеют ту или иную патологию соединительной ткани. Так же кератоконус встречается при заболеваниях, которые сопровождаются нарушением психики, например при шизофрении.
Имеется аутосомно-доминантный тип наследования кератоконуса и он может встречаться у членов одной семьи, передаваясь по мужской линии. В ходе научных исследований, проведенных в США, удалось определить локус генов ответственных за возникновение кератоконуса, считается что это ген COL6A1 c DNA кодирующий продукцию коллагена IV типа. Исследования продолжаются.
Классификация кератоконуса
Существует разделение кератоконуса на отдельные стадии. Классификация по Титаренко (1982 г.):
- 1 стадия — оптическая сила 0,5–0,8 дптр. Заболевание может быть обнаружено только с помощью диагностических аппаратов, используемых в офтальмологических центрах. При проведении биомикроскопии врач увидит небольшое разрежение стромы, изменение формы клеток эндотелия и хорошо видимые нервы.
- 2 стадия — ОС 0,3–0,5 дптр. Начальная степень развития характеризуется искаженным видением предметов, роговая оболочка утончается до 0,3 мм. К другим признакам, увиденным при биомикроскопии, относят видимые линии кератоконуса.
- 3 стадия — ОС 0,1–0,2 дптр. Глубина передней камеры увеличивается до 4,2 мм. На 3 степени зрение продолжает ухудшаться.
- 4 стадия — ОС 0,02–0,08 дптр. Передняя камера увеличивается до 4,6 мм. На 4 степени роговая оболочка сильно истонченна с помутнением боуменовой мембраны.
- 5 стадия — острота зрения очень низкая. Роговая оболочка заметно отечная. Наблюдается помутнение стромы и изменения десцеметовой мембраны. Передняя камера удлиняется до 5 мм и более. Невоспалительное заболевание сильно развито, поможет только пересадка роговой оболочки. На ней уже имеются шрамы.
Как избежать развития кератоконуса?
Чаще всего патология прогрессирует очень медленно. В некоторых случаях ее развитие приостанавливается на определенном этапе. Чем позже проявится кератоконус глаз, тем лучше прогноз на выздоровление и медленнее течение аномалии.
Чтобы свести к минимуму риск появления искривления роговицы, необходимо своевременно лечить все заболевания, способные привести к патологии. Также берегите орган зрения от травм и проникновения инфекции. Отдельное внимание уделяйте физическим упражнениям, регулярно посещайте окулиста для профилактического осмотра.
Симптомы кератоконуса
Аномальное искривление роговой оболочки в основном приводит к искажениям и множественным изображениям, что приводит к ухудшению зрения. На первой стадии заболевание проявляется снижением остроты зрения, как при обычном нарушении рефракции.
С развитием болезни присоединяются другие признаки:
- блики;
- плохое сумеречное и ночное зрение;
- искажение предметов;
- размытость;
- усталость глаз;
- повышенная чувствительность к свету.
На поздних стадиях возникают дополнительные изменения тканей, которые приводят к дальнейшему ухудшению зрения. Появляется двоение изображения, увеличение количества предметов.
Заболевание приводит к надрыву мембраны на внутренней стороне роговицы. Вода проникает в роговую оболочку, которая вследствие этого отекает.
Первые признаки астигматизма появляются в возрасте 15–16 лет. Сразу установить причину невозможно, обнаруживается кератоконус через несколько лет, когда клиническая картина усугубляется.
Фото
Возможные осложнения
Дефекты зрительной функции при кератоконусе значительно снижают качество жизни человека – он видит объекты в искаженном виде, а прямые линии – изломанными. При прогрессировании патологического процесса больной сталкивается с проблемами при оптической коррекции дефекта, особенно при непереносимости контактных линз. На последних стадиях болезни происходит истончение тканей роговицы, что грозит ее разрывами, которые сопровождаются интенсивным болевым синдромом и требуют немедленного хирургического вмешательства. Без соответствующей терапии кератконус может привести к полной слепоте.
Бандажное укрепление роговицы и термокератопластика в лечении острого и прогрессирующего кератоконуса
Диагностика кератоконуса
Дегенеративная болезнь диагностируется при обычном осмотре у офтальмолога или при появлении близорукости. Так как кератоконус является относительно редким заболеванием, симптомы не обнаруживаются в начале.
Причина в том, что многие офтальмологи только теоретически знают о заболевании и не сталкивались с ним ранее. В случае неопределенности пациенты должны обратиться к другому офтальмологу.
Может быть обнаружен различными методами диагностики:
- топография;
- рефрактометрия;
- компьютерная кератометрия;
- пахиметрия;
- скиаскопия;
- офтальмометрия;
- биомикроскопия.
Начальную стадию заболевания трудно диагностировать. Часто ее путают с миопией и астигматизмом. Поэтому при прохождении обследования важно использовать множество средств диагностики для исключения или подтверждения дегенеративной патологии.
Кератоглобус и его проявления
Нарушение распределения клеточного состава по слоям роговицы меняет свойства каждого слоя. Строма роговицы страдает в таком случае больше всего. Она является самой толстой роговичной структурой и богатой на клеточный состав. В норме она достаточно прочная, не имеет кровеносных сосудов и прозрачная.
Патологическое воздействие на её развитие чаще оказывают генетические факторы, в частности нарушение синтеза фибриллярного белка эластина, которое передаётся по аутосомно-рецессивному типу наследования. Эластин отвечает за сохранение формы, прочности и регенераторной способности роговицы.
При его патологической выработке строма теряет все вышеописанные свойства, становится легко растяжимой, из-за чего происходит грубое изменение формы роговицы. В большинстве случаев происходит выпуклость её центральных отделов за счёт большей растяжимости и истончения слоёв. Роговая оболочка приобретает форму шара, становится похожей на школьный глобус.
Греческому учёному, впервые диагностировавшему данное заболевание в 1907 году, ничего не оставалось, как обозначить данную патологию кератоглобусом.
Клинические проявления кератоглобуса могут обозначаться после первого полугодия жизни. Обычно в возрасте 6 месяцев при данной болезни у ребёнка можно увидеть необычно большую роговицу для младенца первого года жизни. Но чаще всего кератоглобус выявляется в шестилетнем возрасте и старше.
Пациенты с такой патологией роговицы будут жаловаться на сниженное зрение, двоение в глазах, быстрое зрительное утомление. Подростки страдают головными болями, не имеющими определённого характера и частоты возникновения. Учитывая, что первоочередная проблема кератоглобуса — это ухудшение зрения, такие пациенты в подавляющем большинстве случаев обратятся к окулисту.
При кератоглобусе практически никогда не бывает помутнения роговицы.
Среди диагностических мероприятий, направленных на своевременное выявление редкой патологии роговицы, основное место занимает визометрия с коррекцией, биомикроскопия, авторефрактометрия и тонометрия. Исследование глазного дна (офтальмоскопия) является дополнительным обязательным методом комплексно офтальмологического обследования.
Проверка остроты зрения при кератоглобусе обнаруживает низкие показатели и коррекцию, с которой возникают определённые трудности. Дело в том, что из-за преобразования формы роговицы теряется её важная способность – рефракционная. Она изменяется настолько, что астигматизм, который чаще всего появляется при шарообразной роговице, не улучшает зрение. А если положительная коррекция имеет место, то зрение улучшается незначительно.
В более лёгких случаях на начальных этапах развития могут присутствовать аномалии рефракции в виде гиперметропии или близорукости, но острота зрения с учётом коррекции тоже не приносит ожидаемого эффекта. Визуальный осмотр глазного яблока в подростковом возрасте не всегда обнаруживает грубое изменение формы роговицы, порой он даже незаметен.
Насторожённость офтальмолога должна быть особой, если в семейном анамнезе подобное заболевание уже встречалось, а у обследуемого имеются признаки низкого зрения с плохо поддающейся коррекцией.
У детей первого года жизни возникает необходимость проведения тонометрии, измерения внутриглазного давления. Это исследование позволяет исключить врождённую глаукому, так как макрокорнеа является признаком буфтальма. При проблемах с коррекцией офтальмологи проводят авторефрактометрию с функцией кератометрии. Данные этого обследования выявляют серьёзные изменения в размерах роговицы и показателях рефракционных данных (высокая близорукость, присутствие сложного астигматизма).
Биомикроскопия, которая является неотъемлемой частью офтальмологического осмотра, не обнаруживает каких-либо признаков дистрофического перерождения роговой оболочки, что является одним из диагностических признаков кератоглобуса. При офтальмоскопии на глазном дне также не выявляется патологических отклонений.
Если возникает подозрение на наличие патологии формы роговицы, пациента необходимо направить на дополнительное исследование – кератотопографию, после которого окончательный диагноз не вызовет сомнений.
Лечение кератоконуса
Контактные линзы
На первых стадиях заболевания можно добиться многого с помощью специальных формоустойчивых линз или комбинации контактных линз и очков. Мягкие КЛ подходят только тогда, когда кератоконус находится на первом этапе развития.
Жесткие контактные линзы помогут исправить нарушение рефракции на 2 стадии заболевания. Они компенсируют неравномерность поверхности своей формой. Подбирать ЖКЛ следует согласно кривизне роговицы, чтобы изделия не выпали.
Твердые контактные линзы воспринимаются чувствительной поверхностью роговой оболочки, как инородное тело. Чтобы минимизировать это, необходимо правильно подобрать оптику.
ЖКЛ могут исправить искривление, но они не устраняют ухудшение зрения. Линзы не предотвратят дальнейшего развития болезни. В будущем пациенту потребуется проведение операции.
Радиальная кератотомия
Это еще одна процедура, с помощью которой пытаются остановить болезнь. Делается разрез шириной около 7 мм вокруг оптической оси роговицы. Затем разрез закрывается двойным швом. Таким образом, роговая оболочка подтягивается и конус восстанавливается.
Роговица в области разреза должна быть толщиной не менее 400 мкм и достаточно стабильной.
Перекрестная сшивка коллагена роговицы
Это относительно новый способ лечения. Его изучают в течение последних 10 лет. Перекрестная сшивка коллагена — это процедура, которая направлена на замедление, но не полную остановку прогрессирования дегенеративного процесса.
Способ заключается в том, что производятся дополнительные химические поперечные связи между молекулами соединительной ткани роговицы (стромы), что делает ткань более жесткой и менее деформируемой.
Действительно, в коллагеновой соединительной ткани происходит увеличение поперечной связи с возрастом. Это также причина, почему кератоконус прогрессирует менее сильно у пожилых пациентов.
Внутрикорневые кольцевые сегменты
Это небольшие зажимы из оргстекла в виде полукруга. Они изменяют форму роговицы таким образом, чтобы уменьшить близорукость и выпуклость.
Процедура подходит для пациентов, зрение которых нельзя компенсировать очками или контактными линзами, не имеющих достаточной выраженности дегенеративного процесса для проведения пересадки.
С помощью установки внутрикорневых кольцевых сегментов не удается достичь восстановления полной остроты зрительного восприятия. Пациентам все еще придется носить очки.
Пересадка роговицы
При прогрессирующем виде болезни пересадка — единственная альтернативная процедура. Так как при патологии нет воспалительных изменений, шансы на успех высокие.
На 3 стадии проводится кератопластика. Заменяются только верхние слои донорским материалом.
Стадия 4 требует перфорированной кератопластики, при которой происходит замена всей роговицы. Лазерная техника, используемая при операции, обеспечивает высокую точность и быстрое заживление.
Трансплантация проводится амбулаторно или стационарно, чаще под общим наркозом. Нити удаляются только через несколько месяцев, так как роговица очень медленно разрастается. Для того чтобы предотвратить отторжение новой оболочки, пациенту прописывают медикаменты (капли, содержащие кортизон). Как правило, лекарства принимают в течение следующих 6 месяцев.
В 90% случаев оперативное вмешательство оканчивается хорошо и позволяет добиться остроты зрения близкого к стопроцентному.
В последнее время используется кросслинкинг. Это инновационный способ лечения кератоконуса, длится процедура — 40 минут. После кросслинкинга пациент быстро восстанавливается, срок реабилитации небольшой.
Послеоперационный период
После трансплантации необходимо в последующие 5 суток не совершать физические нагрузки. Пациент должен находиться в состоянии покоя.
Если была произведена эндотелиальная послойная трансплантация, больной обязан соблюдать постельный режим в течение суток после хирургического вмешательства. Лежать следует на спине, не вставая и не переворачиваясь на живот или бок. Это поможет обеспечить правильное положение трансплантата.
В послеоперационный период следует принимать лекарства для скорейшего заживления тканей. Могут быть прописаны антибиотики, чтобы предотвратить развитие инфекционного процесса.
Назначают противовоспалительные средства, для купирования воспаления. Их принимают внутрь, используют в форме капель.
Применение фемтосекундного лазера
Он позволяет моделировать тонкий лоскут роговой оболочки с точным контролем центровки, диаметра и толщины. Устройство посылает импульсы на соседние участки оболочки, вызывая слияние пузырьков. Затем хирург приступает к лазерной коррекции.
Данная методика сохраняет целостность структуры роговой оболочки. После операции даже в условиях плохой освещенности зрение остается высоким.
Данный метод сокращает сроки реабилитации. Процедура безболезненная, проводится в медицинском учреждении.
Медикаментозная терапия
Медикаменты используют для насыщения роговой оболочки питательными веществами и укрепляющими компонентами. Назначают курсы витаминотерапии, тканевого лечения, иммуномодуляторы и антиоксиданты.
Назначают следующие препараты:
- Таурин;
- Тауфон;
- Солкосерил.
Одновременно с ними используют Квинакс, Корнерегель, Баларпан. Капли, гели и глазные мази замедляют прогрессирование болезни. С их помощью удается восстановить метаболические процессы в оптической системе, улучшить остроту зрения.
Данные методы лечения используют на любой стадии болезни. Можно использовать после проведения операции на глаза по указаниям врачей.
Некоторые препараты предотвращают дальнейшее истончение роговицы.
Современная диагностика в НИАРМЕДИК
Диагностика кератоконуса непроста. Если врач не располагает современным оборудованием, то когда пациент предъявляет жалобы на снижение зрения, ему ошибочно устанавливают диагноз миопии. Именно так происходит в большинстве государственных поликлиник, куда первично обращаются люди с подобными жалобами. Сначала человеку предлагает коррекция очками или линзами, зрение при этом улучшается. Но достаточно быстро опять происходит его падение и в связи с этим рекомендуются лазерные или хирургические способ коррекции миопии. Но такое вмешательство еще больше усугубляет проблему, и заболевание кератоконус начинает прогрессировать быстрыми темпами.
Главный метод, который выявляет кератоконус роговицы на начальной стадии – это биомикроскопическое исследование. Это прижизненная оценка состояния тканей глазного яблока под увеличением. Основными признаками, которые указывают на это заболевание, являются истонченность роговицы, определяемое коническое выпячивание и трещины рядом расположенной мембраны. Специфический признак – это кольцо Флейшера, характерное для поздних стадий, при которых происходит отложение гемосидерина по краю выпячивания.
Другие методы, которые назначаются при подозрении на кератоконус, в первую очередь направлены на исключение одинаковых по симптоматике заболеваний. Врач может порекомендовать:
- Рефрактометрию – измерение степени преломления в глазу;
- Офтальмоскопию – осмотр возможен только через прозрачные участки роговицы;
- УЗ-сканирование глаза;
- Кератопахиметрия – измерение толщины роговицы (выявляется ее истончение);
- Томография глаза оптическая.
Прогноз
Чем позднее развивается заболевание, тем благоприятнее прогноз. При своевременном обращении к офтальмологу функционирование пораженного глаза успешно восстанавливается.
На поздних стадиях болезни консервативные методы могут не помочь, потому прибегают к хирургическому вмешательству. Но даже при таком способе лечения врачам удается достигнуть увеличения остроты зрения.
Прогнозы после операции по пересадке в большинстве случаев положительные. Достигается восстановление прозрачности, острота зрительного восприятия улучшается.
Современная диагностика в НИАРМЕДИК
Диагностика кератоконуса непроста. Если врач не располагает современным оборудованием, то когда пациент предъявляет жалобы на снижение зрения, ему ошибочно устанавливают диагноз миопии. Именно так происходит в большинстве государственных поликлиник, куда первично обращаются люди с подобными жалобами. Сначала человеку предлагает коррекция очками или линзами, зрение при этом улучшается. Но достаточно быстро опять происходит его падение и в связи с этим рекомендуются лазерные или хирургические способ коррекции миопии. Но такое вмешательство еще больше усугубляет проблему, и заболевание кератоконус начинает прогрессировать быстрыми темпами.
Главный метод, который выявляет кератоконус роговицы на начальной стадии – это биомикроскопическое исследование. Это прижизненная оценка состояния тканей глазного яблока под увеличением. Основными признаками, которые указывают на это заболевание, являются истонченность роговицы, определяемое коническое выпячивание и трещины рядом расположенной мембраны. Специфический признак – это кольцо Флейшера, характерное для поздних стадий, при которых происходит отложение гемосидерина по краю выпячивания.
Другие методы, которые назначаются при подозрении на кератоконус, в первую очередь направлены на исключение одинаковых по симптоматике заболеваний. Врач может порекомендовать:
- Рефрактометрию – измерение степени преломления в глазу;
- Офтальмоскопию – осмотр возможен только через прозрачные участки роговицы;
- УЗ-сканирование глаза;
- Кератопахиметрия – измерение толщины роговицы (выявляется ее истончение);
- Томография глаза оптическая.
Профилактика
По всем современным исследованиям и выводам в настоящее время невозможно предотвратить заболевание. Однако существуют профилактические меры, которые важно соблюдать лицам, находящимся в группе риска:
- избегать длительного пребывания в пыльных и задымленных помещениях;
- использовать увлажняющие капли при работе с ПК;
- проводить больше времени на свежем воздухе и пить больше жидкости;
- надевать солнцезащитные очки;
- своевременно обращаться в медицинские учреждения при попадании инородного тела в глаза;
- лечить болезни согласно рекомендациям врача;
- не заниматься самолечением офтальмологических проблем, в том числе при синдроме сухого глаза.
Клиническая картина
К числу общих и наиболее распространенных клинических признаков кератоконуса относятся:
- прогрессирующее снижение зрения;
- повышенная утомляемость органов зрения;
- зуд и чувство жжения на слизистых оболочках глазного яблока;
- слезоточивость, особенно при ярком свете;
- деформация и помутнение роговичного слоя при осмотре у окулиста;
- двоение в глазах;
- пониженная концентрация внимания;
- искажение объектов в поле зрения;
- необходимость в частой смене очков и контактных линз;
- снижение работоспособности, связанное с ухудшением зрения;
- в редких случаях – полная слепота.
Связь астигматизма с кератоконусом
Как видно из приведенной выше классификации заболевания, ранние стадии прогрессирования болезни сопровождаются астигматизмом, что выражается в соответствующих симптомах:
- размытость и нечеткость картинки, которую видит пациент;
- неприятные ощущения в глазах, рези, зуд и жжение, особенно вечером;невозможность сосредоточить взгляд на объектах маленького размера;головные боли, в большинстве случаев сосредоточенные в области лобной доли;
- повышенная утомляемость глаз, особенно при чтении;
- невозможность видеть в деталях удаленные или приближенные объекты.
Если изначально эти клинические признаки распознаются как астигматизм, в дальнейшем заболевание развивается и состояние пациента усугубляется. Присутствующие симптомы позволяют офтальмологу заподозрить наличие кератоконуса, в особенности при стремительном ухудшении состояния.
Как развивается заболевание
Изначально для кератоконуса характерно поражение лишь одного глаза. Со временем при отсутствии адекватного лечения патологический процесс охватывает оба глаза. При этом степень поражения левого и правого глаза может отличаться (один глаз видит лучше другого), что связано с поочередным поражением (вначале один, через некоторое время другой).
Для ранней стадии развития болезни характерно незначительное снижение зрения, особенно нечеткость картинки в вечернее время суток, при нахождении в плохо освещенных помещениях. По мере того, как болезнь прогрессирует, может возникнуть светобоязнь, а помутнение роговицы приводит к затуманиванию зрения, в глазах начинает двоиться.
У многих пациентов отмечается развитие монокулярной полиопии — глядя на два объекта, они воспринимаются как один. Диагностика монокулярной полиопии включает:
- окулист выкладывает перед пациентом лист черной бумаги, на котором имеется одно белое пятно;
- при этом больной видит на черном фоне несколько пятен, расположенных хаотично;
- озвучивание правильного ответа врачом и демонстрация картинки через время не меняет результатов;в будущем, при условии развития болезни, на той же картинке больной видит еще больше белых пятен, расположенных хаотично;на поздних стадиях прогрессирования патологии эти пятна пульсируют в такт сердцебиению.
Особый признак прогрессирования болезни — пациент носит идеально подобранные очки, спустя 10-15 дней они ему не подойдут. В случае со стандартными линзами при развитии болезни, их ношение становится невозможным. Это обусловлено деформацией роговичного слоя, вследствие чего линза не может полноценно прилегать. Каждый из этих признаков с вероятностью в 100% указывает на возникновение и усугубление кератоконуса.
Прочие симптомы
В числе прочих клинических признаков наиболее распространенными являются неприятные и болезненные ощущения в глазах, их повышенная утомляемость, слезоточивость. Такие симптомы проявляются ухудшением зрения, вследствие которого пациенту приходится прищуриваться и часто инстинктивно тереть глаза.
Теми же причинами обусловлено возникновение головных болей, которые связаны со снижением внимания, работоспособности, способности концентрироваться на чем-либо. У больных кератоконусом стремительное ухудшение зрения часто сменяется длительным застоем в развитии болезни.
Каждый из описанных симптомов, за исключением последнего, опасен для человека. Особенно рискуют люди, у которых концентрация внимания необходима на опасной работе, за рулем.
Клиника острого кератоконуса
Острый кератоконус – особый вид болезни, развивающийся в случае пренебрежения рекомендациями врача, погрешностях в лечении. Его возникновение характеризуется клиническими признаками:
- гиперемия слизистых оболочек глаза;
- выраженная отечность роговичного слоя;
- резкое помутнение роговицы или внезапная слепота;
- стремительное ухудшение остроты зрения;
- возникновение интенсивных болевых ощущений.
Такое состояние опасно, оно сопровождается стремительной деформацией и другими патологическими изменениями в роговичном слое. Корректировка лечения и беспрекословное соблюдение рекомендаций врача способствует стабилизации больного спустя 1-2 недели, позволяет улучшить функции зрительного органа. Если же острый кератоконус возникает на поздних стадиях патологического процесса, это чревато нарушением целостности роговичного слоя или слепотой.
Симптоматика у детей
В большинстве случаев патологический процесс развивается с детских лет. Распознать заболевание можно, присмотревшись к поведению ребенка:
- ухудшается успеваемость в школе, ребенок рассредоточенный и невнимательный;
- при чтении ребенок подносит книгу к глазам ближе, чем обычно;
- ребенок начинает щуриться;
- глаза слезятся и краснеют без видимых на то причин;
- дети систематически жалуются на головные боли;
- на боле поздних стадиях дети заявляют о расплывчивости изображения.
В случае, если ребенок ранее наблюдался у окулиста и по показаниям врача носит очки, они быстро приходят в негодность, о чем свидетельствуют соответствующие жалобы. Смена очков сопровождается непродолжительным улучшением и отсутствием жалоб. Но спустя пару недель расплывчатость изображения и прочие жалобы вновь возвращаются. Отсутствие своевременного и правильного лечения грозит отеком роговичного слоя и полной слепотой.