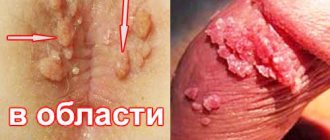
Перианальные кондиломы — наросты на коже в виде сосочков, которые расположены в анальных складках и вокруг ануса. Они могут быть одиночными или образовывать крупные очаги. Несмотря на кажущуюся безобидность, эти новообразования представляют опасность для здоровья человека. Их появление обусловлено активностью вируса папилломы человека, и при определенных условиях кондиломы могут стать причиной возникновения плоскоклеточного рака.
Из 100 000 жителей Санкт-Петербурга 165 человек заражено подтипами ВПЧ, провоцирующими образование перианальных кондилом.
Что такое кондиломы?
Кондиломы — это генитальные бородавки, которые являются одним из проявлений заражения женщин папилломавирусом. У этого ДНК-вируса существует очень много штаммов, поэтому столь важно провести тщательное обследование и выявить тот, что стал причиной кандиломатоза. Иначе — лечение может быть малоэффективным.
Важно! По статистике, в среднем до 30% женщин являются носителем вируса и у них никогда не возникают кандиломы. А в общем папилломавирус есть у 90% людей, никак себя не проявляя. Причем, в одном организме могут присутствовать одновременно разные штаммы ВПЧ.
Ход развития болезни
После внедрения в организм женщины папилломавирус человека проходит такие стадии:
- Инкубация. Носитель в это время не выявляет никакого беспокойства, любые признаки болезни отсутствуют. Важно помнить, что способность к заражению на этом этапе ничуть не меньше, чем при видимых признаках. Такая стадия у разных людей значительно отличается по продолжительности и составляет от нескольких дней до нескольких лет. Продолжительность инкубации в первую очередь определяется состоянием здоровья и общим иммунным статусом.
- Начало проявлений возникает в момент наращивания присутствия вируса папилломы человека в организме или ослабевания защитных реакций.
- Активная стадия с бурным проявлением симптоматики.
После того, как происходит активный рост кондилом, болезнь развивается по одному из возможных направлений:
- Полное излечение с окончательным регрессом выростов. Такая картина наблюдается в 16-17% случаев и почти всегда после завершения беременности.
- Медленное течение заболевания с прекращением увеличения очагов поражения и отсутствие их разрастания. На этой стадии болезнь находится в «замороженном» состоянии.
- Быстрый прогресс кондилом с резким увеличением размеров и слияние близкорасположенных групп. Такой сценарий требует срочного оперативного вмешательства.
- Перерождение доброкачественных образований в злокачественные. Подобная картина наблюдается приблизительно в 5% случаев при отсутствии лечения на протяжении 5 лет с начала появления выростов.
Причины кондиломатоза
Кондиломы на половых губах
Основная причина заражения женщин кондиломатозом — это половые контакты любой формы (оральной, анальной, вагинальной) без контрацептивов. Существует мнение, что ВПЧ передается бытовым путем — через личные предметы гигиены, белье, но научно это не доказано.
Активно проявляться кондиломатоз у женщин может на фоне провоцирующих активность вируса факторов.
К таким относятся:
- Повреждение слизистых и кожи половых органов;
- Стрессы и постоянное нервное напряжение;
- Усталость, недостаток сна, чрезмерные физические нагрузки, неправильный рацион питания или нецелесообразные диеты;
- Снижение иммунитета — сезонное, при беременности и в послеродовой период, при гормональных разладах в организме;
- Перегрев или перемерзание организма;
- Несоблюдение правил личной гигиены;
- Бесконтрольный прием фармацевтических препаратов, которые могут спровоцировать нарушение микрофлоры.
Пути попадания в организм и факторы риска
Для активизации в клетке вирусный агент должен попасть в организм одним из возможных путей:
- Половые контакты. Этот путь заражения служит путем передачи болезни в подавляющем количестве случаев. Возбудитель внедряется через эпителиальную ткань во время орального, анального или вагинального секса. Вопреки распространенному мнению, презерватив не гарантирует полной защиты от передачи болезни, поскольку вирус может перейти и с окружающих кожных покровов. Кроме того, заражение может произойти во время поцелуев.
- Контактно-бытовой путь. Поскольку возбудитель присутствует во всех физиологических жидкостях организма, женщина может получить болезнь при контакте с вещами индивидуального пользования больного: столовыми приборами, бельем, влажными банными халатами или полотенцами. Наличие возбудителя в слюне, моче, крови и сперме делает возможным заражение в общественном туалете, бассейне, сауне, транспорте. Этот путь заражения распространен мало, так как вирус в условиях внешней среды живет короткое время.
- Заражение ребенка от мамы. Попадание возбудителя происходит на последнем этапе родов при перемещении плода по родовым путям. Заражение от больной матери наступает не всегда, поскольку в крови малыша содержатся материнские антигены, попавшие в его кровоток. Но при значительном ослаблении иммунитета или обширных травмах кожных покровов такая вероятность существует.
- Самозаражение. Возможно перенесение возбудителя на другие части тела руками. Чаще всего такая картина наблюдается при бритье интимных зон или во время эпиляции.
Заражение происходит гораздо чаще, чем появляются клинические проявления, так как вирус присутствует почти у половины женщин. У большинства наблюдается носительство, которое определяется только при клинических анализах, но не вызывает симптоматики.
В связи с повышенной сексуальной активностью, резкое увеличение случаев заражения папилломавирусом человека приходится на промежуток с 17 до 28 лет.
Факторы, которые способствуют передаче возбудителя:
- раннее начало половой жизни;
- беспорядочная половая жизнь и отсутствие барьерной контрацепции;
- половые контакты с людьми, ранее перенесшими вирус папилломы человека или другие ЗППП;
- травмы слизистого эпителия и кожных покровов;
- дисбактериоз влагалища;
- эндометриоз;
- наличие хронических заболеваний;
- беременность, как период особого напряжения иммунной системы;
- ожирение;
- недостаток витаминов группы В и фолиевой кислоты;
- химиотерапия;
- патологии щитовидной железы и инсулинового обмена в организме.
Риску заражения способствует несоблюдение личной гигиены и плохие санитарные условия, в которых происходят сексуальные контакты.
Заражение происходит не всегда после контакта с возбудителем. При высоком иммунитете женщины вирус может быть растворен клетками-фагоцитами организма. И даже после внедрения патогенного агента болезнь может не начаться, если иммунная система будет сдерживать ее развитие. Купирование вируса иногда продолжается пожизненно.
После попадания в организм вирус мигрирует с кровотоком и попадает в клетки, где происходит вытеснение им ДНК хозяина и встраивание своей генетической нити. Новая генная программа обеспечивает беспрерывное деление клетки, что вызывает рост кондилома.
Чем опасны кондиломы, если их не лечить?
Ярко выраженных болезненных ощущений при наличии небольших или единичных генитальных кондилом у женщин нет. Но это вовсе не значит, что такие образования не опасны и их не надо удалять.
Вот лишь несколько рисков, связанных с отсутствием грамотного лечения остроконечных кондилом у женщин:
Инфицирование влагалища
- Преобразование бородавок в злокачественные опухоли;
- Развитие рака шейки матки;
- Развитие других инфекционных заболеваний на фоне угнетенного иммунитета;
- Осложнение родов за счет разрыхления тканей влагалища и поражения большой площади слизистой и кожи не только наружных, но и внутренних половых органов за счет обильного кровоснабжения остроконечных генитальных кондилом;
- Инфицирование новорожденного кондиломатозом, который может проявиться не только на половых органах, но и на веках, во рту.
Важно! Во время беременности женщинам обычно не назначают противовирусные и иммуностимулирующие препараты, направленные на борьбу с ВПЧ, так как это может спровоцировать отторжение плода организмом — выкидыши, преждевременные рода. Лечение кондиломатоза чаще проводят местно, под наблюдением врача.
Статья по теме:
Как выбрать эффективное средство от папиллом? Лечение аптечными препаратами и народными средствами
Видео об осложнениях
Прогноз и осложнения
Прогноз течения кондиломатоза, если женщина вовремя обратилась к врачу, достаточно благоприятный. Иногда возможно самостоятельное исчезновение кондилом, однако такое происходит крайне редко, и надеяться на такой исход не стоит. Благодаря современному подходу к лечению, который включает в себя применение медикаментов и аппаратные методы удаления новообразований, избавиться от кондилом навсегда можно всего за несколько месяцев.
Если же не обратиться к врачу и пустить заболевание на самотек, то возможно возникновение таких опасных осложнений, как:
- злокачественная опухоль;
- кровотечение (при травмировании кондиломы);
- кишечная непроходимость;
- нарушения процесса жевания, глотания, дыхания;
- задержка мочи;
- внутриутробное инфицирование плода;
- снижение либидо из-за неприятных ощущений во время полового акта.
Все эти осложнения могут развиваться как годами, так и всего за несколько недель. В каждом отдельном случае, рост и прогрессирование кондилом может происходить с разной скоростью (это зависит от количества вируса, степени снижения иммунитета, наличии сопутствующих заболеваний, возраста женщины, индивидуальных особенностей организма и многих других факторов). Однако врачи утверждают, что основной причиной возникновения осложнений является самолечение и несвоевременное обращение в лечебное учреждение. Поэтому так важно обратиться к гинекологу, как только появились первые симптомы заболевания. Это поможет быстрее вылечить кондиломатоз и избежать возникновения осложнений. О кондиломах у мужчин можно узнать в этой статье.
Какие бывают кондиломы? Чем они отличаются?
Различают 2 основных вида генитальных кондилом у женщин:
- Остроконечные. Они чаще всего образуются на слизистой гениталий — тканях малых и больших половых губ, на клиторе, возле мочеиспускательного канала и ануса. Также они могут обнаружиться во влагалище, в паховой области, на бедрах и ягодицах, в прямой кишке. Они представляют собой сосочкообразные наросты на тонкой ножке. При активном размножении вируса образования множественные, в итоге сливаются и становятся похожими на гребень.
Остроконечные кондиломы во влагалище - Плоские или широкие кондиломы. Это — более сложный вид, при котором происходит поражение тканей внутри влагалища. Опасность такой разновидности в том, что заметить их без специальных инструментов невозможно, и это становится причиной отсрочки начала лечения папилломавируса у женщины.
Плоские кондиломы на половых губах
Также генитальный кондиломатоз может быть в разных формах:
- Латентная: вирус присутствует в организме, но никак себя не проявляет;
- Клиническая: образуются остроконечные кондиломы;
- Субклиническая: наблюдаются плоские и малозаметные бляшки.
Как отличить папиллому от кондиломы
Знать, в чем разница между папилломой и кондиломой, нужно для определения дальнейших действий. Если одни могут располагаться на теле всю жизнь и доставлять лишь косметический дискомфорт, то другие несут опасность злокачественного перерождения.
| Показатель | Папиллома | Кондилома |
| Структура | Однородная | Неоднородная, мелкая, сосочкообразная |
| Форма | Округлая или овальная, располагается на мягкой ножке | Произвольная, располагается гроздьями, в виде гребней. Характерно сужение от ножки к концу |
| Размер | До 10 мм. В результате травмирующего воздействия может увеличиваться 2-15 мм. | Также способны разрастаться |
| Цвет | Слабо или интенсивно выраженная пигментация | Практически не отличается по окрасу от окружающих тканей |
| Локализация | Предпочтительно на кожных покровах | На слизистых оболочках, преимущественно урогенитальной области; на кожных складках, подвергающихся трению об одежду |
| Особенности | Доставляет эстетический дискомфорт. Редко воспаляется, обычно лишь при травмировании | Часто воспаляется, инфицируется. Возможно изъязвление тела нароста, болезненность |
| Основной путь инфицирования | Контактно-бытовой | Половой |
| Тип возбудителя | Обычно 2, 7 и 28 штаммы | 6, 11, 16, 18, 39, 54, 56, 73 штаммы |
| Риск озлокачествления | Нет | Да |
Симптомы начальной стадии генитального кондиломатоза
Классические симптомы кондиломатоза проявляются такими признаками:
Выделения из влагалища во время кондиломатоза
- Образование мелких выступающих или плоских образований на коже;
- Ощущение зуда, жжения;
- Ощущение постоянного влажности в месте локализации кондилом;
- Появление зловонного запаха;
- Возможны кровянистые выделения, если кондиломы были механически повреждены.
Важно! Если после возникновения кондиломы к этому участку кожи поступает недостаточное количество крови, она может засохнуть и отпасть без какого-либо стороннего вмешательства. Но чаще всего хватает буквально нескольких часов для разрастания образования до размеров в 6 мм и более.
Симптомы
Инкубационный период болезни зависит от состояния иммунной системы и может длиться от 3-6 мес. до нескольких лет.
Первые признаки развиваются стремительно и проявляются:
- незначительным покраснением;
- слабо ощутимым зудом;
- невыраженным жжением.
Эти симптомы стихают после возникновения пузырчатой бугристости в месте размножения возбудителя. Остроконечные кондиломы у женщин, фото которых поможет установить их размеры, могут составлять до 1-5 мм в диаметре и располагаться одиночно. Такие выросты почти не ощущаются. Возможен дискомфорт при ведении половой жизни. При увеличении размеров симптомы становятся более выраженными.
Клиническая картина включает в себя:
- выраженное покраснение поражённого участка;
- ощущение жжения;
- чувство зуда;
- в случае прикосновения – болезненность.
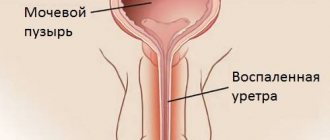
Присоединяется неприятный запах из мест расположения бородавок. Могут быть явления кровоточивости, возникновение вторичной инфекции. Кондиломы, достигающие в диаметре 8-10 мм и более, ограничивают вход в заднепроходное отверстие, влагалище, уретру или частично заходят в полость этих органов, вызывают жжение, дискомфорт и болезненность при мочеиспускании и дефекации.
При локализации бородавок в ротовой полости возможно нарушение глотания, ощущение инородного тела.
Диагностика генитальных кондилом
Первичная диагностика активизации вируса ВПЧ в виде кондилом заключается в визуальном осмотре кондилом. Также с целью получения полной картины масштабов поражения слизистых и кожных покровов проводится обследование влагалища, шейки матки, вульвы.
Дальше пациентке назначают анализы по следующей схеме:
- Цитологический анализ — этот метод дает возможность выявить изменения структуры клеток.
- Цитологический анализ
ПЦР — это мазок из влагалища и стенок матки. - Кольпоскопия — позволяет выявить злокачественные образования, их характер, а также основной очаг заражения.
- Анализ крови на ВИЧ, сифилис, гепатит, ВПЧ для определение штамма.
- Биопсия — для этого анализа берут кусочек поврежденных тканей, чтобы исключить или подтвердить онкологическую природу происхождения кондилом.
- Эндоскопия — назначается, если обнаружены или предполагается наличие кондилом в прямой кишке и заднем проходе.
- Уроцистоскопия — процедура проводится в том случае, если кондиломы образуются возле мочеиспускательного канала.
- Digene-test — назначается с целью определения концентрации вируса.
Видео о ПЦР анализе у женщин
Когда нужно обратиться к врачу?
Проникновение вируса папилломы в организм человека может длительно время никак не проявляться клинически, однако его активизация и образование кондилом в запущенных случаях может привести к раковым новообразованиям. Очень важно при обнаружении у себя симптомов данного заболевания сразу обращаться к врачу. Кроме этого, к гинекологу нужно обратиться в том случае, если у женщины был незащищенный половой контакт с инфицированным партнером, у которого имеются кондиломы полового члена.
Современное обращение к специалисту поможет предотвратить развитие осложнений и образование кондилом на коже и слизистых оболочках половых органов.
Лечение вируса кондиломы у женщин
На сегодняшний день практикуется несколько методик лечения кондилом у женщин:
- Механическая.
- Терапевтическая.
- Противовирусная.
Механические методы лечения кондилом
- Термокоагуляция. Бородавки прижигают за счет воздействия высоких температур. Так как это болезненная процедура, проводят ее под местным наркозом. Минус этой техники лечения кондиломатоза в том, что захватываются ближайшие ткани, на месте которых потом образуется шрам. Заживление раны после отпадания струпа кондиломы может происходить от 7 дней до 2 месяцев.
- Криодеструкция. В данном случае остроконечные или плоские кондиломы выжигают жидким азотом. Метод старый, но до сих пор один из самых эффективных, хотя иногда требуется проведение процедуры в несколько этапов.
- Химиодеструкция. Здесь также используется в качестве основного действующего вещества азот, только в виде кислоты.
- Лазерная терапия. Воздействие направленного лазерного луча позволяет разрушить ткани кондилом с минимальными повреждениями прилегающих тканей.
- Радиоволновой метод. Принцип тот же, что и в остальных методах, только в данном случае для лечения генитальных кондилом используются узконаправленные высокочастотные радиоволны. Высокая цена процедуры вполне оправдана тем, что кожа на месте кондиломы остается не поврежденной, заживление происходит максимум через сутки и шрамы отсутствуют.
Химиодеструкция кондилом
Важно! Универсального способа, чтобы раз и навсегда избавиться от вируса ВПЧ и его проявлений в виде остроконечных и широких кондилом, нет. Поэтому нередки случаи, когда наросты снова появляются на том же или соседнем участке кожи спустя какое-то время. А вот продолжительность отсрочки зависит от общего состояния организма.
Лечение генитального кондиломатоза аптечными препаратами
Если остроконечные кондиломы имеют небольшие размеры, возможно местное неинвазивное лечение.
Пациентке назначают:
- Раствор Кондилин
Растворы — обычно они достаточно агрессивного химического состава, поэтому процедуры обработки кондилом проводит гинеколог у себя в кабинете, а не сама пациента в домашних условиях; - Мази — оказывают противовоспалительное действие, способствуют подсушиванию тканей кондилом и нарушению их питания;
- Вагинальные свечи — дают местное действие на генитальные остроконечные кондиломы;
- Ректальные свечи — оказывают более широкий терапевтический эффект, поэтому могут применяться при обнаружении остроконечных кондилом и во влагалище, и возле ануса, и рядом с мочеиспускательным каналом.
Наибольшую эффективность в лечении кондиломатоза показали такие препараты:
- Свечи Бетадин
Вагинальные свечи «Бетадин»; - Ректальные свечи «Виферон», «Панавир»;
- Мази — салициловая, оксолиновая, а также «Панавир» и «Виферон»;
- «Кондилин» — раствор на основе растительного экстракта подофилина, курс лечения кондиломатоза проводится циклично, не подходит беременным;
- «Солкодерм» — агрессивный препарат на основе уксусной, молочной, азотной и щавелевой кислоты, поэтому обработка остроконечных кондилом этим средством болезненна, а кожа после исчезновения может покрыться рубцами;
- Трихлоруксусная кислота — раствор наносится 1 раз, после чего его нейтрализуют содой, кожу подсушивают присыпкой, процедуру по необходимости повторяют через неделю.
Мазь Солкодерм - «Имиквимод» — недешевый, токсичный, но действенный от остроконечных кондилом препарат исключительно наружного действия, но имеет много побочных эффектов — покраснение, жжение, зуд, отек, эрозия кожи;
- «Кондилайн Никомед», «Подофиллотоксин» — очень токсичные препараты от кондилом, нанесение которых недопустимо чаще, чем 1 раз в 12 часов, и на большие участки кожи.
Противовирусная комплексная терапия
Лечение остроконечных кондилом у женщин желательно проводить комплексно, а не только удалять сами наросты. Для этого врач назначает специальные препараты, угнетающе воздействующие на вирус ВПЧ.
Лучше всего себя проявили в ходе комплексной терапии такие:
- Панавир
«Гроприносин» — принимают 2 раза в день на протяжении 2-4 недель; - «Панавир» — назначается в виде влагалищных и ректальных свечей, а также раствора для инъекций;
- «Иммунал» — растительный препарат от вирусов, в том числе кондиломы, в таблетках либо в виде сиропа на основе экстракта эхинацеи, не подходит беременным;
- «Полиоксидоний» — иммуностимулирующий и дезинтоксикационный таблетированный препарат на основе бромида азоксимера;
- «Реаферон» — порошок для приготовления противовирусного и иммуностимулирующего раствора;
- «Эпиген интим» — спрей, который повышает местный иммунитет тканей при 4-кратном использовании в день на протяжении 2 недель.
Реаферон
Способы удаления
Удаление кондилом осуществляется различными способами. Самыми эффективными процедурами считаются такие. Рассмотрим их в виде таблицы
| Название | Как проявляется | Сколько длится, ощущается ли боль |
| Криодеструкция | Характеризуется воздействием на нарост азотистого содержимого. Использование специального инструмента позволяет замораживать кондилому. Через некоторое время она отпадает самостоятельно. В большинстве случаев бородавки исчезают навсегда. | Метод абсолютно безболезненный. Полное заживление обрабатываемого участка происходит на 14-20 день. Продолжительность процедуры – 20 минут. |
| Лазерокоагуляция | Подходит для беременных женщин. Характеризуется применением сильного потока света, который увеличивает температуру в тканях. При этом здоровые ткани не поражаются. Удалять с помощью этого метода можно кондиломы, образовавшиеся во влагалище, на шейке матки, в отверстии мочеиспускательного канала, во внутренней части анального отверстия. После обработки кондилома испаряется. На её месте остаётся корочка, которая очень быстро отпадает. | Длительность процедуры – 15 минут. Во время манипуляции ощущается боль, поэтому перед её проведением доктор обработает нужный участок анестетиком. |
| Электрокоагуляция | Суть метода – прижигание нароста низкочастотным электрическим током. В процессе используется специальный аппарат – электронож, который и пропускает ток. | Процедура достаточно болезненна, а потому доктор использует анестетик. После электрокоагуляции высока вероятность образования шрамов и рубцов. Процедура проводится единожды (10-15 минут). Предварительной подготовки манипуляция не требует. |
| Радиоволновой метод | Суть метода заключается в воздействии на нарост высокочастотных радиоволн. Для этого используют специальный аппарат под названием «Сургитрон». Противостоит распространению раковых клеток (не в активный период). Не оставляет рубцов и шрамов. Исключением является удаление обширных участков поражения. | Манипуляции, согласно отзывам, абсолютно безопасны и безболезненны. Длится около 15 минут. |
| Удаление хирургическим скальпелем | На сегодня редко применяется. Заключается в иссечении поражённого участка скальпелем и последующем нанесении хирургических швов. | Рана заживает долго. При этом высока вероятность образования шрамов и рубцов. Длится манипуляция до 1 часа. Проводится операция под местной анестезией. |
| Химическое прижигание | Проводится только в условиях стационара. Для устранения бородавки используются агрессивные химические средства – Имиквимод, Подофиллинотоксин, Колломак, Фторурацил. Перед проведением процедуры кожа обрабатывается защитным кремом. | Наносятся средства исключительно на поверхность бородавки. |
После удаления остроконечных кондилом на половых органах у женщин будет ощущаться лёгкое жжение, покалывание, неудобство в процессе дефекации и мочеиспускания.
Внимание! Не разрешается сдирать струпья, оставшиеся после устранения бородавки. На некоторое время рекомендуется отказаться от половых связей, посещения общественных мест – бань, саун, бассейнов. Обязательно после удаления кондилом рекомендуется обрабатывать ранку антисептическими препаратами.
Кондиломы при беременности — удалять или оставить?
Существуют разные медицинские точки зрения относительно того, стоит ли лечить кондиломы при беременности:
- Приверженцы того, что делать это нужно, оперируют тем, что при наличии таких наростов на слизистых родовых путей возможно заражение плода при родоразрешении.
- Те, кто утверждают, что лучше все оставить, как есть, тоже имеют свои резонные обоснования, что после родов гормональных фон будет стабилизироваться, иммунитет повышаться, и все кондиломы пройдут сами по себе.
Вывод по поводу того, стоит ли лечить кондиломы при беременности, можно сделать такой:
- Если это — единичная кондилома у женщины, она ее сильно не беспокоит, в размерах не увеличивается, то лучше не предпринимать никаких мер до окончания беременности;
- Если же вирус ведет себя активно и поражает большие участки кожи и слизистой, удалять кондиломы надо в обязательном порядке, только подходящими методами.
Когда удалять генитальные кондиломы у беременных?
Для лечения кондилом у беременных есть благоприятные и неблагоприятные периоды, которые надо учитывать при назначении терапии, учитывая возможный риск для плода:
- Не рекомендуется лечить и удалить кондиломы в первой половине беременности;
- Благоприятное время для всех процедур — период с 28 недели, но только под четким контролем врача.
Видео об удалении кондилом у беременных и детей
Технологии лечения кондиломатоза
Кондиломы при беременности можно удалять такими способами:
Электрокоагуляция
- Электрокоагуляцией;
- Хирургическим срезанием;
- Кислотными растворами.
Также могут назначаться препараты, содержащие инторферон.
Важно! Категорически не подходят такие методы, как криодеструкция, лазеротерапия, а также цитостатические препараты.
Будьте осторожны
Наличие папиллом, бородавок, кондилом, родинок и шипиц на теле — первый признак злокаственной меланомы!
Спешим Вас предостеречь, большинство лекарств «лечащих» бородавки, папилломы, родинки и тд. — это сплошной обман маркетологов, которые накручивают сотни процентов на препаратах, эффективность которых равна нулю. Они не лечат болезнь, а лишь маскируют симптомы.
Аптечная мафия зарабатывает огромные деньги на обмане заболевших людей.
Но что же делать? Как лечиться если везде обман? Доктор медицинских наук Анатолий Махсон провел собственное расследование и нашел выход из данной ситуации. В этой статье Врач также рассказал, как на 100% обезопасить себя от заболевания меланомой, всего за 149 руб! Читайте статью в официальном источнике по ссылке.
Кондиломы у беременных женщин
Во время беременности организм будущей мамы претерпевает большие изменения. Самые серьезные из них – гормональный сбой и ослабление иммунной системы. Именно эти факторы провоцируют развитие ВПЧ.
Кондиломы не оказывают никакого воздействия на плод в утробе. Однако при их появлении необходимо регулярно посещать врача, поскольку в процессе родов может произойти инфицирование ребенка. Специалист будет следить за их состоянием и за здоровьем самой женщины.
Народные средства для лечения кондилом
Папилломы поражают тело человека далеко не одно столетие, поэтому практическим путем было выявлено немало средств, которые помогут избавиться от наростов на коже.
Вот что можно использовать для лечения кондилом в домашних условиях:
Каша из листьев Каланхоэ
- Кислые соки — ананасовый, яблочный;
- Сок виноградной лозы, чеснока, ряски;
- Спиртовая настойка чистотела;
- Яичный белок;
- Касторовое масло;
- Кашица из листьев каланхоэ;
- Лук, вымоченный час в уксусе — оставляют на кондиломе на ночь.
Важно! Любые народные средства недопустимо применять, чтобы лечить генитальные кондиломы у женщин. Иначе — есть большая вероятность ожога слизистых.
Как вылечить
На сегодняшний день в мире не существует ни одного доказанного средства лечения ВПЧ.
Тактика борьбы с папилломами и кондиломами следующая:
- удаление образования;
- противовирусная терапия – для подавления активности вируса;
- иммуномодулирующая терапия – для улучшения работы иммунной системы.
Для избавления от нароста прибегают к различным методам:
- лазерное удаление;
- криодеструкция;
- радиоволновое воздействие;
- электрокоагуляция;
- химическое удаление;
- традиционное хирургическое вмешательство.
Выбор способа осуществляет врач в зависимости от вида образования, его локализации, размера и т.д.
Профилактика генитального кондиломатоза
Полностью защитить себя от вируса ВПЧ невозможно, но уменьшить риск возникновения генитальных кондилом можно, если:
- Не вести беспорядочных половых связей без презервативов;
- Внимательно относится к своему здоровью — правильно питаться, наладить грамотный график работы и отдыха, регулярно предпринимать меры по укреплению иммунитета;
- Соблюдать правила личной, и особенно интимной гигиены.
Заражение вирусом кондиломы — не приговор! Многие люди годами живут и умеют контролировать активность ВПЧ путем здорового образа жизни. Стремитесь и вы к этому, если проявились первые симптомы кондиломатоза и вы успешно их побороли!
Профилактика инфекции ВПЧ
Кондиломы необходимо предотвратить профилактическими мерами:
- использование контрацептивов при половых отношениях;
- повышение иммунитета;
- правильное сбалансированное питание;
- прием витаминов;
- соблюдение норм гигиены;
- борьба с вредными привычками;
- повышение стрессоустойчивости.
Регулярное посещение врача — хорошее профилактическое действие. Применение противовирусных мазей, а также вакцинация против ВПЧ – профилактика, которая сделает жизнь людей полноценной.
Как избавиться от генитальных кандилом у беременных?
Терапия при беременности проводится при помощи щадящих методов, не оказывающих влияние на развитие плода. Различные процедуры при вынашивании ребенка не проводится, так как беременность является противопоказанием для всех инструментальных методов воздействия.
Разрешается использовать препараты местного назначения, в состав которых входят различные кислоты. С высокой осторожностью могут применяться препараты на основе интерферона, иммуностимулирующие и иммуномодулирующие средства.
Не запрещен и прием витаминных комплексов, а также методов народной медицины. Состояние беременной должно ежедневно отслеживаться лечащим врачом во избежание развития факторов, негативно влияющих на будущего ребенка.