При сахарном диабете возможны нарушения нормального кровоснабжения и нервной регуляции ног, что предопределено сбоями функционирования сосудистой (поражения артерий нижних конечностей, склероз Менкеберга) и нервной (нейропатии) систем. Процесс бывает отягощенным из-за воздействия какой-либо инфекции. Из этих составляющих и складывается основа синдрома диабетической стопы. Тяжелое течение данного заболевания может закончиться гангреной и ампутацией конечностей. Чаще всего синдром развивается после 15-20 лет заболевания сахарным диабетом у 10% пациентов, 40-50% больных диабетом находятся в группе риска с угрозой лишиться ног, до 90% пациентов, имеющих диабетическую стопу, больны сахарным диабетом второго типа.
Как диабет влияет на ноги?
Люди, страдающие сахарным диабетом, из-за длительных периодов высокого уровня сахара в крови подвержены развитию разных проблем с ногами. Основные из них это диабетическая невропатия и болезни периферических сосудов, которые имеют опасные последствия для здоровья.
Комплекс нарушений в ногах у пациентов с сахарным диабетом в медицине получил название диабетическая стопа.
Она характеризуется тремя патологическими состояниями:
- невропатия, повреждение нервов, которое проявляется в потере чувствительности кожи к разным раздражителям (тепло, холод, боль, прикосновение, вибрации);
- ишемия или недостаточность кровообращения, уменьшение притока крови к нижним конечностям;
- высокий риск инфекции, повреждение нервов и плохое кровообращение снижает сопротивляемость организма к патогенным возбудителям, затрудняет заживление тканей в случае их повреждения и развития воспалительного процесса.
Чем больше возраст пациента и стаж болезни, тем выше риск диабетической стопы.
Наиболее часто она встречается у людей, у которых:
- стаж диабета более 25 лет;
- есть проблемы с поддержанием показателей глюкозы крови близко к норме (диабет в стадии декомпенсации);
- высокий уровень липидов в крови;
- повышено артериальное давление;
- есть избыточная масса тела.
Диабетическая стопа – очень опасное состояние для ног. При ней даже небольшой и совсем нестрашный для здорового человека порез, ранка или натирание кожи обувью может привести к осложнениям. При диабете на ногах часто появляются волдыри или ранки, которые легко инфицируются и долго не заживают.
Они образуются, потому что из-за снижения чувствительности человек может:
- вовремя не заметить раздражения кожи;
- не ощутить маленький камешек или другой посторонний мелкий предмет в своей обуви и проходить с ним весь день;
- не осознать, что обувь, в которой он ходит на самом деле неудобная, не соответствует форме или размеру стопы;
- не почувствовать сдавливание или натирание кожи.
Группы риска развития СДС
Больные со стажем диабета более 10 лет- Пациенты с неустойчивой компенсацией или декомпенсацией углеводного обмена (постоянные колебания уровня глюкозы)
- Курильщики
- Люди, страдающие алкоголизмом
- Больные с инсультом
- Перенесшие инфаркт
- Лица с тромбозами в анамнезе
- Больные с тяжелым ожирением
Виды заболевания
В зависимости от того, что поражается нервы или сосуды, в медицине принята следующая классификация диабетической стопы:
- Нейропатическая. При этом виде повреждаются нервные окончания (поли невропатия), снижается их чувствительность, уменьшается болевой, температурный порог;
- Ишемическая. При этом виде происходит поражение сосудов. За счет утолщения стенок уменьшается просвет, снижается кровоснабжение, питание ног. При диабете развиваются макроангиопатия и микроангиопатия. При макроангиопатии поражаются крупные сосуды, ускоряется прогрессирование атеросклероза в сосудах сердца и нижних конечностей. При микроангиопатии повреждаются капилляры;
- Нейроишемическая, одновременное поражение нервов и сосудов. Такой тип проявляется как сочетание двух предыдущих.
На практике чаще встречаются нейропатическая (66 % случаев) и нейроишемическая формы.
Факторы риска
Повышенному риску развития диабетической стопы подвержены:
- Пациенты, имевшие язвы конечностей или ампутации в прошлом. Если у пациента в прошлом имелись язвы в области стоп, это говорит о том, что у него уже имеются определенные нарушения кровоснабжения или иннервации нижних конечностей. При присоединении или прогрессировании сахарного диабета имеющиеся патологии могут обостриться, что ускорит развитие диабетической стопы.
- Пациенты, страдающие периферической полинейропатией. Данным термином обозначается патологическое состояние, характеризующееся поражением различных периферических нервов, чаще нервов верхних и/или нижних конечностей. Причин развития данной патологии может быть множество (травма, интоксикация, хронические воспалительные заболевания), однако все они в конечном итоге приводят к нарушению чувствительных, двигательных и трофических функций в вовлеченных областях. Поражение обычно носит диффузный (распространенный) и симметричный характер, то есть при поражении одной конечности в скором времени можно ожидать поражения другой.
- Пациенты с гипертонией (хроническим повышением артериального давления). Хроническое повышение артериального давления способствует более быстрому поражению кровеносных сосудов атеросклеротическими бляшками, что на фоне сахарного диабета может ускорить процесс развития ангиопатии. Пациенты с повышенным уровнем холестерина в крови. Повышение уровня «плохого» холестерина в крови является одним из основных факторов, определяющих поражение кровеносных сосудов при сахарном диабете.
- Пациенты, злоупотребляющие табаком. Научно доказано, что никотин (входящий в состав сигарет) повышает риск развития атеросклероза, увеличивая кон холестерина в крови. В то же время, никотин напрямую повреждает внутренний слой сосудистой стенки, усугубляя течение атеросклероза и сахарного диабета.
- Пациенты в возрасте от 45 до 64 лет. На основании множества исследований были сделаны выводы, что именно в данной возрастной группе диабетическая стопа встречается наиболее часто. Обусловлено это тем, что в более молодом возрасте компенсаторные механизмы предотвращают развитие такого грозного осложнения.
Симптомы
Словосочетание «диабетическая стопа» слышал каждый с диагнозом сахарный диабет. Эндокринолог всегда предупреждает, что это коварная болезнь, протекающая бессимптомно, но чреватая опасными поздними осложнениями. Если не удерживать сахар в норме, диабет неизбежно поражает почки, глаза, ноги. К сожалению, не все понимают, насколько эти осложнения серьезны, пока не столкнутся с ними вплотную.
Очень важно знать первые симптомы диабетической стопы, чтобы сразу начинать действовать.
На ранней стадии наблюдаются лишь небольшие изменения, на которые многие не обращают внимания:
- кожа становится сухой, начинает шелушиться, трескаться;
- появляется гиперкератоз (утолщение, ороговение);
- образуются натоптыши, мозоли, вросшие ногти, возможно развитие грибка ногтей;
- слегка снижается чувствительность;
- долго заживают ранки, порезы, ссадины.
При отсутствии должного контроля гликемии и лечения на начальной стадии диабетической стопы болезнь быстро прогрессирует.
Признаки диабетической невропатии зависят от того, какие нервы поражены. У некоторых пациентов повреждение нервов не вызывает симптомов.
У других появляется:
- онемение, чувство зябкости;
- жжение, покалывание;
- боль в стопах, голенях, пальцах ног, кистей рук;
- покраснение кожи стоп;
- повышенная потливость ног;
- уменьшение объема мышц голени;
- потеря температурной чувствительности.
При поражении крупных нервных волокон отсутствует чувствительность к движениям пальцев, появляются проблемы с удержанием равновесия, патологические изменения в суставах.
О нарушении притока крови к нижним конечностям при «диабетической стопе» свидетельствуют следующие симптомы:
- кожа становится бледной, прохладной на ощупь;
- появляются отеки;
- пальцы ног приобретают синюшный оттенок;
- уменьшается рост волос на голенях;
- ноги быстро устают при непродолжительной ходьбе;
- беспокоят судороги в икроножных мышцах.
Нейропатия
Нейропатия — поражение чувствительных нервов встречается у 70% пациентов с диабетом. Нервы ног повреждаются особенно часто, так как при ненадлежащей диете и высоком уровне сахара разрушается их миелиновая оболочка. При нейропатической форме, когда пациент с диабетом теряет ощущения в ногах, любые микротравмы могут остаться незамеченными до тех пор, пока не разовьются серьезные язвы.
Признаки нейропатии стопы:
- Онемение кожных покровов
- Покалывание
- Боль или жжение кожи ног (некоторые формы нейропатии могут вызвать боль)
Как определить тяжесть поражения стоп?
Людям с «диабетической стопой» нужно минимум раз в год проходить полное обследование, которое включает оценку состояния ног. Ранняя диагностика очень важна для своевременного лечения выявленных проблем. Необходима консультация невролога, хирурга, сосудистого хирурга, подолога. Нарушения в ногах чаще всего развиваются медленно. Важно оценивать состояние в динамике, чтобы выявить минимальные отклонения на начальной стадии.
Подолог проверяет состояние кожи стоп, наличие мозолей, участков гиперкератоза. Проверяет ноги на наличие грибковой инфекции, трещин, деформаций стопы. При необходимости проводит обработку стоп и назначит лечение.
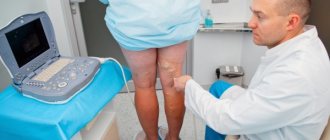
Оценка состояния сосудов
Сосудистый хирург оценивает состояние кожного покрова ног, прощупывает их пульсацию, измеряет давление на подколенной и бедренной артерии. Для более детального анализа кровотока в ногах назначает реовазографию и допплерографию сосудов нижних конечностей. Эти методы позволяют определить скорость и характер движения крови, состояние сосудистых стенок, проходимость сосудов, интенсивность и объем кровотока.
Оценка чувствительности
Невролог проверяет рефлексы неврологическим молоточком, температурную, тактильную, болевую, вибрационную чувствительность ног.
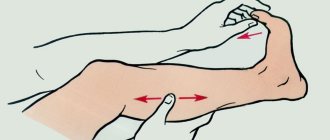
Тактильную чувствительность врач проверяет при помощи простого теста с монофиламентом. Монофиламент – это кусочек нейлоновой нити весом 10 г, закрепленный в удобном держателе. При диагностике его ставят так, чтобы он был расположен перпендикулярно к коже. При этом в момент касания моноволокно должно достичь изогнутого состояния. Врач выполняет касание в определенных точках подошвенной части стопы в течение 1.5 секунд, а затем спрашивает пациента об ощущениях. Если человек не ощущает давление при касании монофиламента, значит, чувствительность ослаблена. И такой пациент принадлежат к группе риска развития ран на стопе.
Вибрационную чувствительность при «диабетической стопе» анализируют при помощи градуированного камертона с частотой 128 Гц. После установки его ножки на определенном участке голени или стопы оценивает длительность ощущения колебаний пациентом.
Болевая чувствительность проверяется путем нанесения покалывающих раздражений иголкой.
Температурную чувствительность определяют тестером «Тип-терм», один конец которого изготовлен из пластика, а другой – из металла. Доктор поочередно прикасается к большому пальцу, тыльной зоне стопы, внутренней лодыжке, коже голени металлической (холод) и пластиковой (тепло) поверхностями. В норме прикосновение этих материалов пациент должен ощущать по-разному.
Самостоятельная проверка
Чтобы самостоятельно оценить чувствительность ног к прикосновениям, вы можете использовать перышко или кусочек ваты. Легко провести им по подошве стопы и проанализировать свои ощущения. Температурную чувствительность можно проверить, если потрогать горячую или холодную воду сначала рукой, а потом ногой и сопоставить ощущения. В норме они должны быть одинаковыми. Если рукой вы чувствуете, что вода горячая, а ногой нет. Это может говорить о потере способности ощущать температуру.
Самодиагностика не дает объективной оценки ситуации, поэтому лучше обратить к врачу и пройти стандартные тесты.
Диагностика
В принципе для постановки данного диагноза может быть достаточно осмотра стопы больного сахарным диабетом и обнаружения на ней характерных, описанных выше изменений. Однако для уточнения диагноза больному, как правило, назначают дополнительные методы обследования и консультации узких специалистов.
При постановке диагноза, а также при каждом последующем обследовании, больному назначают:
- определение гликемического профиля и гликозилированного гемоглобина;
- определение уровня липидов в крови (ЛПНП, ЛПВП, холестерин, триглицериды);
- измерение лодыжечно-плечевого индекса;
- консультацию эндокринолога;
- консультацию хирурга (с оценкой неврологического дефицита и измерением порога вибрационной чувствительности);
- консультацию невропатолога;
- консультацию офтальмолога (с обязательным осмотром глазного дня с целью выявления патологии сосудов).
Больным с выраженными деформациями стоп назначают рентгенографию стоп с последующей консультацией ортопеда.
Больным с отсутствием пульса на периферических артериях стоп или клиникой перемежающейся хромоты проводят ультразвуковую допплерографию и цветное дуплексное картирование артерий нижних конечностей с последующей консультацией сосудистого хирурга.
Больным с имеющимися язвами в области стоп проводят посев отделяемого раны с последующим определением чувствительности высеянной культуры к антибиотикам, в случае глубоких язв – рентгенографию стоп.
Осложнения диабетической стопы
Нарушение кровообращения, обменных процессов препятствует поступлению к тканям голени и стопы кислорода, питательных веществ, затрудняет выведение продуктов обмена. Снижается местный иммунитет, сопротивляемость инфекциям. Возникают трофические изменения.
Осложнения диабетической стопы бывают очень печальными вплоть до потери конечности для сохранения жизни. По статистике так происходит у 20 % больных.
К осложнениям, развивающимся на фоне поражения нервов и сосудов, относятся:
- кожные и костные инфекции;
- деформация суставов и костей стопы;
- язвы;
- гангрена.
Инфекции
Даже небольшое нарушение целостности кожного покрова на голени или стопе при неконтролируемом сахарном диабете может привести к попаданию инфекции. Высокий уровень сахара в крови, плохое кровоснабжение, снижение иммунитета создают благоприятную почву для развития и размножения патогенной микрофлоры. Если человек с диабетической стопой поранился, порезался, поцарапался, натер ногу, нужно как можно раньше обработать поврежденную поверхность антисептиком и следить за ней. Если не происходит заживление, и состояние ухудшается, нужно показаться врачу.
Дело в том, что вовремя невылеченная поверхностная инфекция стоп представляет потенциальную угрозу для всей конечности. Она легко распространяется вглубь и вширь, поражая соседние ткани. Чем более запущено состояние, тем тяжелее будет с ним справиться.
Сахарный диабет повышает риски развития остеомиелита, тяжелого инфекционного поражения костей стопы.
У людей, страдающих диабетом, намного чаще встречается грибковая инфекция ногтей (онихомикоз) и кожи стоп. Ногти, зараженные грибком, становятся толстыми, обесцвеченными, желтовато-коричневыми, теряют прозрачность. Они легко ломаются, разрушаются и отделяются от ногтевого ложа, что может привести к образованию ран.
Деформации стопы
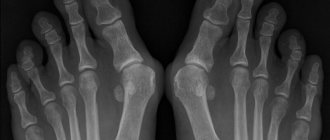
Повреждение нервов при сахарном диабете ослабляет тонус мышц, снижает их двигательную активность, постепенно вызывает атрофию. Это приводит к деформации стопы, изменению опорных точек, неправильному распределению веса тела, нарушению походки. Развивается продольное и поперечное плоскостопие, изменяется голеностопный сустав. Пальцы ног приобретают молоткообразный вид, возможно выпячивание головок плюсневых костей. На выступах формируются участки гиперкератоза.
К тяжелым деформациям стопы при сахарном диабете относится артропатия Шарко. Это редкое осложнение, которое вызывает ослабление костей. Характеризуется вывихами, переломами костей и суставов с формированием нестабильной стопы, полноценная опора на которую становится невозможной.
Язвы
Трофические язвы – опасное осложнение диабетической стопы. Причиной их развития могут стать небольшие царапины, порезы, потертости туфель. При несвоевременном лечении глубокие раны долго не заживают, приводят к нагноению, некрозу тканей, доходят до кости. Чаще всего они образуются на подушечке стопы или на нижней части большого пальца ноги. По статистике такие язвы случаются у 20 % людей, страдающих сахарным диабетом.
На начальной стадии язв на коже появляются небольшие водянистые пузыри, на месте которых затем образуется ранка, которая постепенно увеличивается в размерах. Также могут наблюдаться отеки, раздражение, неприятный запах. Иногда своевременная диагностика язв затруднена, ее симптомы не проявляются, пока не случится заражение.
По статистике более 50 % язв осложняется присоединением инфекции. Увидеть, как выглядит диабетическая стопа с осложнениями, можно в интернете. Просмотра таких фото достаточно, чтобы понять, насколько они опасны. Пренебрежение язвами может привести к инфекциям, которые, в свою очередь, чреваты потерей конечности.
Очень часто у людей, которые еще не знают, что больны диабетом, длительно незаживающая язва на ноге становится поводом обращения к врачу, и расценивается как первый признак, по которому у человека обнаруживают этот диагноз.
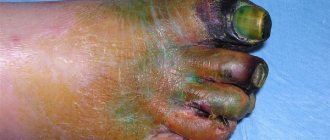
Гангрена
Гангрена – это некроз (омертвление) тканей живого организма. Основной причиной ее развития является ишемия тканей, вызванная недостаточным поступлением крови. Первые признаки гангрены: участки некроза, почернение кожи, трофические язвы.
Лечение гангрены очень тяжелое и в большинстве случаев приводит к инвалидности. Для спасения жизни человека врачам приходится проводить ампутацию пораженной части конечности или всей конечности, чтобы инфекция не распространилась на весь организм. Если заподозрить заболевание на ранней стадии, спасти ногу можно только в случае восстановления кровообращения в ногах путем операций на сосудах.
Частые вопросы эндокринологу
Правда ли, что при сахарном диабете 1 типа образование диабетической стопы невозможно?
Нет, риск развития СДС зависит только от стажа диабета. Контролировать уровень глюкозы при диабете 1 типа сложнее, поэтому и осложнения развиваются часто.
Страдаю диабетом 12 лет. Недавно на большом пальце ноги появилась рана. После лечения примочками с мазью Вишневского из раны начала сочиться жидкость. Боли я не испытываю, можно ли повременить с визитом к врачу?
Использование мазей, не пропускающих воздух, является большой ошибкой. В связи с этим рана на Вашей ноге инфицировалась, поэтому визит к врачу откладывать нельзя!
Полгода назад перенесла ампутацию стопы левой ноги по поводу ишемической формы СДС. Неделю назад культя опухла, стала синюшной. С чем это связано и что нужно делать?
Возможны 2 варианта: рецидив нарушения кровообращения и инфицирование культи. Необходима срочная консультация хирурга!
Нужна ли ортопедическая обувь при сахарном диабете?
Если на ступнях нет повреждений или они быстро восстанавливаются, достаточно носить очень удобную обычную обувь. Если часто беспокоят трофические язвы, а кости и суставы стопы деформированы, то без специальной ортопедической обуви не обойтись.
Можно ли принимать горячие ванны больному диабетом 2 типа?
Горячие ванны принимать нежелательно в связи с риском ожога или перегревания конечности, что повлечет за собой развитие диабетической стопы.
Лечение
Самое эффективное лечение диабетической стопы – профилактическое. Оно поможет защитить ноги от развития тяжелых осложнений. Главная задача – частый контроль и коррекция уровня глюкозы сахар снижающими препаратами или инсулином. Для проверки сахара крови в домашних условиях удобно использовать глюкометр.
При появлении признаков диабетической стопы (онемение, боль, жжение, бледность, холод) нужно сразу обратиться к врачу. Из препаратов могут быть назначены лекарства для лечения нейропатии, средства, улучшающие кровообращение, обменные процессы, физиопроцедуры.
Если дело дошло до язв и гнойных осложнений, то, как лечить диабетическую стопу, зависит от степени и глубины поражения тканей. Чтобы убедиться, что не заражена кость, врач назначает рентген. При раннем обнаружении язвы на ногах поддаются терапии. Для лечения проводят очистку инфицированных тканей, мертвых частиц, делают забор инфицированной ткани на бак посев для выявления типа возбудителя и определения его устойчивости к антибиотикам.
Антибиотики применяют в виде мазей или уколов. Также назначают перевязки, чтобы рана всегда была чистой и сухой, препараты, ускоряющие заживление тканей и снимающие боль. Пока язва не заживет, человеку показана разгрузка стопы, покой и щадящий режим. Не стоит нагружать больную ногу, так как давление при ходьбе усугубит инфекцию и расширить язву. Чтобы защитить раневую поверхность, врач может назначить специальную обувь, марлевые повязки.
Если язва долго не заживает и есть признаки нарушения кровообращения, показана консультация сосудистого хирурга для решения вопроса о реваскуляризации. Восстановление адекватного артериального кровоснабжения необходимо для заживления ран и устранения очагов инфекции. Для этого применяют шунтирование, стентирование, ангио пластику.
Не поддающиеся лечению инфекции могут потребовать ампутации.
Стадии развития
Популярна классификация диабетической стопы по Вагнеру. Она выделяет 5 (на самом деле 6) стадий этого заболевания:
- 0 — костная деформация, предъязвенное поражение;
- 1 — поверхностная язва — повреждена кожа, но подкожная клетчатка и мышцы еще не вовлечены;
- 2 — глубокая язва — в ране видны сухожилия, кости и суставы;
- 3 — остеомиелит — некроз кости, костного мозга и окружающих мягких тканей, с образованием большого количества гноя;
- 4 — гангрена, визуальное почернение небольшого участка стопы;
- 5 — гангрена распространяется по стопе, необходима срочная ампутация для спасения жизни больного.
В диагнозе могут быть еще указаны дополнительные сведения. В частности, полинейропатия — это диабетическое поражение нервных волокон. Из-за потери чувствительности нервов диабетик не замечает травмы и повреждения ног, которые получает при ходьбе. Если раны не обрабатывать, то в них размножаются микробы и скоро дело доходит до гангрены.
Особенности ухода за диабетической стопой
Декомпенсированный диабет приводит к серьезным проблемам с ногами, но их можно предотвратить или по крайней мере минимизировать. По данным статистики до 85% всех ампутаций из-за диабетической стопы могут быть успешно предотвращены. Для этого нужно постоянно контролировать и держать в норме уровень сахара в крови, правильно ухаживать за ногами, регулярно проверять их состояние самостоятельно и у профильных врачей.
Гигиена
При диабетической стопе очень важно держать ноги в чистоте, ежедневно мыть их. Используйте для этого мыло и теплую воду с температурой в районе 33 – 35 °C. Чтобы проверить, негорячая ли вода перед купанием, сначала попробуйте ее локтем. Когда моете ноги, будьте аккуратны, не совершайте резких движений, используйте мягкую мочалку или губку. Чтобы убрать загрубевшую кожу, аккуратно обрабатывайте зоны, где образуются мозоли, мелкозернистой пемзой. После мытья высушите кожу, промокните ее полотенцем. Особое внимание уделите зоне между пальцами. Для удобства впитайте остатки влаги бумажным полотенцем.
После купания нанесите на кожу ног увлажняющий крем или лосьон, чтобы избежать сухости, шелушения, раздражения и трещин, сделать кожу мягкой и гладкой. Крем должен быть с максимально натуральным составом без химических ароматизаторов и красителей. Не наносите увлажняющее средство в промежутки между пальцами. Избыточная влага там может спровоцировать грибковую инфекцию. Для поддержания в сухости зоны между пальцами обработайте ее тальком или кукурузным крахмалом.
Педикюр
Лучшей процедурой, чтобы привести в порядок ногти и кожу, считается аппаратный медицинский педикюр для диабетической стопы. Он избавит от мозолей, натоптышей, грибка ногтей и других проблем без травмирования тонкой, легкоранимой кожи. Выполнять эту процедуру следует в центрах, где есть подолог.
Никогда не лечите мозоли самостоятельно. При повреждении нервов стопы мозоли могут со временем превратиться в язвы. Обратитесь к подологу, который удалит их безопасным способом и посоветует, как предупредить эти образования в будущем, как ухаживать за ногами самостоятельно.
Как ухаживать за диабетической стопой самому? В домашних условиях можно только аккуратно подстригать ногти по прямой линии. Не закругляйте края ногтевой пластины, так как это приводит к врастанию ногтя. После подстригания сгладьте острые концы пилочкой. При любых проблемах с ногтями сразу обращайтесь к подологу.
Осмотр
При диабетической стопе нужно каждый день осматривать свои ноги. Это поможет обнаружить проблемы на ранней стадии и сразу принять меры. Проводите осмотр в одно и то же время, чтобы это занятие вошло в привычку. Например, каждый вечер перед тем как лечь спать.
Проверьте наличие:
- порезов;
- волдырей;
- трещин;
- покраснений;
- отеков;
- мозолей, бородавок;
- вросших ногтей;
- изменения цвета или деформации ногтевой пластины.
Для удобства при осмотре используйте увеличительное зеркало. Если не получается тщательно осмотреть ноги самим, попросите о помощи близких. Если вы заметили что-то подозрительное, сразу обратитесь к врачу.
Обувь и носки
При диабетической стопе важно правильно выбирать обувь и носки. Не ходите босиком, даже дома. Носите носки или тапочки всегда, ведь в любой момент есть риск на что-то наступить голой ногой, получить царапину или порез. Если ноги мерзнут по ночам, надевайте носки и на ночь. Чтобы согреть ноги, не используйте грелку, только теплые носки. Из-за снижения чувствительности стоп есть риск обжечься.
Меняйте носки ежедневно, они должны быть чистыми и сухими. Лучше покупайте специальные медицинские носки для диабетиков. Они изготовлены из натуральных мягких материалов, не вызывающих раздражение. Не сдавливают ногу выше лодыжки, свободно облегают икры, устраняют неприятный запах, хорошо отводят влагу.
Если ноги мерзнут, носить носки рекомендуется все время.
При диабетической стопе ноги всегда должны быть в тепле и сухости. Выбирайте качественную обувь, чтобы они не промокли в дождь и не замерзли зимой.
Обувь должна быть удобной, обеспечивать надежную поддержку и амортизацию для пятки, сводов стопы. Избегайте тесных туфель, высоких каблуков, узких носков обуви, которые сдавливают пальцы ног.
Для выбора обуви, которая точно подойдет, посоветуйтесь с ортопедом. Врач даст свои рекомендации с учетом анатомических особенностей вашей стопы. Если ваши ноги изменили форму, например, при стопе Шарко, вам показаны специальные ортопедические ботинки или вставки для обуви. Вам также могут понадобиться ортопедические вставки, если у вас есть мозоли, косточка на большом пальце, молоткообразные пальцы.
Покупайте новую обувь в конце дня, когда ноги имеют максимальный размер. Так вы обеспечите наилучшую посадку обуви по ступне.
Прежде чем надевать обувь, всегда проверяйте, чтобы там не было мелких камушков или других посторонних предметов. Если ваши ноги сильно потеют, перед надеванием обуви используйте антиперспиранты или тальк, чтобы сохранить ноги сухими. Помните, что лишняя влага способствует развитию грибковой и бактериальной инфекции.
Еще один момент в профилактическом лечении – правильная разгрузка и амортизация ступни. Для этого назначают удобную обувь, специальные стельки. Они снижают давление на ноги, препятствуют формированию натоптышей, появлению натертостей, изъязвлений.
Требования к обуви для диабетической стопы:
- широкий квадратный носок;
- толстая подошва;
- натуральные дышащие материалы;
- легкость, мягкость, гибкость;
- отсутствие грубых швов, способных натереть кожу.
Если у вас были язвы на подошвенной части стопы, то после их заживления может понадобиться специальная обувь. Рубцовая ткань под зажившей раной легко травмируется. Важно защитить ее, чтобы предотвратить рецидив. Специальная обувь позволит перераспределить давление под стопой, уменьшить нагрузку в области бывшего изъявления, перенести ее на участки с неповрежденной кожей, усилить амортизацию под подошвой в местах перегрузки.
Народные средства
Лечение диабетической стопы в домашних условиях также может осуществляться. Но для этого должны соблюдаться некоторые условия: обязателен постоянный контроль специалиста, этап развития синдрома ни в коем случае не должен ассоциироваться с осложнениями. Именно в таком случае лечиться народными средствами будет действительно допустимо.
Применяться могут следующие средства и составы:
- Справиться с диабетической стопой также помогут листья лопуха или репейника. Они одинаково эффективны как в свежем, так и высушенном виде. Активные компоненты в составе листьев позволяют получить мощный тонизирующий и ранозаживляющий эффект. Лучше всего делать из них примочки или компрессы – прикладывать к ране лист несколько раз в день. Также можете сделать отвар из 1 чайной ложки сухой смеси на 250 граммов воды. Полученный отвар поможет нормализовать отток лимфы и выведет лишнюю жидкость из организма.
- Черника – уникальная ягода, которая способна быстро привести уровень сахара в крови в норму. Входящие в ее состав антиоксиданты позволяют наладить кровоток и восстановить обмен веществ. Старайтесь каждый день съедать по стакану этой ягоды во время каждого приема пищи. В зимнее время вы можете использовать замороженную ягоду или же заваривать высушенные ее листья.
- Вылечить диабетическую стопу можно и при помощи обычного кефира. В составе этого молочного продукта присутствуют уникальные бактерии, которые проникают внутрь кожи, смягчают ее и ускоряют процесс заживления. Для достижения лучшего эффект рекомендуется посыпать обработанную кефиром поверхность высушенными иголками сосны. Это поможет защитить кожу от грибковых инфекций.
- Гвоздичное масло – уникальное средство, которое является кладезем полезных веществ. Оно помогает быстро заживить раны, убить все патогенные микроорганизмы, а также восстановить естественное кровообращение. Если вы будете регулярно обрабатывать им язвы, они быстро заживут и перестанут доставлять вам какой-либо дискомфорт.
- Отвар из ромашки, крапивы, коры дуба и лопуха поможет восстановить трофику в конечностях. Для его приготовления возьмите все эти компоненты в равных пропорциях и тщательно смешайте. После этого возьмите 3 столовые ложки травы на 1 литр кипятка и оставьте наставиться где-то на 2-3 часа. Из полученного отвара делайте примочки, им вы можете обрабатывать стопы.
Что нельзя делать с ногами при диабете?
При уходе за ногами при диабете нельзя:
- стричь ногти с закруглением краев, только по прямой линии;
- обрезать кутикулу, так как это чревато воспалительным процессом, можно аккуратно отодвигать ее;
- делать горячие или холодные ванночки для ног;
- растирать влажные ноги полотенцем;
- ходить босиком, чтобы не травмировать ступни и не подцепить инфекцию;
- применять средства для размягчения мозолей, пытаться удалять их антимозольными пластырями или острыми инструментами;
- использовать для педикюра режущие предметы;
- мазать повреждения кожи на ногах (царапины, порезы, натертости) средствами со спиртом (йод, зеленка), вместо них надо применять водные растворы антисептиков (Хлогексидин, Фурацилин, Диоксидин).
Рекомендации для пациентов
Основные рекомендации больным содержат ответы на следующие вопросы:
Чего не делать?
- не ходить босиком, особенно на улице, в местах общего пользования;
- не парить ноги, не мыть их горячей водой;
- не пользоваться грелками;
- не делать солевых ванночек;
- не пользоваться мазевыми повязками без назначения врача;
- не применять средства для размягчения мозолей;
- не пользоваться чужими носками, обувью, не посещать общую баню;
- не подходить близко к открытому огню и нагревательным приборам;
- не обрабатывать ноги, не стричь ногти самостоятельно при плохом зрении;
- не заниматься самостоятельным лечением. Самостоятельно не лечить мозоли, потертости, натоптыши, гиперкератозы, трещины.
Когда обращаться к специалисту?
- при развитии вросшего ногтя;
- при ушибах, потертостях, ожогах;
- при потемнении пальцев, появлении болей в икрах при ходьбе и в покое;
- при потере чувствительности стоп;
- при ранах любого размера и любой причины;
- при язвах и нагноениях;
- когда подошел срок, назначенный врачом отделения диабетической стопы, или возникли любые вопросы, касающиеся стоп.
Что делать всегда?
- строго контролировать уровень глюкозы в крови, вовремя консультироваться у своего эндокринолога;
- отказаться от курения;
- носить хлопчатобумажные или шерстяные носки (не синтетические), свободную кожаную обувь;
- ежедневно проводить гимнастику для стоп, ходить не менее 2 часов;
- лечить у дерматолога грибковые поражения ногтей (потемнение, расслоение ногтя);
- не реже 1 раза в год (а при наличии изменений — 1 раз в месяц) обследоваться в отделении диабетической стопы.
Что делать каждым вечером?
- внимательно осмотреть стопы, используя зеркало для осмотра плохо доступных участков (при плохом зрении нужно воспользоваться помощью родных);
- вымыть ноги теплой (ни в коем случае не горячей) водой с детским мылом или слаборозовым раствором перманганата калия;
- тщательно высушить кожу личным полотенцем, особенно межпальцевые промежутки (промокать, а не тереть);
- смазать кожу смягчающим (витаминизированным, бактерицидным) кремом тонким слоем;
- межпальцевые промежутки обработать водкой;
- если нужно, очень аккуратно постричь ногти, оставляя их не очень короткими, состригая ноготь прямо (при плохом зрении самостоятельно стричь ногти запрещено).
Как улучшить кровообращение в ногах?
Для профилактики осложнений диабетической стопы важно поддерживать хорошее кровообращение в конечностях.
Чтобы это сделать, ежедневно выполняйте гимнастику для ног и поддерживайте общую физическую активность:
- шевелите пальцами ног в течение дня;
- делайте движения в голеностопных суставах, тяните носок от себя и на себя, вращайте по и против часовой стрелки;
- больше ходите пешком, плавайте, ездите на велосипеде, если нет противопоказаний.
Если у вас сидячая работа, старайтесь каждый час вставать и немного ходить. А пока сидите, держите ноги в таком положении, которое не препятствует кровообращению. Для этого слегка расставьте их. Стопы при этом полностью должны быть на полу, шевелите пальцами ног. Если есть возможность, приподнимите ноги, например, поставив их на табурет. Ни в коем случае не сидите со скрещенными ногами в течение длительного времени. Так вы пережимаете сосуды и еще больше снижаете приток крови к стопам.
Большую угрозу ногам приносит курение. Если вы страдаете этой вредной привычкой, обязательно откажитесь. Если не можете бросить самостоятельно, обратитесь за профессиональной помощью к психологу. Курение плохо влияет на всю сердечно-сосудистую систему, снижает приток крови к ногам, способствует закупорке артерий. Ускоряет повреждение мелких кровеносных сосудов на ступнях и голенях. По статистике многие люди с диабетом, нуждающиеся в ампутации, это курильщики.
Как правильно выбрать удобную обувь?
Многих симптомов диабетической стопы можно избежать, если воспользоваться правилами выбора обуви при диабете:
- Чтобы правильно выбрать размер обуви, ее следует покупать только в вечернее время суток (ни утром и ни днем), так как именно в это время стопа достигает своего максимального размера, который может увеличиваться или уменьшаться на несколько сантиметров, а при диабетической стопе каждый сантиметр играет роль в комфортном ношении обуви.
- Купленная обувь не должна нуждатся в том, чтобы ее разнашивали. То есть, при примерке в магазине человек должен чувствовать себя в обуви сразу же максимально комфортно.
- Категорически не рекомендуется покупать обувь с заостренным носом — пальцы ног в обуви должны иметь достаточно пространства.
- При покупке обуви, лучше всего, отдавать предпочтения ортопедическим моделям. Они не всегда эстетично выглядят, но зато являются гарантией того, что не будет возникать никаких повреждений ног.
- Нельзя носить босоножки с ремешком между пальцами ног, так как такая деталь может натирать, а мозоли могут легко стать язвами.
- Следует обзавестись несколькими парами обуви, чтобы носить их через день.
- Женщинам нельзя носить чулки и носки с давящей плотной резинкой, так как это ухудшает кровообращение в ногах.
Разгрузка конечности
Как бы современные препараты не были эффективны, пока больной наступает на рану, можно не ожидать ее заживления. Если язва локализуется в области голени или тыльной поверхности, в дополнительных разгрузочных приспособлениях необходимость отсутствует. При расположении на опорной поверхности используют специальную повязку из полимерных материалов или полубашмак. Как правило, пальцы оставляют открытыми.
Важно! Средний показатель заживления существовавших годами язв на фоне разгрузочного метода – 90 дней.
Сапожок – один из способов разгрузки больной ноги
Профилактика
Синдром диабетической стопы хорошо поддается профилактике. Как правило, можно предотвратить образование длительно незаживающих язв, гангрену и ампутацию. Однако у пациента или его родственников должна быть высокая мотивация, чтобы ежедневно заниматься профилактикой. В специализированном медицинском центре можно обучиться навыкам, но основная работа всё же проводится в домашних условиях, в повседневной жизни.
В первую очередь, следует прочитать и выполнять пошаговую схему лечения диабета 2 типа или программу контроля диабета 1 типа. Добейтесь стабильно нормального сахара в крови, как у здоровых людей. Это достижимая цель, если постараться. Не ленитесь и не бойтесь колоть инсулин, если соблюдения диеты и приема таблеток будет недостаточно.
Больному диабетической нейропатией нижних конечностей нужно носить ортопедическую обувь и специальные носки, о которых подробно рассказано выше. Следует иметь несколько пар подходящей обуви и чередовать их, а не носить всё время одну и ту же. Также нужно изучить правила ухода за ногами, перечисленные ниже.
Причины
Основная причина развития синдрома диабетической стопы — это нейропатия, поражение нервных волокон, вызванное повышенным уровнем глюкозы в крови.
- Сенсорная нейропатия приводит к тому что теряется чувствительность кожи к прикосновениям, вибрации, давлению, изменениям температуры и другим факторам.
- Моторная нейропатия вызывает атрофию мышц, деформацию стопы.
- Из-за автономной нейропатии кожа утрачивает способность потеть, становится сухой и легко трескается.
Все указанные виды нейропатии почти всегда сочетаются друг с другом.
Во время ходьбы отдельные участки стопы подвергаются избыточному давлению. Из-за этого постепенно разрушаются мягкие ткани и образуется язвенный дефект. Иногда нарушение целостности кожи может происходить быстро под действием механической травмы острым предметом или термического ожога, который больной не ощущает из-за нейропатии. Также диабет ускоряет развитие атеросклероза, из-за чего нарушается кровообращение в ногах.
Здравствуйте, Сергей. Вам много людей, болеющих диабетом 2 типа, уже сказали спасибо. Я, к счастью, не страдаю данным заболеванием, но выражаю огромную благодарность за Вашу деятельность. Моё спасибо — не от пациента, а от врача. В сентябре 2021 года мой отец попал в больницу с этим диагнозом. По специальности я реаниматолог, но пришлось стать еще… Читать отзыв полностью
Отчего возникает диабетическая стопа
Диабет, который неправильно лечат, повреждает нервные волокна по всему телу. Это осложнение называется нейропатия. Оно имеет десятки разных неприятных проявлений. В частности, нарушается чувствительность кожи к прикосновениям, давлению и изменению температуры. После этого диабетик во время ходьбы получает повреждения ног, но не замечает их и не принимает меры вовремя.
Кровообращение в ногах может быть ухудшено из-за атеросклероза. Из-за этого повреждения кожи на стопах почти не заживают. Если не проводится грамотное лечение, в них размножаются болезнетворные бактерии. Синдром диабетической стопы постепенно переходит на всё более тяжелые стадии. Дело может дойти до гангрены и необходимости проводить ампутацию.
Лечение диабетической стопы: отзыв пациентки
Кроме того, из-за диабетической нейропатии кожа ног может потерять способность потеть. В таком случае она становится сухой и легко трескается. Повреждения и трещины заселяют болезнетворные бактерии. Способность организма бороться с ними и восстанавливать целостность кожных покровов обычно ослаблена из-за последствий диабета. Это ситуация также угрожает гангреной и ампутацией.
Питание и принципы диеты
Чтобы минимизировать риск осложнения диабетической стопы, лечащие врачи рекомендуют придерживаться специальной диеты. Она показана всем, кто страдает от повышенного уровня сахара в крови.
| Нельзя | Можно |
|
|
В первую очередь необходимо отказаться ото всех сладких продуктов, высококалорийных и вредных блюд. Все быстрые углеводы необходимо заменить сложными, которые присутствуют в растительной пище. Если вы без сахара жить не можете, замените его фруктозой.
ЛФК
Лечебная физкультура (ЛФК) и специальная гимнастика может оказать определенное положительное действие при диабетической стопе. Целью физических упражнений в данном случае является улучшение кровоснабжения ишемизированных тканей нижней конечности. Однако стоит помнить, что при ишемической форме заболевания механизм поражения заключается в закупорке кровеносных сосудов, по которым кровь поступает к тканям, поэтому чрезмерно большие нагрузки могут привести к усилению болей и развитию осложнений. Вот почему сразу стоит исключить любые упражнения и занятия, связанные с увеличением нагрузки на стопы (ходьбу, бег, езду на велосипеде, поднятие тяжестей, длительное пребывание в положении «стоя» и так далее).
При диабетической стопе можно выполнять:
- Упражнение 1. Исходное положение — сидя на стуле, ноги опущены вниз и сведены вместе. Поочередно сгибать и разгибать пальцы стоп по 5 – 10 раз вначале на одной ноге, а затем на другой.
- Упражнение 2. Исходное положение такое же. Вначале следует поднять пальцы вверх на 5 – 10 секунд, удерживая пятку прижатой к полу. Затем пальцы следует опустить, а пятку поднять вверх (также на 5 – 10 секунд). Повторить упражнение 3 – 5 раз.
- Упражнение 3. Исходное положение такое же. Поднять одну ногу на 5 – 10 см над полом и начать выполнять круговые движения стопой, вначале в одном направлении (3 – 5 раз), а затем в другом. Повторить упражнение с другой ногой.
- Упражнение 4. Исходное положение такое же. Вначале следует выпрямить одну ногу в колене, а затем согнуть ее в голеностопном суставе, стараясь оттянуть пальцы как можно ниже. Продержать ногу в таком положении 5 – 10 секунд, после чего опустить ее и повторить упражнение со второй ногой.
- Упражнение 5. Исходное положение такое же. Выпрямить ногу в колене, после чего разогнуть ее в голеностопном суставе, стараясь при этом дотянуться пальцами рук до пальцев ноги. Повторить упражнение со второй ногой.
Борьба с инфекцией
Показания к назначению антибиотиков:
- рана с признаками инфекции;
- ишемический некроз;
- длительно существующий дефект больших размеров с высоким риском инфицирования.
Выбор препарата основывается на результатах бакпосева и определения чувствительности микроорганизмов. Предпочтение отдают пенициллинам (Амоксиклав), цефалоспоринам (Цефтриаксон, Цефепим), фторхинолонам (Офлоксацин, Ципрофлоксацин), аминогликозидам (Амикацин, Гентамицин).
Антибиотики принимают перорально и вводят парентерально. Длительность лечения зависит от состояния пациента. Более легкие формы требуют назначения препарата на 10-14 дней, тяжелые – на месяц и более.