Терапевт-участковый
Бурнацкая
Светлана Николаевна
Стаж 33 года
Врач-терапевт участковый, профпатолог. Член Российского научного медицинского общества терапевтов
Записаться на прием
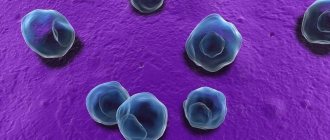
Агранулоцитоз – это тяжелое патологическое состояние. При нем отмечается критическое снижение в крови гранулоцитов. Гранулоциты являются важной фракцией лейкоцитарного ряда (нейтрофилы, эозинофилы и базофилы). При этом концентрация базофилов и эозинофилов в крови в состоянии нормы имеет небольшой процент, поэтому изменение их количества не оказывает значительного влияния. Так, можно утверждать, что именно снижение концентрации нейтрофилов ведет к развитию агранулоцитоза крови. Отсюда и второе название патологии – нейтропения.
Специалисты поднимают вопрос о агранулоцитозе у пациента при снижении лейкоцитов в крови ниже 1×109/л и гранулоцитов ниже 0,75×109/л. Поскольку лейкоциты и грануцолиты выполняют защитную функцию от болезнетворных микроорганизмов, то уменьшение их концентрации снижает способность организма сопротивляться инфекциям и вирусам. Развитие агранулоцитоза практически всегда сопровождается развитием различных инфекционных процессов, это могут быть язвенные стоматиты или ангины, пневмонии, геморрагических проявления и т.д.
В зависимости от концентрации гранулоцитов определяется и тяжесть патологии периферической крови. Чем меньше их концентрация, тем тяжелей степень всего выделяют три степени: легкая, средняя и тяжелая. При тяжелой степени показатель концентрации гранулоцитов ниже 0,4×109/л.
У женщин агранулоцитоз встречается чаще. У мужчин данное заболевание диагностируется в среднем в 2-3 раза реже. В большинстве случаев проявление патологии встречается в возраст после 40 лет.
Симптоматика и признаки
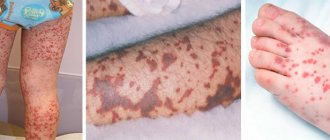
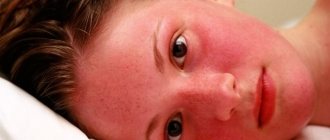
Поскольку патология имеет несколько форм, то и симптомы агранулоцитоза разных типов отличаются. Для иммунного типа характерен острый агранулоцитоз со следующей симптоматикой:
- резкая слабость и потливость;
- температура тела до 39-40°С;
- бледность;
- появление инфекционных стоматитов;
- воспаление глотки и миндалин;
- воспаление десен;
- боль в горле и спазм жевательной мускулатуры.
Миелотоксический и аутоиммунный типы прогрессируют постепенно и также постепенно у них возникают симптомы:
- геморрагические симптомы в виде носового кровотечения, кровотечения десен и пр.;
- наличие крови в моче;
- возникновения синяков, гематом;
- боли в животе и вздутие, диарея, если поражен кишечник;
- возможное появление болей в грудной клетке при дыхании.
Осложнения
Миелотоксическая болезнь может иметь следующие осложнения:
- сепсис (заражение крови). Часто наблюдается сепсис стафилококкового типа. Наиболее опасное осложнение для жизни пациента;
- прободение в кишечнике. Подвздошная кишка является наиболее чувствительной к образованию сквозных отверстий;
- пневмония;
- тяжёлые отекания слизистой кишки. При этом у пациента наблюдается непроходимость кишечника;
- острый гепатит. Нередко при лечении образуется эпителиальный гепатит;
- образование некрозов. Относится к инфекционным осложнениям;
- септицемия. Чем больше больной болеет миелотоксическим видом болезни, тем тяжелее устранять её симптомы.
Если недуг вызван гаптенами или возникает из-за слабости иммунитета, то симптоматика болезни проявляется наиболее ярко. Среди источников, вызывающих инфекцию, выделяют сапрофитную флору, к которой относят синегнойную или кишечную палочку. При этом у больного наблюдается сильная интоксикация, повышение температуры до 40–41 градусов. Синегнойная палочка может породить метастатические инфекционные язвы на теле, которые при вскрытии можно найти на поверхности почек, лёгких или других органах.
Причины возникновения
Возникновение агранулоцитоза может иметь разные причины, в зависимости от которых осуществляется классификация патологии.
Виды недуга
Миелотоксический агранулоцитоз – результат оказания воздействия различных неблагоприятных факторов на красный костный мозг. Под их воздействием наступает глубокая депрессия ответственного за выработку гранулоцитов кроветворного отростка. Под неблагоприятными факторами следует понимать внутренние заболевания организма и внешние неблагоприятные воздействия. Примеры внешнего воздействия: отравление веществами и ядами, подавляющими кроветворение (ртуть, мышьяк, бензол и др.), радиоактивное облучение, прием миелотоксических препаратов. Среди болезней, которые наиболее часто становятся причиной агранулоцитоза, специалисты выделяют острый лейкоз, саркому и метастаз в красный костный мозг, хронический миелолейкоз.
Иммунный агранулоцитоз – характеризуется разрушением гранулоцитов в крови вследствие возникновения в организме патологических иммунных реакций. Данный вид дополнительно делится на следующие формы агранулоцитоза.
- Аутоимунный – возникает в большинстве случаев на фоне заболеваний соединительной ткани. К ним относят, например, ревматоидный артрит или системную красную волчанку.
- Гаптеновый агранулоцитоз или лекарственный – развивается при участии в иммунных реакциях гаптенов. Гаптены сами по себе являются безвредными веществами, но при определенных ситуациях и реакциях могут стать причиной разрушения гранулоцитов. В роли гаптенов чаще всего выступают лекарственные препараты, которые пациент принимает в рамках терапии различных заболеваний. Отсюда и второе название патологии – «лекарственный».
- Генуинный – данный вид устанавливается пациенту в тех случаях, когда диагностика не выявила причин снижения гранулоцитов в токах крови.
Патологическая анатомия
Патологоанатомическими признаками агранулоцитоза являются некротически-язвенные изменения, наиболее часто встречающиеся в полости рта и глотки. Миндалины увеличенные, рыхлые, серо-грязного вида, с фибринозными наложениями и изъязвлениями. В области мягкого и твердого неба обнаруживаются очаги некроза, иногда с перфорацией мягкого неба. Некротические изменения выявляются в коже, в местах инъекций, в области промежности, вокруг анального отверстия. Очаги некроза описаны в конъюнктивальном мешке, в слизи стой оболочке гортани, пищевода и желудка. При развитии некроза в слизистой оболочке тонкой или толстой кишки, включая червеобразный отросток, наблюдаются кишечные кровотечения, перфорации. Некротические язвы могут быть в стенке мочевого пузыря, в половых органах, особенно в стенке влагалища, а также в ткани печени и других органов. Микроскопическое исследование показывает, что в участках некроза отсутствуют нейтрофильные лейкоциты. Демаркационная полоса вокруг некроза не выявляется, вблизи участков некроза можно видеть лимфо-гистиоцитарные и плазмоклеточные скопления. Пневмонии носят характер фибринозно-геморрагических. При этом фибринозные наложения располагаются и на плевре. В зоне пневмонии могут выявляться участки распада ткани (гангрена). Микроскопически в просветах альвеол видны слущенные клетки эпителия, бактерии, дрожжевые клетки и их мицелий. Лимфатические узлы обычно не увеличены. При некротических изменениях в полости рта может наблюдаться небольшое увеличение шейных и подчелюстных лимфатических узлов. Микроскопическая структура их относительно сохранена. В корковом слое и особенно в области мозговых тяжей выявляется большое количество плазматических клеток. Резко выражена пролиферация и набухание клеток ретикулоэндотелия в синусах. Селезенка чаще не изменена. Ткань селезенки мягковатой консистенции, на разрезе — пульпа розово-серого цвета с большим соскобом. При микроскопическом исследовании обращает на себя внимание равномерное уменьшение количества клеток красной пульпы селезенки. Костный мозг плоских костей макроскопически чаще обычного вида, несколько суховат, но могут быть различные очаги кровоизлияния — от мелких до обширных; в нижней и средней трети трубчатых костей костный мозг жировой.
Микроскопически выявляются небольшие очаги рассасывания костных балок с образованием мелких лакун. В зонах рассасывания кости может наблюдаться пролиферация остеобластов. Соотношение жировой и кроветворной ткани различно. Чаще имеет место уменьшение числа кроветворных клеток и увеличение количества жировых клеток костного мозга. В клеточном составе обращает на себя внимание резкое уменьшение числа юных, палочкоядерных и сегментоядерных гранулоцитов. Может наблюдаться некоторое преобладание молодых форм гранулоцитов. Мегакарпоциты и клетки красного ряда, как правило, сохраняются. При наиболее тяжелом течении АГРАНУЛОЦИТОЗА картина костного мозга та же, что и при гипопластической анемии (см.).
Факторы риска
В группу риска в первую очередь попадают пациенты, которые часто подвергаются тяжелым инфекциям, а также необычным, редким инфекциям. Еще одна группа риска – больные, которые в рамках лечения других заболеваний получают препараты или терапию (например, лучевую терапию), которые могут стать причиной развития агранулоцитоза. Пациенты в группе риска должны особенно внимательно относиться к своему самочувствию и обращать внимание на тревожные «звоночки». Для подтверждения диагноза требуется точная лабораторная диагностика.
Классификация
Градация видов агранулоцитоза зависит от ряда внешних факторов, среди которых медики выделяют причины его появления в организме и пути последующего развития. С учётом этого речь может идти о следующих видах болезни:
- Миелотоксическом.
- Иммунном (аутоиммунном и гаптеновом).
- Генуинном.
О существе первых двух из них речь пойдет в следующих разделах. Что касается третьего, генуинного вида заболевания, этот профессиональный термин означает, что медики так и не смогли, несмотря на все старания, установить причину катастрофического понижения в крови количества гранулоцитов.
Диагностика у пациентов агранулоцитоза
Если пациент в группе риска или появляется соответствующая симптоматика без других видимых причин, проводится диагностика агранулоцитоза следующими методами.
- Анализ крови общий – самый первый и главный анализ, позволяющий определить концентрацию гранулоцитов и лейкоцитов в кровотоке.
- Анализ на антитела – назначается с целью выявления аутоиммунного агранулоцитоза, позволяет определить антинейтрофильные антитела.
- Миелограмма – позволяет определить уменьшение миелокариоцитов и другие показатели состояния периферической крови.
По необходимости при диагностике агранулоцитоза назначаются и другие методы исследования, чтобы определить степень поражения органов и систем, вызванных данной патологией. В частности, могут быть назначены:
- рентгенографии легких;
- обращение к стоматологу;
- биохимический анализ крови;
- исследования на стерильность крови;
- консультирование отоларинголога.
Диагноз
Диагноз ставится на основании анамнестических данных, характерной клинической картины, данных исследования периферической крови и пунктата костного мозга. Диагноз иммунного АГРАНУЛОЦИТОЗА может быть подтвержден серологическими исследованиями: обнаружением антилейкоцитарных антител (см. Группы крови, лейкоцитарные группы). АГРАНУЛОЦИТОЗ приходится дифференцировать от острого лейкоза в алейкемической стадии и гипопластической анемии. В первом случае решающим в диагностике является изучение пунктата костного мозга, втором — указание па внезапность развития АГРАНУЛОЦИТОЗА при иммунной его природе или сведения о длительном приеме препаратов миелотоксического действия (иногда прерванном за несколько недель до развития АГРАНУЛОЦИТОЗА). Наблюдение за больным позволяет прийти к окончательному заключению о характере опустошения костного мозга.
Лечение
При установлении диагноза и верификации типа патологии лечение должно начаться незамедлительно. В большинстве случаев требуется госпитализация пациента в отделение гематологии. Это необходимо для создания асептических условий. В палате-изоляторе по графику проводится кварцевание, также ограничивается посещение пациента. Такие меры необходимы, чтобы предупредить возникновение дополнительных инфекционных осложнений.
Специалист назначает пациенту комплексное лечение агранулоцитоза, и начинается оно с устранения факторов, под воздействием которых началось развитие данного патологического состояния. Комплекс мероприятий по лечению агранулоцитоза включает:
- устранение негативных факторов воздействия, в том числе отказ от приема миелотоксических препаратов, различных химических веществ и т.д.
- лечение и профилактику инфекционных заболеваний;
- усиленный уход за полостью рта;
- стероидную терапия;
- введение иммуноглобулина (внутривенно);
- переливание лейкоцитарной массы;
- плазмаферез и др.
Набор лечебных мероприятий зависит от типа заболевания, его степени, а также степени других присутствующих в организме патологий. В каждом случае комплекс лечения назначается индивидуально.
Диета
Диета 13 стол
- Эффективность: лечебный эффект через 4 дня
- Сроки: не более 2 недель
- Стоимость продуктов: 1500-1600 рублей в неделю
Если в организме снижено количество нейтрофилов, необходимо особенно тщательно следить за питанием, чтобы не спровоцировать опасных для здоровья осложнений. Прежде всего, важно избегать тех продуктов, которые потенциально могут содержать микробы или бактерии.
Рекомендуется ввести в рацион следующие продукты питания:
- Пастеризованное молоко, йогурт, сыр.
- Все виды мяса и рыбы, предварительно прошедшие тщательную термическую обработку.
- Яйца, сваренные вкрутую.
- Цитрусовые, бананы, замороженные фрукты.
- Каши, макароны.
- Орехи.
Профилактика
Врачи рекомендуют комплекс профилактических мероприятий, основу которых составляет предупреждение инфекционных осложнений. К числу лекарственных препаратов, применение которых запрещено, относят те, в состав которых входит гаптен. А во время лучевой и химиотерапии, следует осуществлять контроль крови. В любом случае необходимы постоянные консультации с лечащим врачом и, по возможности, регулярные контрольные проверки состава крови. И, естественно, очень важен здоровый образ жизни, отказ от вредных привычек, курения, алкоголя. Будьте здоровы!