Гестоз («поздний токсикоз») — осложнение беременности, сопровождающееся повышением артериального давления, образованием отеков, головными болями. В ряде случаев отеки не возникают, и заболевание протекает сложнее. При гестозе у беременных в моче обнаруживается белок.
Заболевание может начать развиваться на 16-20 неделе беременности, а выявляется при этом часто позднее — на 26-28 неделях. Но в большинстве случаев гестоз возникает после 34-й недели беременности. Чем позднее он развивается (чем ближе к родам), тем легче будет его течение.
При гестозе наблюдаются сбои в работе многих органов. Но прежде всего под угрозой функционирование мочевыделительной и сердечно-сосудистой систем. При тяжелых случаях гестоза происходят нарушения ЦНС (центральной нервной системы). Также патология может стать причиной гипоксии (недостаточного поступления кислорода) у плода.
Гестоз — достаточно распространенное нарушение при беременности. Его диагностируют у 20-30% женщин, «находящихся в положении».
По каким признакам определяется заболевание
Основные признаки
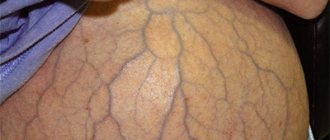
- отеки или водянка (сначала отекают кисти рук и ноги);
- появление белка в моче;
- артериальное давление выше нормы.
Опасные симптомы — предвестники приступа судорог
- тошнота;
- головная боль;
- боль в желудке;
- заторможенность и сонливость;
- мелькание «мушек» перед глазами.
Совокупность таких симптомов характерна для преэклампсии, которая является результатом гестоза. На фоне судорог может возникнуть следующие состояния: инсульт, инфаркт, отслойка плаценты, отек легких, почечная недостаточность, отслойка плаценты, отслойка сетчатки. Такие осложнения развиваются очень быстро и могут присутствовать у беременных женщин любого возраста.
Гестозы делят на группы, что зависит от имеющихся признаков
1. Отеки беременных
Они могут быть явными и скрытыми. Последние проявляются на ранних этапах заболевания. Возникают из-за задержки жидкостей в тканях. Самолечение здесь недопустимо. Мочегонные лекарства не могут устранить проблему, а только ухудшают состояние беременной и плода. Не все отеки при беременности связаны с гестозом. Выявить осложнения может только специалист.
2. Преэклампсия
Такое состояние чаще всего возникает после 20-й недели беременности. Иногда преэклампсия бывает и в конце первой недели после родов. Ее признаки — гипертензия, отеки и протеинурия. В тяжелых случаях нарушается кровоснабжение головного мозга. Это проявляется сильной головной болью, рвотой и нарушением зрительной функции.
3. Эклампсия
Это наиболее тяжелая форма гестоза. Она имеет целый комплекс признаков, наиболее опасный из которых — судороги.
Гестоз может проявляться по-разному. У некоторых женщин присутствует минимум симптомов. Другие страдают от молниеносных приступов, которые имеют катастрофические последствия.
Эклампсия
Эклампсия является результатом выраженного поражения всех систем и проявляет себя как синдром полиорганной недостаточности. Чаще она развивается вслед за предшествующей формой, но может возникнуть внезапно при любой степени тяжести нефропатии.
Эклампсия протекает с судорогами, которым могут предшествовать усиление головной боли, ухудшение зрения, подергивание век и мимических мышц лица, беспокойство, возможны и психические нарушения. Судороги могут быть спровоцированы ярким светом, незначительной болью или резким звуком, но нередко возникают и самостоятельно однократно или в виде серии припадков.
Их длительность — 1 – 2 минуты, после чего наступает потеря сознания, которое возвращается медленно с последующей амнезией. Иногда потеря сознания наступает без судорог.
Причина возникновения заболевания — Мнения врачей
Врачи не могут точно назвать причины, вызывающие гестоз. Но существует однозначное мнение, что такое осложнение редко возникает у здоровых женщин. Чаще всего гестоз развивается на фоне имеющихся болезней матери. Повышение давления, нарушение функций почек или печени, а также прочие соматические заболевания — это косвенные причины токсикоза беременных.
Более точно назвать причины гестоза невозможно. У беременной происходят сбои в организме, которые могут привести к серьезным проблемам. В некоторых случаях врачи прибегают к досрочному родоразрешению, чтобы сохранить жизнь ребенка и матери. Поэтому перед зачатием женщине надо пройти обследование.
Это позволит предугадать возможные осложнения, которые могут возникнуть в период вынашивания малыша. При необходимости женщине назначают курс лечения еще до беременности. Иммунологические заболевания, нарушение свертываемости крови, болезни почек, вегето-сосудистая дистония, анемия, сахарный диабет — эти и многие другие нарушения часто приводят к гестозу.
Если у вас имеются проблемы с почками, щитовидкой или артериальным давлением, обязательно посетите врача.
В группу риска включаются
- женщины старше 30 лет и моложе 18 лет;
- те, кто часто делал аборты;
- женщины, рожавшие много раз;
- те, у кого есть небольшой перерыв между родами.
От гестоза на 100% не застрахован никто. Поэтому специалисты настоятельно советуют регулярно являться на осмотр. Контроль давления и веса, анализы крови и мочи — это те меры, которые позволяют вовремя выявить осложнения.
Прекрасное самочувствие беременной — это еще не показатель благополучного здоровья. Иногда результаты анализов показывают плохие результаты при отсутствии внешних признаков гестоза.
Почему гестоз появляется у беременных женщин
Гестоз или токсикоз — это осложнение, которое связано с беременностью. Оно может быть ранним или поздним. Ранний токсикоз известен всем беременным. Он проявляется на самых ранних сроках. Его основные симптомы — тошнота и рвота. Ранний гестоз обычно не имеет агрессивного характера.
Все его признаки замечает не только сама беременная, но и окружающие люди. Поздние токсикозы более коварны. Именно они приводят к опасным осложнениям. Поздний гестоз — ведущая причина материнской смертности. Такое осложнение менее заметно.
Оно проявляется тремя основными признаками:
- отеки;
- белок в моче;
- высокое артериальное давление.
Не у всех женщин проявляется вся совокупность симптомов. О наличии гестоза может сказать только один из них. Видимыми здесь являются только отеки. Подъемы давления могут быть не очень значительными. В таком случае женщина их не ощущает. Изменения в составе мочи также не беспокоят беременную. Поэтому к концу срока врачи еженедельно измеряют артериальное давление и проводят взвешивания.
Поздние гестозы порой имеют непредсказуемое развитие. Иногда они начинают резко прогрессировать. В таком варианте состояние здоровья женщины стремительно ухудшается. Беременная может чувствовать себя все хуже и хуже с каждым часом. Патология в этой форме лечится только в стационарных условиях.
Сегодня с гестозом сталкиваются около 27 % беременных. Симптомы заболевания идут на убыль после родов. Осложнение возникает из-за того, что организм матери не может оптимально приспособиться к вынашиванию ребенка. В итоге возникают различные нарушения.
Для гестоза характерен спазм мельчайших кровеносных сосудов. В результате количество крови, которая несет питательные вещества и кислород в клетки, резко снижается. Работа органов и систем нарушается. Спазм мелких сосудов приводит к увеличению крови в крупных сосудах. Все это приводит к повышению артериального давления.
Происходят изменения в почках, что влечет за собой появление в моче белка. Страдает и головной мозг. Это проявляется тошнотой, головными болями, мельканием «мушек». Если беременная испытывает сухость кожи и зуд, то это явный признак изменений в печени.
У женщины возникают отеки, а кровь становится более густой. Такие процессы отражаются и на состоянии плода. Замедляется его рост и развитие. Малыш испытывает нехватку кислорода (гипоксия).
Токсикозы первой половины беременности
Лекция для врачей «Токсикозы первой половины беременности». Лекцию для врачей проводит Дьякова С.М., врач акушер-гинеколог, преподаватель — общий стаж работы 47 лет.
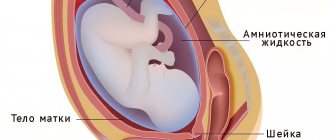
Токсикоз беременных (гестоз) – патологическое состояние при беременности, связанное с развитием плодного яйца, исчезающее в послеродовом периоде. Это осложнение беременности, которое является следствием недостаточности адаптационных возможностей матери, при котором ее организм не может в достаточной степени обеспечивать потребности растущего плода. Гестозы проявляются различными расстройствами нейрогуморальной регуляции. Появляются расстройства функций центральной и вегетативной нервной системы, сердечно-сосудистой и эндокринной систем, а также нарушение ряда обменных процессов, иммунного ответа и др. Выделяют ранний и поздний токсикозы.
Ранний токсикоз беременных
Развивается в первые 20 недель беременности и носит название токсикоза первой половины беременности. Из существующего множества теорий развития раннего токсикоза (как то неврогенная, кортиковисцеральная, гормональная, аллергическая, иммунная) в настоящее время придерживаются теории нарушения нейроэндокринной регуляции и обмена, которые развиваются вследствие перенесенных ранее заболеваний, особенностей беременности, влияния на организм неблагоприятных факторов окружающей среды. Ранний токсикоз беременности чаще всего сопровождается рвотой и слюнотечением (птиализмом).
Рвота характерна примерно для 50–60% беременных, однако в стационарном лечении нуждаются лишь 8–10% из них. Появление рвоты связано с нарушением гормонального дисбаланса. Начало рвоты временно соответствует пику выработка хорионического гонадотропина. При рвоте беременных может изменяться эндокринная деятельность коры надпочечников в сторону снижения выработки кортикостероидов. Рвоту беременных можно расценивать и как аллергизацию организма при попадании частичек трофобласта в материнский кровоток. Сильнее всего рвота выражена при многоплодной беременности и пузырном заносе.
Различают III степени тяжести рвоты беременных.
I. Легкая степень характеризуется рвотой до 5 раз в сутки, при этом состояние беременной не нарушается, рвота может быть связана с приемом пищи либо с запахами или появляться натощак.
II. Средняя степень тяжести сопровождается рвотой до 10–12 раз в сутки, симптомами интоксикации, слабостью, снижением массы тела и понижением диуреза.
III. Тяжелая степень (неукротимая, или чрезмерная, рвота) характеризуется многократной рвотой (до 20 раз и более в сутки), приводящей к быстрому снижению массы тела, истощению, метаболическим сдвигам и нарушению функции жизненно важных органов. Для тяжелой рвоты характерны резкая слабость, возбуждение или апатия, субфебрилитет, тахикардия, понижение АД, появление в моче ацетона, белка и цилиндров. Нередко при тяжелой рвоте возникает желтуха, в редких случаях развивается токсическая дистрофия печени.
Лечение рвоты беременных I степени тяжести проводят амбулаторно с контролем динамики прибавки массы тела беременной и регулярными исследованиями мочи на ацетон. Назначается диета с частым, дробным питанием, полоскание рта вяжущими средствами, рекомендуются частые прогулки на свежем воздухе, назначается иглорефлексотерапия.
Лечение рвоты беременных II и III степени тяжести проводят в условиях стационара. Назначают комплексное лечение, целью которой является нормализация функций центральной нервной системы, восстановление потери питательных веществ и жидкости, коррекция электролитного баланса и кислотно-щелочного равновесия. Прерывание беременности производят в случае безуспешности лечения, при стойкой субфебрильной температуре тела, выраженной тахикардии, прогрессирующем снижении массы тела, протеинурии, цилиндрурии, ацетонурии, желтухе.
Гиперсаливация часто присутствует при рвоте беременных, но иногда может быть в виде самостоятельной формы раннего токсикоза беременных. При выраженном слюнотечении потеря слюны за сутки может достигать 1 л и более. Обильное слюнотечение угнетающе действует на психику беременной, приводит к обезвоживанию, гипопротеинемии, нарушению сна, снижению аппетита и массы тела. Иногда отмечается мацерация кожи и слизистой оболочки губ. Лечение гиперсаливации целесообразно проводить в условиях клиники. При этом применяется атропин и местно настой вяжущих и антисептических трав (коры дуба, ромашки, шалфея). Выраженная гипопротеинемия является показанием к переливанию плазмы. Как вспомогательные методы используются гипноз и иглорефлексотерапия.
Особой формой раннего гестоза является желтуха, обусловленная холестазом (холестатическим гепатом). Эта форма токсикоза возникает редко, как правило, возникает в начале II триместра беременности и прогрессирует по мере увеличения ее срока. Характеризуется преимущественным поражением печени, нередко сопровождается зудом кожи, повышением уровня холестерина и активности щелочной фосфатазы в крови при нормальной активности аланинаминотрансферазы. Эта форма гестоза часто осложняется преждевременным прерыванием беременности, кровотечением в родах, формированием пороков развития плода. При прерывании беременности желтуха исчезает, но может вновь повторяться при последующих беременностях. Дифференциальный диагноз проводят с желтухой, возникшей во время беременности вследствие вирусного гепатита, желчнокаменной болезни, интоксикаций организма, гемолитической анемии. Лечение проводится в соответствии с общими принципами лечения гепатитов. Назначается диета, витамины, глюкоза, белковые препараты и др. Учитывая крайне серьезное значение поражения печени при беременности в первую очередь для женщины, часто ставится вопрос о преждевременном ее прерывании.
Ранний токсикоз беременных может выражаться также в некоторых формах дерматоза. Наиболее часто встречается кожный зуд. Он может появляться в начале и в конце беременности, может быть локальным и ограничиваться областью вульвы или распространяться по всему телу. Зуд может быть выраженным и постоянным, что ухудшает самочувствие и настроение беременной. Возможно появление бессонницы, раздражительности. При этой форме токсикоза необходимо исключить заболевания, сопровождающиеся кожным зудом. Необходимо исключить сахарный диабет, грибковые и паразитарные поражения кожи, трихомоноз, глистную инвазию, аллергическую реакцию и др. Лечение сводится к назначению средств, регулирующих функции нервной системы, десенсибилизирующих средств, УФ-облучения.
Изредка дерматозы проявляются в виде экземы, герпеса, импетиго герпетиформного. При импетиго герпетиформном высока вероятность перинатальной смертности. Эти дерматозы лечатся так же, как при отсутствии беременности.
Тетания является одной из редко встречающихся форм токсикоза беременности. Ее причиной является нарушение кальциевого обмена у беременных. Проявлением этой формы токсикоза является возникновение судорог мышц верхних и нижних конечностей, лица. Необходимо также учитывать при этом возможность проявления в связи с беременностью гипопаратиреоза. Для лечения этой формы токсикоза используют препараты кальция. Еще более редкой формой раннего токсикоза беременных является бронхиальная астма. Ее следует дифференцировать с обострением ранее имевшейся бронхиальной астмы. Лечение включает назначение препаратов кальция, седативных средств, комплекса витаминов, общего УФО.
Беременные, перенесшие ранний токсикоз, нуждаются в тщательном амбулаторном контроле, так как нередко у них впоследствии возникает поздний токсикоз.
Поздний токсикоз беременных
Токсикозы, развившиеся после 20 недель беременности, называются поздними или токсикозами второй половины беременности. В 1990-е гг. этот термин заменен на термин «ОПГ-гестоз» (отеки, протеинурия, гипертензия). ОПГ-гестоз является синдромом полиорганной функциональной недостаточности, возникающей в результате развития беременности. Причины возникновения этой патологии до настоящего времени выяснены недостаточно. Иммунологическая теория объясняет возникновение симптомов ОПГ-гестоза реакцией организма беременной на антигены плода. При этом происходит образование аутоиммунных комплексов, активирующих кининовую систему. В дальнейшем возникает артериальная гипертензия. Кроме того, усиливается гемокоагуляция, сопровождающаяся отложением фибрина, нарушением кровоснабжения плаценты и органов беременной. Иммунная теория возникновения ОПГ-гестоза находит подтверждение в обнаружении субэндотелиальных отложений комплемента, иммуноглобулинов G и М в почках беременной.
Генерализованный спазм сосудов с последующим или одновременным развитием гиповолемии имеет важное значение в развитии ОПГ-гестоза. По мнению большинства ученых, первичным является нарушение маточно-плацентарного кровообращения, после чего возникает спазм периферических сосудов, в результате этого объем сосудистого русла уменьшается, возникает гиповолемия.
В. Н. Стеров и соавторы считают, что имеются две основных причины развития ОПГ-гестоза: диффузионно-перфузионная недостаточность маточно-плацентарного кровообращения и наличие экстрагенитальной патологии у беременной, прежде всего нарушения кровообращения в почках. В том и другом случае возникает синдром полиорганной недостаточности с различной клиникой и последствиями. Возможны смешанные формы ОПГ-гестоза, при которых поражается одновременно несколько систем.
При всех причинах развития ОПГ-гестоза происходит нарушение функций плаценты. Маточно-плацентарная перфузия резко уменьшается: при доношенной физиологической беременности она составляет 162 мл/мин на 100 г ткани плаценты, при ОПГ-гестозе – всего 59 мл/мин на 100 г ткани плаценты. Это обусловлено главным образом уменьшением показателей пульсового АД и ухудшением венозного оттока. При легком течении ОПГ-гестоза нарушение перфузии устраняется усиленной сердечной деятельностью беременной и повышением АД. При нарастании симптоматики ОПГ-гестоза развиваются гипоксия и ацидоз в организме матери. Они приводят к продолжению уменьшения маточно-плацентарной перфузии, что может иметь такие последствия, как гипоксия, гипотрофия и смерть плода. Ожирение, многоплодие, многоводие, стресс, физическое напряжение являются дополнительными факторами, способствующими усилению нарушения маточно-плацентарной перфузии. В положении женщины лежа на спине происходит прижатие маткой нижней полой вены, что ухудшает перфузию. Сосудистые нарушения, являющиеся следствием развития ОПГ-гестоза, нарушают диффузионную способность плаценты. Усилению процесса способствует также активизация перекисного окисления липидов. Продукты неполного распада жиров вызывают повреждение клеточных мембран, что приводит к резкому ухудшению газообмена, нарушению барьерной, фильтрационно-очистительной, эндокринной, иммунной и метаболической функций плаценты, в которой начинают образовываться участки тромбоза, ишемии, геморрагий и отеков. В результате этих изменений в плаценте не в полной мере обеспечиваются потребности плода, и задерживается его развитие. В плаценте снижается синтез эстрогенов и прогестерона, способствующих нормальному развитию беременности. В основном нарушения перфузионной и диффузионной функций связаны друг с другом. Выраженную перфузионно-диффузионную недостаточность плаценты при тяжелой форме ОПГ-гестоза В. Н. Стеров и соавторы называют синдромом шоковой плаценты.
Наблюдается более частое развитие ОПГ-гестоза при повторных родах, если признаки его наблюдались при предыдущих беременностях, а также у женщин с заболеванием мочевыводящей системы, гипертонической болезнью, сахарным диабетом.
Клиническая картина и диагностика. Клинические проявления ОПГ-гестоза следующие: значительное нарастание массы тела, появление отеков, протеинурия, повышение артериального давления, судороги и кома.
ОПГ-гестоз проявляется в четырех клинических формах. Это водянка, нефропатия, преэклампсия и эклампсия.
Водянка беременных выражается в появлении выраженных стойких отеков при отсутствии протеинурии и нормальных цифрах АД. Вначале отеки могут быть скрытыми (положительный симптом кольца, проба Мак-Клюра – Олдрича), отмечается избыточная прибавка массы тела. Далее появляются видимые отеки на нижних конечностях, в области вульвы, туловища, верхних конечностей и лица. Общее состояние беременной обычно не страдает. Беременность в большинстве случаев заканчивается родоразрешением в установленный срок. Иногда развивается нефропатия беременных.
Нефропатию беременных составляют три основных симптома: протеинурия, отеки, повышение артериального давления.
Выделяют III степени тяжести нефропатии.
I. Отеки нижних конечностей, АД до 150–90 мм рт. ст., протеинурия до 1 г/л – I степень.
II. Отеки нижних конечностей и передней брюшной стенки, АД до 170/100 мм рт. ст., протеинурия до 3 г/л – II степень.
III. Выраженные отеки нижних конечностей, передней брюшной стенки и лица, АД выше 170/100 мм рт. ст., протеинурия более 3 г/л – III степень. Наступление преэклампсии и эклампсии возможно наступить при II и даже при I степени тяжести нефропатии.
При назначении лечения нефропатии беременных необходимо учитывать также степень нарушения состояния сердечно-сосудистой, мочевыводящей систем, почек, функции печени. Степень тяжести нефропатии характеризуют повышение диастолического и уменьшение пульсового давления, а также асимметрия АД. Дальнейшее развитие гестоза приводит к усилению гемодинамических нарушений: уменьшается объем циркулирующей крови, центральное и периферическое венозное давление, уменьшается величина сердечного выброса, повышается периферическое сосудистое сопротивление, нарастают метаболические изменения в миокарде. Чтобы точно определить степень протеинурии, проводят определение суточной экскреции белка с мочой. Она увеличивается по мере прогрессирования гестоза и при тяжелой нефропатии превышает 3 г. О нарушении концентрационной функции почек можно предположить по устойчивой гипоизостенурии (удельный вес мочи – 1010–1015) при исследовании по Зимницкому. При утяжелении гестоза диурез уменьшается, азотовыделительная функция почек снижается (содержание мочевины в крови достигает 7,5 ммоль/л и более).
Одновременно происходит снижение количества белка в плазме крови (до 60 г/л и менее). Развитие гипопротеинемии связано с несколькими причинами, одной из них является нарушение белково-образовательной и антитоксической функций печени и снижение коллоидно-онкотического давления плазмы крови. Повышение проницаемости сосудистой стенки и вследствие этого появление белка во внеклеточном пространстве тоже могут быть причинами гипопротеинемии. Чем тяжелее протекает гестоз, тем ниже содержание белка в плазме крови. О степени тяжести гестоза свидетельствует его раннее наступление и длительное течение, а также выраженная тромбоцитопения и гипотрофия плода. При тяжелом течении нефропатии имеется большая вероятность преждевременной отслойки плаценты, преждевременных родов, внутриутробной смерти плода. Нефропатия может закончиться преэклампсией и эклампсией.
Преэклампсия. Для нее характерны признаки, связанные с нарушением функции ЦНС. по типу гипертензивной энцефалопатии (нарушение мозгового кровообращения, повышение внутричерепного давления и отек мозга). Отмечается возбуждение больных, реже сонливость. На фоне повышенного АД у женщины возникают головная боль, головокружения, нарушение зрения (мелькание мушек перед глазами). Отмечаются явления гипертонической ангиопатии сетчатки глаз. У части беременных появляются боли в эпигастральной области, тошнота, рвота. В это время возможны кровоизлияния в мозг и другие жизненно важные органы. Иногда возникают преждевременные роды, преждевременная отслойка плаценты, смерть плода. По мере нарастания клинических проявлений гестоза нарушается мозговое кровообращение. В результате появляется судорожная готовность, наступает эклампсия – судороги и потеря сознания.
Эклампсия наступает чаще всего на фоне преэклампсии или нефропатии. Характеризуется судорогами и потерей сознания. Судорожный припадок при эклампсии может иметь внезапное начало, но в большинстве случаев ему предшествуют симптомы преэклампсии. Он развивается в определенной последовательности.
Первый этап длится 20–30 с. В это время отмечаются мелкие фибриллярные сокращения мышц лица, переходящие затем на верхние конечности.
Второй этап продолжается 15–25 с. Он характеризуется появлением тонических судорог всех скелетных мышц, при этом возникают нарушение или полная остановка дыхания, цианоз лица, расширение зрачков, потеря сознания.
При наступлении третьего этапа, длящегося 1–1,5 мин, тонические судороги переходят в клонические судороги мускулатуры туловища, затем верхних и нижних конечностей. Дыхание становится нерегулярным, хриплым, выделяется пена изо рта, окрашенная кровью из-за прикусывания языка.
Четвертый этап характеризуется тем, что после прекращения судорог больная впадает в состояние комы (сохраняется обычно не более 1 ч, иногда несколько часов и даже суток). Сознание возвращается постепенно, отмечается амнезия, больную беспокоит головная боль, разбитость. Иногда коматозное состояние сохраняется до нового припадка. Судорожный припадок может быть единичным, или наблюдается серия припадков до нескольких десятков, повторяющихся через короткие интервалы времени (экламптический статус). Чем больше было припадков, чем чаще они были, чем длительнее период коматозного состояния больной, тем тяжелее эклампсия и хуже прогноз. Возможна внезапная потеря сознания, не сопровождающаяся судорогами. К осложнениям эклампсии можно отнести развитие сердечной недостаточности, отека легких, острой дыхательной недостаточности, аспирационной пневмонии. Также возникает поражение головного мозга в виде отека, ишемии, тромбозов, кровоизлияний. Возможно развитие отслойки сетчатки, острой формы диссеминированного внутрисосудистого свертывания крови, печеночно-почечной недостаточности. При эклампсии не исключена преждевременная отслойка плаценты, прерывание беременности. Во время остановки дыхания может наступить гибель плода вследствие гипоксии.
Терапия гестоза зависит от степени его тяжести. Лечение водянки беременных основано на соблюдении диеты. Ограничивают употребление жидкости до 700–800 мл и соли до 3–5 г в сутки. Применяются диеты в виде разгрузочных яблочных или творожных дней не чаще раза в неделю. При нефропатии беременных дополнительно назначаются седативные препараты (настойка пустырника, реланиум (2,0 мл внутримышечно), фенобарбитал (по 0,05 на ночь)), десенсибилизирующие средства (димедрол по 0,1 2 раза в день). Гипотензивные препараты применяются с учетом индивидуальной чувствительности и под регулярным контролем А/Д (2,4%-ный эуфиллин – 10,0 мл внутримышечно, но-шпа – 2,0 мл внутримышечно, клофелин – по 0,000075, 25%-ный магния сульфат – 5,0–10,0 мл внутримышечно). С целью нормализации проницаемости сосудистой стенки назначают аскорутин – по 1 таблетке 3 раза в день, глюконат кальция – 0,5, 5%-ную аскорбиновую кислота – 2,0 мл внутривенно.
Хороший эффект оказывают рефлексотерапия, электротранквилизация.
Проводится коррекция гиповолемии при помощи инфузионной терапии (10–20%-ный альбумин – 100,0 мл внутривенно, гемодез – 400,0 мл внутривенно). Для восстановления водно-солевого обмена используют диуретики в виде трав (отвар листьев толокнянки), верошпирон – по 1 таблетке 2–3 раза в день, лазикс – 40 мг внутривенно. Для нормализации метаболизма применяют метионин, фолиевую кислоту, аспаркам. С профилактической и лечебной целью при возникновении внутриутробной гипоксии и гипотрофии плода назначают ноотропные препараты – пирацетам – 5,0 мл внутривенно, амбробене, гормоны, токолитики. Для улучшения реологических и коагуляционных свойств крови назначают дезагреганты: курантил по 1 таблетке 2–3 раза в день, а также реополиглюкин – 400,0 мл внутривенно, трентал – 2,0 мл внутривенно, антиоксиданты (витамин Е – по 200 мг 1 раз, эссенциале – по 1 капсуле 3 раза в день).
Иммунномодулятор деринат вводится в виде 10,0 мл 0,25%-ного раствора по 1 капле в нос до 8 раз в день в течение 3–5 дней или по 5,0 мл 1,5%-ного раствора внутримышечно от 3 до 5–8 инъекций.
Терапия преэклампсии и эклампсии требует особого подхода.
Основные принципы разработаны В. В. Строгановым.
1. Создание лечебно-охранительного режима, включающего покой, режим сна и отдыха.
2. Проведение мероприятий, направленных на нормализацию функций важнейших органов.
3. Применение медикаментозных средств для устранения основных проявлений эклампсии.
4. Быстрое и бережное родоразрешение.
Все мероприятия проводятся в палате интенсивной терапии акушером-гинекологом совместно с анестезиологом-реаниматологом. Все манипуляции (инъекции, измерение АД, катетеризация, влагалищное исследование) проводят на фоне наркоза.
Экламптический статус, эклампсия в сочетании с большой кровопотерей, развитие симптомов сердечно-легочной недостаточности, экламптическая кома расцениваются как абсолютные показания для искусственной вентиляции легких. В этих случаях необходимо назначение глюкокортикоидов: гидрокортизона гемисукцината (500–800 мг в сутки) или преднизолонгемисукцината (90–150 мг в сутки) с постепенным уменьшением дозы. Искусственная вентиляция легких осуществляется в режиме гипервентиляции до тех пор, пока без проведения противосудорожной терапии судорожная готовность отсутствует в течение 2–3 суток, больная контактна, стабилизируется артериальное давление, отсутствуют осложнения со стороны дыхательной системы. Для предотвращения возникновения и развития острой почечной и почечно-печеночной недостаточности, воспалительно-септических заболеваний производят обязательное восполнение кровопотери в период родов (при кесаревом сечении – в раннем послеродовом периоде). Кроме того, целесообразно проведение активной антибактериальной терапии. При почечно-печеночной недостаточности проводят экстракорпоральные методы детоксикации (гемодиализ, гемосорбцию, плазмаферез), гемоультрафильтрацию. Родоразрешение в срок и применение комплексного терапевтического воздействия позволяют снизить случаи летальности при эклампсии.
Прогноз зависит от тяжести ОПГ-гестоза. Прогноз может быть весьма сомнительным при эклампсии, особенно при развитии экламптической комы на фоне отека мозга, появлении ишемии и кровоизлияний в головной мозг. Летальность при экламптической коме может составлять 50%.
Профилактика заключается в раннем выявлении заболеваний различных органов и систем, в особенности сердечнососудистой, мочевыводящей и эндокриной систем до наступления беременности, своевременном лечении и тщательном наблюдении за беременной с вышеперечисленными заболеваниями на протяжении всего периода беременности. Особенно заслуживают внимания женщины из группы риска по ОПГ-гестозу в амбулаторных условиях. Осмотр этих пациенток акушер-гинеколог должен производить не реже 1 раза в 2 недели в первой половине беременности и 1 раза в неделю – во второй половине.
Одной из важных мер профилактики является своевременно выявленный и леченый претоксикоз. Он характеризуется такими признаками, как асимметрия АД на руках (разница 10 мм рт. ст. и более в положении сидя), пульсовое давление 30 мм рт. ст. и менее, снижение онкотической плотности мочи, уменьшение суточного диуреза до 900 мл, незначительная протеинурия и чрезмерная прибавка массы тела.
Диагностика гестоза — методы диагностирования
Если врач заподозрил гестоз, он назначает следующие процедуры:
- общий и биохимический анализы крови;
- анализы мочи (суточный, биохимический и клинический);
- взвешивание;
- измерение артериального давления;
- осмотр глазного дна;
- УЗИ и допплерометрию плода.
Пациентки надо пройти осмотр у терапевта, невропатолога, окулиста и нефролога. Серьезной проблемой считается значительное отклонение давления от нормы. Врачи обязательно учитывают исходное давление женщины с артериальным давлением во втором периоде беременности.
Особую группу составляют гипертоники, у которых давление повышено изначально. Они находятся под постоянным контролем врача. Если у женщины есть только отеки, то она входит в группу риска по возникновению более тяжелой формы гестоза.
С момента появления отеков специалисты начинают принимать меры по предупреждению осложнений. Успех лечения зависит от организма беременной.
Проводя диагностику отеков, специалист оценивает прибавку в весе за весь срок беременности, а также за месяц и за неделю. Прибавка около 300-400 граммов считается нормой. Патологическая прибавка указывает на скрытые отеки. В этом случае проводятся мероприятия по коррекции питания и водно-солевого обмена.
Гинеколог рекомендует придерживаться диеты и проводить разгрузочные дни. Если это не помогает, то врач назначает специальные препараты. Если у беременной есть значительная прибавка в весе, но отсутствуют отеки, то ей могут поставить пробу МКО (пробу Маклюра-Олдрича).
Она заключается в том, что женщине вводят под кожу физраствор. Врач засекает время, за которое папула рассасывается. Если промежуток не занимает 35 минут, то в организме есть отеки.
Первый признак отеков — легкое онемение пальцев. Женщине трудно разгибать пальцы, она с трудом может надеть кольца. При небольших отеках ног, гинеколог назначает лечение, которое проводят амбулаторно. Если отекают руки, ноги и лицо, повышено давление, а также присутствует белок в моче, значит надо ложиться в стационар.
В таком варианте состояние женщины может резко ухудшиться в любой момент. Самолечение здесь не допускается. Некоторые женщины начинают самостоятельно принимать диуретики, чем еще больше ухудшают ситуацию.
Гестоз второй половины беременности
Поздний токсикоз возникает по многим причинам. Нарушение в эндокринной системе, ожирение, половые болезни, гипертония — все эти факторы могут способствовать развитию гестоза во второй половине беременности. Иногда он является следствием перенесенного гриппа или ОРВИ.
Неправильное питание также может дать толчок к развитию позднего токсикоза. Вылечить его в домашних условиях невозможно. Женщине требуется стационарное лечение. Ей ставят капельницы и назначают медикаменты, которые помогают восполнить недостаток жидкости в сосудах.
Причиной позднего токсикоза часто становится патология в плаценте. В этом случае наиболее эффективным решением проблемы считаются роды. При грозных осложнениях прибегают к кесаревому сечению.
Начальные симптомы позднего токсикоза обнаруживают при очередном осмотре в женской консультации. Врач оценивает прибавку в массе, измеряет артериальное давление, исследует анализ мочи и подсчитывает сердцебиение плода.Исходя из полученных данных, он может сделать вывод о наличии или отсутствии гестоза.
Если врач настаивает на госпитализации, то нельзя отказываться. Поздний гестоз не проходит сам по себе. Симптомы будут только нарастать. Упустив время, вы можете столкнуться с преэклампсией или более тяжелыми осложнениями (судорогами).
Отзывы
Александр, гинеколог
Гестоз — недуг, который угрожает жизни беременной и плода. Если среди близких родственников беременной были те, кто страдал гестозом, об этом нужно обязательно сообщить своему врачу.
Елизавета, терапевт
Как проявляется гестоз при беременности на поздних сроках? Самый явный признак — это отечность, скачки артериального давления, а особенно его повышение, а также общее ухудшение самочувствия. О таких симптомах нужно сразу сообщить лечащему врачу.
Стефания, 28 лет, директор магазина
При второй беременности я внезапно столкнулась с таким заболеванием, как гестоз, хотя моя первая беременность была легкой. Заболевание мне было диагностировано в первом триместре, а весь второй и третий триместр я провела в стационаре. Роды прошли при помощи кесарево сечения, ребенок родился здоровым, а вот мне пришлось долго восстанавливаться.
Жанна, 36 лет, парикмахер
Во время беременности у меня был диагностирован гестоз. Так как лечение было несвоевременно проведено, недуг перешел в эклампсию, ребенка я потеряла.
Мирослава, 29 лет, диетолог
Я всегда думала, что моя беременность будет легкой. Но уже во втором триместре наблюдала у себя признаки гестоза, лечение которого практически сразу было начато. Лечилась амбулаторно и в стационаре, рожала сама.
При выявлении у себя первых признаков гестоза нужно как можно быстрее сообщить об этом врачу. Патология сама по себе не пройдет, а это означает, что ваша жизнь и ребенка находится под угрозой. Берегите себя и легкой вам беременности!
Как проходят роды при гистозе
Степень тяжести заболевания влияет на выбор времени и метода родоразрешения. Врач учитывает состояние матери и ребенка.
Наиболее благоприятные роды — те, которые происходят через естественные родовые пути. Это истина, которую испокон веков поддерживают все гинекологи и акушеры.
Но для таких родов нужны следующие условия: зрелая шейка матки, соразмерность таза матери и головки плода, головное предлежание плода, возраст женщины не старше 30 лет, отсутствие болезней у матери и другие факторы.
При гестозе роды могут сопровождаться осложнениями.Поэтому их проводят очень бережно, применяя спазмолитики и обезболивающие препараты.Родоразрешение при гестозе считается стрессовым для плода и матери.
Проведенные специалистами исследования показали, что при этом заболевании у женщины и плода снижена антистрессовая устойчивость. Любое агрессивное воздействие в родах (утомление, гиперстимуляция матки, болезненные манипуляции) может иметь печальные последствия.Женщина имеет все шансы пострадать от молниеносной и критической гипертензии.
В результате может нарушиться мозговой кровоток, что приведет к эклампсии. Статистика показывает, что эклампсии в родах происходит довольно часто. Она может произойти не только при родах через естественные родовые пути, но и при кесаревом сечении.
Типичные осложнения гестоза в родах
- асфиксия плода;
- преждевременная отслойка плаценты;
- тяжелое кровотечение в послеродовом периоде.
Основным способом, избавляющим женщину от гестоза, считаются роды. Но для незрелого и недоношенного малыша родоразрешение до положенного срока — это не совсем благоприятный исход. Но в некоторых случаях малыш имеет больше шансов выжить вне организма матери. Тогда единственной стратегией врачей становится родоразрешение. Оно позволяет сохранить жизнь ребенку и матери.
Роды при гестозе проводятся на фоне стабилизации лабораторных и клинических показателей.
Показания к досрочным родам (независимо от срока беременности):
- бессудорожная или судорожная эклампсия, припадки;
- гестоз, который прогрессирует даже при лечении в стационаре;
- стремительное ухудшение состояния здоровья женщины;
- отслойка сетчатки;
- плацентарная недостаточность, которая прогрессирует;
- отслойка плаценты;
- признаки гепатопатии.
Врачи проводят бережное и быстрое родоразрешение. Предпочтение отдается родам через естественные родовые пути. Это позволяет избежать стресса, который вызывают операция и наркоз. Женщине делают обезболивание.
Кесарево сечение выполняют, если есть абсолютные показания: преэклампсия и эклампсия, отслойка плаценты, олигурия, кома.
Гестоз после родов
После родов у некоторых женщин присутствуют симптомы гестоза. Таким пациенткам назначают соответствующее лечение, которое продолжают, пока их состояние не стабилизируется. Схема лечения определяется индивидуально.
На какие степени и классификации делится гестоз
Специалисты различают ранний и поздний гестоз. Первый возникает при сроке 22-24 недели и продолжается довольно долго.
Второй может проявиться, когда срок равен 36 недель. Поздний гестоз обычно не имеет тяжелых осложнений.
В этот период малыш уже сформировался и родоразрешение не сопровождается опасными симптомами.
Степени тяжести гестоза:
- легкая,
- средняя,
- тяжелая,
- эклампсия.
Врачи выделяют также прегестоз или доклинический этап заболевания. Есть также деление на сочетанный и чистый гестоз. Здесь значение имеют сопутствующие состояния. Беременных с экстрагенитальными заболеваниями, которые не были выявлены вовремя, причисляют к группе женщин, страдающих от чистого гестоза.
Если осложнения возникли на фоне имеющейся болезни, то речь идет о сочетанном гестозе. На практике у 70 % женщин присутствует именно сочетанная форма. Самые неблагоприятные симптомы наблюдаются у беременных, которые имеют заболевания печени, почек, эндокринные нарушения, гипертонию и метаболический синдром.
В диагностике гестоза важную роль играют отеки. Они могут иметь разные степени тяжести:
cтепень I — отеки нижних конечностей;
степень II — отеки нижних и верхних конечностей, а также брюшной стенки;
степень III — отеки распространяются на внутренние органы.
Отеки могут быть скрытыми. Им могут сопутствовать протеинурия и артериальная гипертензия. Течение болезни определяют, проводя исследование крови и мочи. При этом врач контролирует состояние плода. О тяжести гестоза можно судить по количеству сердечных сокращений малыша.
Ранний гестоз
Ранний гестоз или токсикоз беспокоит многих беременных женщин. Он возникает в первую половину срока. Причины раннего гестоза врачи назвать не могут.
Основные проявления токсикоза:
- головокружение,
- тошнота,
- слюнотечение,
- рвота.
Они могут быть выражены с разной силой. Если гестоз проявляется слишком ярко, то врачи назначают лечение. Токсикоз имеет настолько широкое распространение, что его симптомы считаются нормальным явлением при беременности.
На самом деле гестоз имеет патологическую основу. В норме беременность у здоровой женщины не должна сопровождаться тошнотой и рвотой. Беременность — это физиологическое нормальное состояние организма. Это не патология.
Механизмы развития раннего гестоза не изучены. Специалисты полагают, что он является патологической реакцией женщины на беременность. В развитии токсикоза участвуют иммунный, аллергический, токсический, рефлекторный и нейрогенный механизмы.
В некоторых случаях гестоз на ранних сроках беременности принимает форму астмы, дерматоза, тетании или остеомаляции.
Поздний гестоз
Это осложнение, возникающее во второй половине беременности. Оно развивается до самых родов. Такой токсикоз приводит к расстройству систем и органов женщины.
Причины развития позднего гетоза наукой не исследованы. По одним версиям гестоз возникает из-за иммунологической несовместимости плода и матери.
Другие специалисты полагают, что виной всему гормональные процессы. Поздний гестоз в последние годы выявляют очень часто.
Многие акушеры связывают это с возросшим количеством поздних родов. У женщин, которые рожают после 35 лет, имеются хронические заболевания, осложняющие течение беременности и родов.
Первые признаки позднего гестоза женщина может заметить на 28-й неделе. Обычно беременные обнаруживают отеки. Это самое легкое проявление заболевания. Отеки еще называют «водянка беременных». В более тяжелых случаях осложнение проявляется нефропатией.
Легкий гестоз
Легкая степень заболевания характеризуется незначительным повышением артериального давления. Оно превышает норму на 20%. Белок в моче равен 1,0 г/л. Из признаков присутствуют отеки. Женщине проводят амбулаторное лечение.
Тяжелый гестоз
Артериальное давление превышает норму на 40% и далее. Содержание белка — 3.0 г/л. Самочувствие беременной ухудшается. У нее появляется головная боль, нарастают отеки и увеличивается белок в моче.
Также может нарушиться сон и ухудшиться зрение. Пациентку госпитализируют в больницу. Если состояние очень тяжелое, то беременную направляют в реанимацию. Тактика лечения зависит от состояния женщины и плода.
Патогенез гестоза
Основу патогенеза заболевания составляет генерализованный спазм кровеносных сосудов. Это проявляется повышением давления. Из-за повреждения эндотелия происходит спазм. В органах и тканях больной возникают дистрофические изменения. Нарушаются функции печени, почек и нервной системы, а также страдают плод и плацента.
Механизм развития гестоза — это спорный вопрос. Многие специалисты придерживаются гормональной теории. Причиной возникновения осложнений в этом случае считают нарушение функций надпочечников, изменение в выработке эстрогенов или гормональный статус плаценты.
Есть врачи, которые поддерживают почечную теорию возникновения гестозов. Почки сдавливаются растущей маткой, что влечет за собой ряд нарушений в организме. Но эта теория опровергается фактами, которые утверждают, что токсикозы возникают у беременных и без сдавливания почек.
Существует также иммуногенетическая теория, которая гласит, что у некоторых беременных нарушается плацентация из-за генетических особенностей.
Симптоматика
В классификации различают «чистые» гестозы и возникшие на фоне сопутствующих заболеваний. Главные клинические признаки позднего гестоза:
- Повышенное артериальное давление. Более удобно ориентироваться по показателям среднего давления. Оно определяется с помощью аппарата или формулы путем деления на «3» суммы систолического и удвоенного диастолического давления. В норме оно не должно превышать 100 мм. рт. ст. О начале заболевания свидетельствует превышение этой цифры на 15 мм.
- Наличие отеков.
- Повышенное содержание белка в моче.
У некоторых женщин могут быть только два из трех главных симптома. В зависимости от их выраженности и с учетом субъективной симптоматики и других показателей, различают следующие формы гестоза на поздних сроках беременности:
- Водянка беременных.
- Нефропатия.
- Преэклампсия.
- Эклампсия.
Водянка беременных
Это наиболее легкая форма позднего гестоза. Основной ее симптом — отеки различной степени:
- 1-я — только голеней;
- 2-я — передней брюшной стенки и ног;
- 3-я — присоединяется еще отечность лица;
- 4-я — анасарка (тотальная отечность).
Отеки сопровождаются снижением количества суточной мочи (до 30 – 60% и больше) и ростом веса более 350 гр в течение недели.
Нефропатия
Она может развиваться самостоятельно или в результате неэффективного лечения водянки, о чем свидетельствует присоединение повышенного артериального давления или/и белка в моче. В зависимости от симптомов различают 4 степени нефропатии, которые удобно определять, ориентируясь по представленной 8-балльной шкале Виттлингера. По подсчитанной сумме баллов определяется степень тяжести нефропатии:
- Легкая — 2 – 10 баллов.
- Средняя — 11 – 20 баллов.
- Тяжелая — больше 21 балла.
| Число баллов | Показатели артериального давления (мм. рт. ст.) | Количество белка в моче г/сут | Отеки | Суточное выделение мочи (диурез) в литрах | Увеличение массы (кг) тела от начала беременн. | Субъективные симптомы |
| 0 | 120 и 80 | нет | нет | Больше 1.0 | До 12 | нет |
| 2 | 140 и 90 | до 1.0 | ограниченные | — | 13 — 15 | слабость, повышенная жажда, незначительная одышка при ходьбе и др. |
| 4 | 160 и 100 | 2 – 3 | распространенные | 0,9 – 0,6 | От 16 и более | — |
| 6 | — | 4 и более | — | Меньше 0,5 | — | — |
| 8 | 180 и 110 | — | — | Нет мочи больше 6-и часов | — | — |
Чем опасен гестоз в период беременности
Гестоз опасен своими осложнениями. Если он сопровождается рвотой, то у беременной может быть обезвоживание. Нарушаются функции многих органов и систем. Страдают почки, печень и сердце. Тяжелейшее осложнение — желтая острая атрофия печени, которая может привести к летальному исходу. Но эта патология развивается очень редко. Если гестоз имеет крайне тяжелую форму, то беременность прерывается.
При благоприятном течении раннего токсикоза его симптомы исчезают к 12-й неделе. Если он продолжается, то врачи говорят о патологии. Это может быть вызвано обострением хронических болезней или какой-либо акушерской патологией.
Любая форма позднего гестоза представляет опасность для плода. В сосудах плаценты нарушается кровообращение. Острая форма заболевания вызывает ее отслойку, преждевременные роды или гибель ребенка. Вялотекущий гестоз вызывает задержку внутриутробного развития малыша.
Лечение
Начинать терапию гестоза можно только после постановки диагноза и консультации со специалистом, самолечение запрещено. При проведении своевременных врачебных мероприятий увеличиваются шансы на благополучный исход беременности и естественные роды. Если у пациентки наблюдается нефропатия любой степени тяжести, преэклампсия или эклампсия, то лечение проходит в стационарных условиях.
Лечение патологии у беременных направлено на нормализацию водно-солевого баланса, стабилизацию процессов обмена веществ, улучшение функционирования сердечно-сосудистой системы и ЦНС.
Комплексная терапия включает:
- избежание стрессовых ситуаций;
- проведение физиотерапии, которая оказывает успокаивающее действие;
- постельный, полупостельный режим;
- включение в рацион продуктов, богатых витаминами, а также прием поливитаминов для будущих мам;
- лечение медикаментами для нормализации функций органов и систем будущей матери и страдающего от гипоксии ребенка в утробе.
Используемые при лечении препараты:
- успокаивающего и седативного действия (пустырник или валериана), в тяжелых случаях могут быть назначены транквилизаторы и нейролептики;
- дезагреганты (Курантил), антикоагулянты (Фраксипарин) — только под строгим контролем свертываемости крови;
- антиоксиданты (аскорбиновая кислота);
- антигипертензивные средства.
Если проведенное лечение не дало никакого результата и болезнь стала прогрессировать, специалисты могут назначить проведение досрочных родов. В этом случае рождение недоношенного ребенка менее опасно, чем его нахождение в животе беременной.
Терапию гестоза легкой степени, который характеризуется лишь отеки и другими слабовыраженными признаками, проводят дома. Во всех остальных случаях будущая мамочка должна круглосуточно находиться под наблюдением врачей по причине того, что болезнь может в любой момент начать прогрессировать.
По каким принципам проходит лечение гестоза
Современные врачи не могут полностью устранить гестоз. Во многих случаях они контролируют это осложнение. Своевременное лечение помогает предупредить развитие тяжелых осложнений. Самолечение — это недопустимая мера. Без помощи профессионала гестоз переходит в тяжелую стадию.
Основные принципы лечения:
- поддержание лечебно-охранительного режима;
- прием седативных лекарств (валериана, пустырник или более сильные препараты);
- медикаментозное лечение внутренних органов;
- бережное и своевременное родоразрешение.
Если гестоз поддается лечению и не прогрессирует, то стимуляцию родов не используют. Преждевременные роды — это вынужденная мера, которая применяется в тяжелых случаях.
Если лечение не приводит к положительным изменениям, а состояние матери и ребенка ухудшается, то встает вопрос о родах.
Схема лечения токсикоза разрабатывается индивидуально. Врачи учитывают множество нюансов: тяжесть заболевания, сопутствующие болезни, состояние плода и т. д.Легкую степень токсикоза начинают лечить в женской консультации.
Если через неделю состояние женщины не улучшилось, то ее направляют в больницу. Лекарственные препараты при гестозе используются обязательно. Травами и диетами вылечить это заболевание невозможно.
Беременные с отеками, которые сопровождают среднюю и легкую степень гестоза, лечатся в стационаре (отделение патологии беременных). При тяжелой форме гестоза с признаками преэклампсии женщину кладут отделение интенсивной терапии и реанимации.
Продолжительность лечения зависит от тяжести гестоза. Лучшее лечение тяжелой формы — родоразрешение. Поэтому через три часа после предпринятого неэффективного лечения при преэклампсии пациентке проводят кесарево сечение.
Профилактика гестоза
- правильное полноценное питание;
- активный образ жизни (беременным полезно заниматься йогой, плаванием, фитнесом);
- частые прогулки на свежем воздухе;
- отсутствие вредных привычек и стрессов;
- прием профилактических препаратов по назначению врача (Магне-В6, витамин Е, курантил и др.);
Диета при гестозе
Правильное питание может улучшить состояние беременной. На столе у женщины должны присутствовать полезные продукты. Упор надо сделать на пищу, богатую белком. Это постное мясо, творог, рыба и яйца. Сладкое, жирное, жареное, копченое и соленое следует исключить.
Под строжайшим запретом фаст-фуд. В ежедневном меню должны быть свежие овощи, фрукты, соки и зелень. Следует употреблять больше продуктов с клетчаткой, чтобы устранить запоры.
Если есть отеки, то врач составляет диету. Он рекомендует следить за количеством выпиваемой и выделяемой жидкости. Беременным надо обязательно контролировать количество съедаемой пищи. В противном случае будет сильная прибавка в весе, что может повлечь ряд осложнений.
Пища беременной должна быть насыщена витаминами и микроэлементами. Следует пить очищенную воду, исключив кофе, крепкий чай и газированные напитки. Врачи обычно назначают специальные витаминные комплексы для беременных. Их надо принимать в обязательном порядке.
Узнайте важные причины возникновения оофорита, как он влияет на беременность и как вылечиться без последствий.
Какие симптомы и признаки эндоцервицита нужно знать, чтобы отреагировать вовремя читайте тут
Современные виды диагностики дисфункции яичников, описаны в этой статье https://womensmed.ru/bolezni/disfunkciya-yaichnikov/disfunkciya-yaichnikov-lechenie-i-simptomatika.html
Профилактика
В женской консультации: выделение беременных группы высокого риска развития гестоза.
Беременным рекомендуют полноценный сон, ограничение стрессовых ситуаций, диету с пониженным содержанием поваренной соли, продукты с высоким содержанием белка (нежирное мясо и рыба, обезжиренный творог и молоко).
Специфической медикаментозной профилактической терапии гестоза не существует.
Ранняя диагностика легких форм гестоза в женской консультации, патогенетически обоснованная терапия и своевременная госпитализация являются профилактикой утяжеления гестоза.
До настоящего времени гестоз остается наиболее загадочным осложнением беременности с неизвестной этиологией, с не до конца изученным патогенезом, отсутствием радикальных методов лечения и профилактики. Вместе с тем раннее выявление признаков гестоза и адекватная терапия позволяет профилактировать утяжеление гестоза и на некоторое время пролонгировать беременность.
Какие могут быть последствия гестоза
Гестоз — это опасное состояние, которое может привести к печальным последствиям. Он занимает второе место среди причин смерти матерей (первое место отводится кровотечениям). Осложнением гестоза является перинатальная смертность (ее показатель достигает 32%).
Женщины, страдающие от гестоза, получают эндокринные нарушения, гипертонию, патологии почек. Дети, родившиеся у таких матерей, испытывают проблемы с психоэмоциональным и физическим развитием. Многие малыши часто болеют в раннем детстве.
Возможные осложнения
Заболевания на поздней стадии может привести к ряду осложнений. Самым опасным является смерть матери и ребёнка. К числу опасных осложнений можно отнести следующие:
- кома;
- внутримозговое кровоизлияние;
- почечная недостаточность;
- проблемы с дыханием;
- потеря зрения;
- отслойка плаценты;
- ДСВ-синдром;
- геморрагический шок.
Среди редких осложнений можно назвать острый жировой гепатоз и HELLP-синдром.
Все осложнения возникают очень быстро. Поэтому женщину следует немедленно прооперировать. Однако это тоже не даёт 100% гарантии, так как во время послеоперационного периода может развиться кровотечение.
Как избежать возникновения гестоза
Чтобы эта патология обошла вас стороной, ее профилактику надо начинать еще до зачатия. Следует выявить и пролечить все хронические заболевания. Скрытые инфекции можно обнаружить, если пройти обследование. Очень важно вести здоровый образ жизни.
Исключите вредные привычки, правильно питайтесь и соблюдайте режим дня. Все это будет способствовать нормальному течению беременности.
В заключение хочу добавить,что со всем этим согласна при условии компетентности и адекватности лечащего врача.