Общие сведения
Селезенка — это непарный орган, расположенный в брюшной полости. Размеры ее увеличиваются c возрастом. У взрослых вес селезенки составляет 150-170 г. В норме селезенка скрыта нижними ребрами и не пальпируется. Обнаружить при пальпации ее можно при увеличении в 1,5-3 раза. Это хорошо снабжаемый кровью лимфоидный орган, который выполняет различные функции.
Функции селезенки в организме:
- Участие в формировании иммунного ответа на чужеродные антигены. Этот орган участвует в выработке антител (синтез IgG, пропердина и тафтсина).
- Фильтрация крови и элиминация (удаление) микроорганизмов и элементов крови, нагруженных антителами. Этот орган — крупное скопление ретикулоэндотелиальной ткани, основная функция которой — фагоцитоз, выполняемый клетками макрофагами. Также элиминируются нормальные и аномальные клетки крови.
- Участие в лимфопоэзе. Белая пульпа селезенки, как лимфатический орган, вырабатывает лимфоциты.
- Депонирование крови. Эту функцию выполняет красная пульпа селезенки. В норме в ней депонируется одна треть всех тромбоцитов и большое число нейтрофилов, которые вырабатываются при кровотечении или инфекции.
- Участие в гемопоэзе при определенных заболеваниях (у взрослых органом гемопоэза является костный мозг).
- Регуляция портального кровотока за счет общей сосудистой сети с печенью.
- Участие в обменных процессах.
При многих состояниях и заболеваниях отмечается изменение селезенки в виде спленомегалии. Спленомегалия, что это такое? Этот термин применяют для обозначения увеличения данного органа в той или иной степени. Синонимом является термин мегаспления. Изменение размеров и структуры происходит в ответ на инфекционные, иммунные и гемодинамические факторы. Изменения селезенки всегда указывают на остро или хронически протекающий процесс в организме — это индикатор патологических состояний.
Спленомегалия является ранним, а иногда и ведущим симптомом ряда заболеваний, не являясь самостоятельной нозологической единицей. Нужно знать, что увеличение этого органа — это всегда реакция организма на гематологические, негематологические заболевания или следствие нарушений портальной гемодинамики. Поэтому в классификации всегда учитывается основное заболевание, на фоне которого развился этот симптом. Код спленомегалии по МКБ-10 R16.1, устанавливается в том случае, если увеличение этого органа, не классифицировано в других рубриках.
Спленомегалия часто, но не всегда, сопровождается гиперспленизмом. Гиперспленизм — патологическое состояние, которое характеризуется снижением количества форменных элементов (эритроцитов, лейкоцитов, тромбоцитов) в циркулирующей крови, из-за повышения функции селезенки. В тяжелых случаях развивается глубокая панцитопения, опасная для жизни человека.
Гиперспленизм связан с повышенной кроворазрушающей функцией селезенки. Это может быть ввиду ряда причин: затруднение оттока крови из данного органа, увеличение контакта форменных элементов с макрофагами селезенки или повышенная активность макрофагов. Изменения проявляются только в периферической крови, а картина костного мозга остается нормальной. Во многих случаях селезенка увеличивается без симптомов гиперспленизма, а также последний может быть и при нормальных размерах селезенки. У большинства пациентов гиперспленизм требует удаления селезенки, после чего картина крови и состояние больного нормализуется.
Распространенность
В норме селезенка не прощупывается при пальпации. Статистические исследования на тему спленомегалии в США показали, что на практике прощупать селезенку можно, по разным данным, у 2–5% популяции.
Считается, что спленомегалии в равной степени подвержены представители всех рас. Однако, у чернокожих жителей эндемичных по малярии стран увеличение селезенки может быть также вызвано присутствие в крови мутантных гемоглобинов S и С.
Отдельно стоит тропическая спленомегалия — увеличение селезенки, которое части случается у туристов, посетивших страны Африки, причем женщины подвержены ей в два раза чаще, чем мужчины.
Патогенез
При спленомегалиях различной этиологии возникают разные изменения, в связи с эти рассматриваются несколько механизмов этого симптома:
- В ответ на антигенную стимуляцию при бактериальных и вирусных инфекциях, при большом количестве аномальных клеток при гемолизе, нарушениях иммунорегуляции (аутоиммунные заболевания) возникает повышенная нагрузка на селезенку и развивается гиперплазия ее ретикуло-эндотелиальной ткани. Также происходит гиперплазия лимфоидной ткани, поскольку увеличивается синтез антител. Все эти механизмы связаны с повышением защитной функции — «рабочая спленомегалия».
- Увеличение размеров на фоне аномального кровотока в органе наблюдается при застое крови вследствие повышения давления в воротной вене или тромбоза селезеночной вены. И в том и другом случает затрудняется отток венозной крови из селезенки. Переполнение кровью вызывает гиперплазию соединительной ткани, и она увеличивается. Селезенка компенсирует повышение давления в воротной вене, принимая на себя увеличенную нагрузку. Спленомегалия при застойных явлениях протекает с гиперплазией ретикулярной ткани и разрастанием соединительной. Степень увеличения органа зависит от уровня блокады — внепеченочного (или подпеченочного, который связан с патологией сосудов воротной вены), внутрипеченочного (связан с циррозом) или надпеченочного (аномалии печеночных вен). В большинстве случаев имеет место подпеченочная портальная гипертензия, при которой отмечается значительное увеличение рассматриваемого органа. В меньшей степени она увеличивается при внутрипеченочной и надпеченочной портальной гипертензии. Асцит развивается при надпеченочной и внутрипеченочной портальной гипертензии.
- При усиленном внутриселезеночном распаде эритроцитов расширяются тяжи пульпы и увеличивается количество фагоцитирующих клеток, происходит гиперплазия клеток синусов.
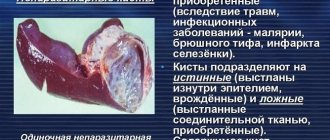
- При злокачественных и доброкачественных новообразованиях поражается ткань селезенки (лимфомы, лимфобластный лейкоз, врожденные кисты, метастазы нейробластомы).
- Увеличение за счет аномального накопление продуктов обмена и липидов (болезни накопления).
- За счет экстрамедуллярного кроветворения при талассемии.
Лечение
Если возник подобный симптом, лечение определяют с учетом того, что его вызвало. Зачастую, все силы направляют на устранение первопричины:
- Если симптом вызван воздействием на организм бактериальных инфекций, назначают прием таких препаратов, как антибиотики и прибиотики.
- Если имеет место инфицирование гельминтами, в таких случаях целесообразно применение противоцестозных, противотрематодозных препаратов.
- Если причиной спленомегалии стало развитие вирусного заболевания, врач назначает противовирусную терапию с применением иммуномодуляторов.
- Если спленомегалия развилась при авитаминозе необходима терапия поливитаминами и сбалансированное питание.
В некоторых случаях, когда диагностируют подобное патологическое состояние, лечение может быть оперативным. Так, назначают спленэктомию, то есть полное удаление органа. Оперативное лечение спленомегалии показано при лейкозе волосковых клеток, талассемии, болезни Гоше.
Классификация
Степени выраженности увеличения селезенки по Siegenthaler W:
- Легкая степень — умеренная спленомегалия. Выступает из-под края ребра на 2 см. Умеренная степень отмечается при инфекции (острая или хроническая), циррозе, остром лейкозе, гемолитической анемии и портальной гипертензии.
- Значительная степень. Увеличивается до 1/3 расстояния до пупка. Такое увеличение, помимо перечисленных выше заболеваний, может быть при лимфоме Ходжкина.
- Высокая степень. Увеличивается до 1/2 расстояния до пупка. Встречается при болезни Гоше, кистах селезенки, хроническом миелолейкозе и гемолитической анемии.
- Очень высокая степень. Достигает уровня пупка. Характерно для хронического миелолейкоза, огромных кист и болезни Гоше.
Дифференциально-диагностическое значение степени увеличения селезенки
Мегаспления при остром заболевании расценивается как кратковременная макрофагальная реакция и «физиологический» ответ на воспаление. Как правило, такое увеличение не вызывает в дальнейшем хронической патологии органа. При постоянном и длительном увеличении возникает разрастание матрикса, что ведет к нарушению строения и функции органа.
К какому врачу обращаться?
Если боль возникает постоянно и селезенка увеличена, следует проконсультироваться с семейным врачом. Симптомы – диарея или лихорадка – могут также указывать на спленомегалию. У некоторых пациентов также уменьшается аппетит. Если эти симптомы возникают, нужно обратиться к терапевту. Дальнейшее обследование и лечение сильно зависят от точных симптомов спленомегалии.
Лечением селезенки может заниматься инфекционист, онколог (специалист по раковым заболеваниям), хирург или гематолог (специалист по заболеваниям крови). Направление к узкопрофильному специалисту выпишет терапевт.
При увеличении селезенки всегда нужно обращаться за медицинской помощью. Постановка диагноза на ранней стадии помогает предотвратить серьезные осложнения. Если возникает сильная боль в левой части верхней части живота, рекомендуется вызвать скорую помощь.
Причины спленомегалии
Причины спленомегалии у взрослых можно сгруппировать в несколько категорий:
- Воспалительная спленомегалия, возникающая в ответ на инфекционные и воспалительные процессы. Среди причин можно назвать острые инфекции: инфекционный мононуклеоз, тифозную и паратифозную инфекции, бруцеллез, сепсис (микробный и грибковый), эндокардит, вирусный гепатит. Хронические инфекции: малярия, лейшманиоз, туберкулез, сифилис, трипаносомоз, саркоидоз, бронхоэктатическая болезнь, токсоплазмоз, висцеральные микозы и гельминтозы (эхинококкоз, шистосоматоз).
- Застойная, развивающаяся при нарушениях гемодинамики: цирроз с портальной гипертензией, тромбоз селезеночной вены и в системе воротной вены, застойная сердечная недостаточность.
- Опухолевая. Увеличение селезенки у взрослых возникает при заболеваниях крови: гемолитические анемии, пернициозная и сидеробластная анемия, лейкоз (острый и хронический), лимфомы (ходжкинские и неходжкинские), тромбоцитопеническая пурпура, миелофиброз, миеломная болезнь, циклический агранулоцитоз. Ее чрезмерное увеличение обусловлено хроническими миелопролиферативными заболеваниями.
- Инфильтративная, развивающаяся при накоплении в макрофагах селезенки включений (болезни накопления) и наличии метастазов. Болезнь Гоше — лизосомная болезнь накопления (в макрофагах селезенки и печени накапливаются липиды).
- Инфекционное увеличение органа. При фильтрации селезенкой патогенных микроорганизмов из крови, в ней формируется абсцесс, который и вызывает увеличение размеров при слабовыраженной симптоматике. Встречается редко.
- Очаговые поражения органа: опухоли (доброкачественные и злокачественные), абсцессы, кисты.
- Аутоиммунные заболевания: системная красная волчанка, синдром Фелти, ревматоидный артрит, узелковый периартериит, болезнь Стилла.
Если рассматривать причины спленомегалии у детей от 1 года до 18 лет, то основными являются:
- Инфекция Эпштейна-Барра (ВЭБ).
- Цитомегаловирусная инфекция.
- Хронический гепатит В.
- Хронический гепатит С.
- Паразитарная инвазия.
- Увеличение селезенки у ребенка до года чаще всего обусловлено TORCH-инфекцией (токсоплазмоз, краснуха, цитомегаловирус, герпес), инфекцией ВЭБ и хроническим гепатитом С (передача внутриутробно от матери).
Питание
Диета при заболевании селезенки по своему содержанию является идентичной методике питания для людей, страдающих заболеваниями печени. Сама диета считается одним из наиболее эффективных мероприятий, позволяющих восстановить функциональность пострадавшего органа, и способствует предотвращению возникновения рецидивов и новых заболеваний.
| Рекомендуемые продукты | От этого стоит отказаться |
|
|
В целом, такой диагноз, как спленомегалия не так опасен, как его основное заболевание. Следует особо отметить, что в современной медицинской практике было множество случаев, когда даже сильно увеличенная селезенка возвращалась к своим нормальным размерам после проведения комбинированной терапии основной болезни.
Симптомы увеличения селезенки
Увеличение селезенки встречается при различных заболеваниях, при этом симптомы поражения органа редко выходят на первый план. Наиболее частая жалоба больных — незначительная боль и тяжесть в левом квадранте живота сверху. При массивной спленомегалии больной отмечает увеличение живота и появление ощущения сытости при сдавливании желудка. Главное в клинической картине — симптомы основного заболевания.
Так, любое воспалительное увеличение селезенки всегда сопровождается лихорадкой. Обычно селезенка при острых состояниях определяется в первые дни повышения температуры. Это бывает при острых бактериальных инфекциях (паратиф, брюшной тиф, бруцеллез, милиарный туберкулез, сепсис), а также вирусных инфекциях, при которых повышается количество лимфоцитов: острый вирусный гепатит, корь, инфекционный мононуклеоз, вирусная пневмония, краснуха. Каждое из этих инфекционных заболеваний имеет характерную клинику.
Абсцесс селезенки является редко встречающимся заболеванием. Его развитию способствуют травмы, переход инфекции с близлежащих органов, гнойно-воспалительные процессов в других органах (эмпиема плевры, остеомиелит). Характерны лихорадка и симптомы интоксикации, боли в левом подреберье, усиливающиеся при нагрузке.
Сепсис — это осложнение воспалительного или раневого процесса. Возникает остро или подостро на фоне порока сердца, менингококковой инфекции, гнойной инфекции (абсцесс, флегмона, карбункул), после аборта или хирургического вмешательства. Протекает с лихорадкой интермиттирующего (перемежающаяся — высокие цифры и нормальная температура постоянно сменяются) или ремиттирующего (снижение в течение дня на 1-2 градуса, но не до нормальных показателей) типа. Также характерны ознобы и проливной пот. Выраженная мегаспления наблюдается при хронической малярии. При этом заболевании она достигает огромных размеров и опускается в малый таз. У больных обычно отмечается похудание (малярийная кахексия) и выраженная анемия.
Если у больного нет лихорадки при увеличенной селезенке, то рассматриваются причины невоспалительных спленомегалий: болезни крови, амилоидоз, болезни накопления, портальная гипертензия, неопластические процессы, кисты, лимфомы. Гемолитические анемии сопровождаются ускоренным разрушением зрелых эритроцитов, поэтому клиническими проявлениями будут анемия и желтуха, а увеличение селезенки возникает из-за усиленной рабочей нагрузки. Заболевание протекает с гемолитическими кризами — быстрое (за несколько дней) нарастание анемии и гемолитической желтухи. При этом у больного появляются тошнота, рвота, одышка, боль в животе, тахикардия, бледность кожи, сменяющаяся желтухой, которая стремительно нарастает. В детском возрасте кризы могут вызвать смерть ребенка. При длительном течении заболевания появляются камни в желчном пузыре, а также наблюдаются трофические язвы на голенях.
Спленомегалия у взрослых отмечается при хроническом миелолейкозе, хроническом лимфолейкозе и волосатоклеточном лейкозе, причем при этом заболевании она выражена — увеличенный орган занимает почти всю брюшную полость.
Значительные размеры ее отмечаются у 90% больных. Также больные предъявляют жалобы на слабость (за счет анемии), появление кровоизлияний и носовых кровотечений, а также частые инфекционные осложнения.
Для миелолейкоза характерно появление незрелых клеток-предшественниц миелопоэза, увеличение лимфатических узлов и печени. При лимфолейкозе появляются незрелые лимфоидные клетки, также увеличиваются лимфоузлы и печень. Болеют мужчины зрелого и пожилого возраста. Больные отмечают слабость, утомляемость, потливость, субфебрильную температуру. При хроническом лимфолейкозе первым симптомом является увеличение подкожных лимфоузлов. При миелолейкозе лимфоузлы не очень увеличены, но отмечаются бoли в костях. Значительно увеличена селезенка, которая достигает гигантских размеров и сдавливает органы грудной и брюшной полости.
Лимфомы селезенки (доброкачественные и злокачественные) всегда протекают с ее ранним увеличением, которое определяется при первичном осмотре больного. Размеры ее различны — может занимать большую часть живота. Бывают первичные лимфомы селезенки, а позже поражаются лимфоузлы и костный мозг. При вторичных селезенка поражается вторично после первичной опухоли в лимфоузлах.
Лимфома маргинальной зоны протекает бессимптомно и выявляется случайно. Как и при всех онкозаболеваниях больного беспокоит слабость, утомляемость, повышенная потливость. Из-за увеличенной селезенки появляется тяжесть в левом подреберье и симптомы сдавливания желудка (раннее насыщение) и кишечника (запоры). Может повышаться температура по вечерам и наблюдаться быстрая потеря веса.
При лимфоме Ходжкина увеличение органа встречается в 10-45% случаев. Опухолевый процесс поражает шейные, забрюшинные и паховые лимфоузлы, узлы средостения и также органы, богатые лимфоидной тканью, кроме селезенки — это печень и костный мозг. У больных отмечаются симптомы интоксикации (повышение температуры до фебрильных цифр, ночной пот). Прогрессирование лимфомы Ходжкина проявляется выраженной слабостью, потерей веса, снижением трудоспособности и кожным зудом. При значительном увеличении органа часто встречается периспленит и инфаркты селезенки, что проявляется интенсивной болью в левом подреберье и повышением температуры. Опухолевый процесс может поражать только селезенку, в таком случае заболевание протекает доброкачественно, а лечение заключается в ее удалении.
При гемолитической анемии помимо рассматриваемого сегодня симптома, появляется желтуха, не без зуда, слабость и утомляемость за счет анемии. При разрушении эритроцитов в кровяном русле у больных появляется черный/темно коричневый цвет мочи. Увеличение селезенки при этом виде гемолиза незначительное или селезенка остается нормальных размеров.
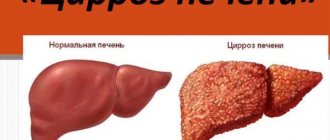
Хронические гепатиты алкогольного и вирусного происхождения в начале заболевания сопровождаются мегаспленией у 25% больных, а на последних стадиях — у большинства. Увеличивается селезенка при обострении, а в период ремиссии значительно уменьшается. При гепатитах на первый план выступают жалобы на тошноту, чувство тяжести в правом подреберье и желтушное окрашивание кожи и склер. Исходом гепатитов является цирроз печени — некроз печеночной паренхимы, с диффузным преобладанием соединительной ткани и перестройкой дольковой структуры печени.
Отличием цирроз от гепатита является портальная гипертензия, которая приводит к расширению вен пищевода, желудка, геморроидальных вен и селезеночной вены. В связи с этим наблюдаются кровотечения из расширенных вен (пищевода и желудка). Геморроидальные вены могут выпадать и ущемляться, а также давать кровотечения. У больных расширяются подкожные вены около пупка, что дает характерную картину проявлений цирроза «головы медузы». Также развивается асцит.
У взрослых при ревматоидном артрите и особой форме ревматоидного артрита синдроме Felty при выраженной активности процесса также отмечается мегаспления, но ведущими симптомами являются характерные поражения суставов. Синдром Фелти наблюдается у женщин старше 50 лет и развивается параллельно со серопозитивным ревматоидным артритом, спустя 10 лет от начала болезни.
Отмечаются системные проявления: лихорадка, похудание, лимфаденопатия, миокардит, полисерозит, «сухой синдром» Шегрена и выраженная деформация суставов. Возникает повышенная склонность к инфекциям.
Период реабилитации
Спленомегалия (что это такое, как лечить синдром – эти вопросы успешно изучены и апробированы в практической части медицины) поддается лечению. Один из факторов положительной динамики терапии – правильное поведение больного в реабилитационном периоде.
Длительность восстановления зависит от нескольких факторов:
- вида операции;
- возникших в ходе операции или после неё осложнений;
- состояния здоровья человека и внутренних резервов его организма.
После операции нужно спросить у врача, когда можно будет начинать мыться, можно ли мочить рану. При несильных болях больному назначают обезболивающие средства, которые не имеют в своём составе аспирина.
Питание после спленэктомии должно быть сбалансированным и содержать достаточное количество микроэлементов. Нельзя, чтобы в организм поступала пища, богатая холестерином, экстрактивными веществами и жирами с высокой температурой плавления.
Запрещённые продукты для прооперированных больных:
- продукты, содержащие сахар или много соли;
- жирные сорта мяса, сало, сливочное масло, яйца;
- маринованная и консервированная пища;
- продукты из белой муки и дрожжей;
- кофейные и алкогольные напитки;
- кислая пища;
- острые блюда;
- субпродукты;
- грибы, редис, шпинат, хрен, репа, редька, щавель.
Разрешённые продукты:
- некислые фрукты и ягоды, орехи, мёд;
- молоко и молочные продукты;
- домашние соки из фруктов и овощей, травяные чаи;
- жидкие блюда из овощей (пюре, супы, бульоны);
- несвежий хлеб;
- каши, сваренные на воде;
- продукты с высоким содержанием белка (рыба, птица, свинина, печень, говядина).
Общие рекомендации:
- исключить стрессовые ситуации;
- делать массаж в области левой части живота для улучшения кровообращения;
- делать выбор в пользу свободной одежды, которая не препятствует нормальной циркуляции крови;
- наладить режим приёма пищи, употреблять больше продуктов, богатых железом;
- вести подвижный образ жизни, чтобы предотвратить развитие застойных явлений (не раньше, чем через 4 недели после операции), но нельзя заниматься контактными видами спорта.
Симптомы, которые могут возникнуть после выписки (при их возникновении следует сразу обращаться за помощью):
- выделения крови или другой жидкости из раны;
- тошнота и рвота;
- одышка;
- невыносимые боли, сильная боль в груди;
- развитие отёчности;
- признаки, указывающие на развитие инфекции (резко повысившаяся температура, озноб, лихорадка).
Анализы и диагностика
До осмотра больного собирают анамнез заболевания, выясняя наличие фебрильной лихорадки за несколько недель до обращения, наличие повышенной температуры в настоящее время и повышенного потоотделения. Выясняется динамика веса за последние месяцы и обращается внимание на снижение веса, если оно отмечается. Важно выяснить отношение больного к алкоголю и семейный анамнез (врожденные анемии, талассемия, были ли случаи увеличения селезенки у родственников).
Объективную информацию о размерах органа получает при его пальпации, но более точные размеры, состояние селезеночной вены и паренхимы и получают при инструментальных методах исследования, которые включают:
- УЗИ органов брюшной полости, при котором обнаруживается не только увеличенная в размерах селезенка, но и состояние других органов печени, желчного пузыря, поджелудочной железы и почек.
- Компьютерная томография брюшной полости. Более детально оценивает состояние органа, выявляет трудно диагностируемые опухоли селезенки, увеличенные лимфоузлы и другие образования в брюшной полости.
- Обзорная рентгенография брюшной полости. Рентгенологически мегасплению устанавливают по смещению органов (желудка, петель кишечника).
- Сцинтиграфия селезенки проводится при необходимости. После внутривенного введения радиофармпрепарата проводится сканирование в гамма-камере. Выявляют очаговые изменения паренхимы (новообразования, кисты, абсцессы, инфаркты).
- Спленопортография. Введение контрастного вещества (20-30 мл) в ткань селезенки при ее пункции и выполнение рентгеновских снимков с определенными интервалами. Контрастное вещество быстро попадает в селезеночную вену и в другие вены портальной системы. Если кровообращение в портальной системе не изменено, на снимках видны селезеночная и воротная вены на 3-4-й секунде. При повышении портального давления отмечается удлинение и расширение воротной и селезеночной вен, а внутрипеченочные ветви плохо заполняются. При тромбозе портальной/селезеночной вены они не заполняются контрастом. Это небезопасное вмешательство — риск значительного повреждения селезенки ее и развитие сильного кровотечения.
- Стернальная пункция. Забор костного мозга путем пункции грудины выполняется по решению гематолога при подозрении на злокачественные заболевания крови.
Клинический, биохимический и иммунологический анализы крови:
- При заболеваниях крови: анемия, измененные формы эритроцитов, появление бластных форм ретикулоцитоз/ретикулопения, признаки гемолиза.
- Гемолитическая анемия. Важный признак внутрисосудистого гемолиза — повышение лактатдегидрогеназы, повышенный уровень билирубина.
- Биохимические маркеры при системных заболеваниях. При ревматиодном артрите и синдроме Фелти определяются гипергаммаглобулинемия, высокие уровни ревматоидного фактора и циркулирующие иммунные комплексы.
- Генетические исследования при подозрении на наследственные заболевания, сопровождающиеся мегалоспленией.
- При саркоме и туберкуломе — лимфоцитоз, анемия (не всегда), высокая СОЭ.
- При ревматоидном артрите и синдроме Фелти обнаруживаются лейкопения и нейтропения.
Для синдрома гиперспленизма характерно:
- нормоцитарная анемия, после кровотечений — гипохромная микроцитарная анемия;
- лейкопения с нейтропенией;
- тромбоцитопения, при снижении тромбоцитов до 30-40 на 10 в 9/л развивается геморрагический синдром;
- компенсаторная гиперплазия костного мозга (в нем преобладают незрелые предшественники эритроцитов и тромбоцитов).
Народные средства
Дополнительно к консервативному лечению можно применять народные средства, помогающие при увеличении селезёнки:
- мазь. Смешивают в равных частях топлёное масло, мёд и тёртый корень имбиря. Наносят смесь на кожу в области левого подреберья и оставляют на ночь.
- Настой. 10 г сухой и измельчённой травы пастушьей сумки заливают стаканом кипящей воды. Дают постоять 30 мин, затем процеживают. Принимают 5 раз в день по 1 ст. л.
- Настой. Ложку высушенной полыни заливают стаканом кипящей воды, накрывают и дают постоять 30 мин. Затем открывают ёмкость и доливают 200 мл только что вскипевшей воды, размешивают и процеживают. Принимают лекарство перед едой (за 30 мин) по 1/3 стакана. Настой горький, можно подсластить его сахаром, мёдом или сиропом.
- Настойка. Измельчённый хмель засыпают в банку (500 мл) так, чтобы ёмкость заполнилась на четверть. Оставшееся в банке пространство заливают водкой. Оставляют настаиваться на 10 дней, затем процеживают. Шишки хмеля нужно отжать. Принимают настойку по 40 капель 3 раза в день. Лечение продолжают до тех пор, пока она не закончится.
Спленомегалия у детей
В пренатальном периоде (с 22 по 38 неделю) селезенка у плода выполняет функцию кроветворения. В девять месяцев образование костный мозг начинает вырабатывать эритроциты и лейкоциты гранулоцитарного ряда, а селезенка производит моноциты и лимфоциты. В связи с этим, у детей раннего возраста может отмечаться лабильность кровеобразующей системы и при неблагоприятных факторах возможно возвращение к эмбриональному кроветворению (селезеночному), что сказывается на размерах этого органа. В 5-15% случаев встречается увеличение селезенки у ребенка без всякого заболевания и рассматривается с повышенной иммунологической реактивностью в этом возрасте.
Наиболее частыми заболеваниями у детей, протекающими с мегалоспленией, являются нарушения иммунного статуса и инфекции. Часто мегалоспления у детей развивается в ответ на цитомегаловирусную, токсоплазмозную, герпесвирусную инфекцию (инфекционный мононуклеоз), врожденную краснуху, а с возрастом — на вирус гепатита В. На первом году жизни причиной увеличения данного органа становятся опухоли брюшной полости и гемолитические анемии, после 7 лет — болезнь Вильсона и онкогематологические заболевания (лейкозы), еще в более старшем возрасте — системные заболевания (ревматоидный артрит, красная волчанка, язвенный колит).
У детей на первом плане выступает инфекционный мононуклеоз (в 90% вызывается вирусом Эпштейн Барр, в 10% — цитомегаловирусом), который сопровождается длительной лихорадкой (от 1 до 4 недель) и лимфаденопатией (увеличение разных групп лимфоузлов). Часто развивается тонзиллит (катаральный или язвенно-некротический) с появлением на миндалинах фибринных пленок. Увеличение селезенки и печени отмечается с 4-5-го дня заболевания и длится до месяца. В некоторых случаях бывает значительная мегаспления при невыраженных других проявлениях. Поскольку в этот период селезенка отличается рыхлостью, противопоказаны любые грубые исследования, травмы, резкие движения, так как возможен разрыв селезенки (иногда он может быть самопроизвольным). У некоторых детей развивается желтуха. В крови обнаруживают измененные лимфоциты (их называют мононуклеары), которые имеют широкую цитоплазму с фиолетовым оттенком и различную форму (круглую и неправильную). Ядра в них так же различной формы (полиморфные). Также мононуклеары называют «вироцитами», что подчеркивает вирусную причину заболевания.
Острая воспалительная мегаспления бывает при брюшном тифе, паратифе, милиарном туберкулезе, а также при вирусных инфекциях – гепатите, краснухе, вирусных пневмониях. Орган при этих заболеваниях увеличивается с первых дней лихорадки. Следует помнить, что она чаще не увеличивается при бактериальных пневмониях, гриппе, пиелитах, скарлатине, холере, кори, нейротропных вирусных инфекциях, шигеллезе и дифтерии. При обнаружении в анализе лейкопении, лимфопении или лимфоцитоза исключают инфекционный мононуклеоз, брюшной тиф и бруцеллез. Каждое из этих заболеваний имеет характерные клинические проявления. Длительная лихорадка у ребенка требует исключения лимфогранулематоза (болезнь Ходжкина) и коллагенозов. Если же длительная лихорадка сочетается с хронической бактериальной инфекцией, у детей исключается септический процесс, а при пороках сердца – инфекционный эндокардит.
При сочетании мегасплении и гепатомегалии нужно думать о портальной гипертензии у детей, которая имеет особенности в этой возрастной группе. В детском возрасте чаще встречается внепеченочная форма гипертензии, связанная в 80% случаев с аномалиями воротной вены — кавернозная трансформация. Также в развитии портальной гипертензии имеет значение тромбоз системы воротной вены, который развивается при тромбофлебите пупочной вены, если она катетеризируется после рождения ребенка. Внутрипеченочная портальная гипертензия у детей связана с врожденными заболевания печени: фетальный гепатит, вирусный гепатит, холангиопатии с поражением желчных ходов различной степени выраженности (от гипоплазии до полной несостоятельности функции).
При этих заболеваниях отмечается выраженный фиброз, который способствует стремительному прогрессированию портальной гипертензии. Признак внепеченочной формы портальной гипертензии — выраженная мегалоспления и симптомы гиперспленизма. При этой форме часто возникает варикозное расширение вен пищевода, которое приводит к периодическим кровотечениям. Между кровотечениями состояние ребенка остается удовлетворительным. Увеличение печени при этой форме не характерно, оно появляется при тромбозе воротной вены из-за развития пупочного сепсиса. У детей асцит отмечается редко. Декомпенсация портальной гипертензии при циррозе бывает у детей старшего возраста, но кровотечения развиваются редко.
Радикальный метод лечения — наложение сосудистых анастомозов. Из-за малого диаметра сосудов у детей оперативное вмешательство сопряжено с трудностями, а также отсутствуют полноценные анатомические образования, на которые можно наложить анастомозы. Поэтому операции проводятся после 7-8 лет. Прогноз после наложения анастомозов на сосуды благоприятный. Детям младшего возраста проводится консервативное лечение.
Если рассматривать редкие заболевания, протекающие с мегаспленией, то следует упомянуть болезнь Лeттepepa-Сиве, отличающуюся высокой летальностью и наблюдается возрасте до 3 лет. Характерна лихорадка, гепатомегалия и мегалоспления, гиперспленизм, поражение легких (формируется «сотовое легкое»), увеличение лимфоузлов, эритрематозные изъязвляющиеся высыпания и костные деструкции.
Болезнь Хенда-Шюллера-Крисчена — медленно прогрессирующее системное заболевание, при котором находят гранулематозные поражения лимфоузлов, костей и внутренних органов. На поздних стадиях заболевание протекает с классической триадой: несахарный диабет, экзофтальм и гранулемы в костях черепа. В 1/3 случаев обнаруживаются кожные поражения — инфильтраты в виде папул крупного размера на груди, в паховых и подмышечных областях.
Виды патологии
По критерию этиологии и патогенеза спленомегалия делится на воспалительную и невоспалительную.
| Воспалительная | Невоспалительная |
|
|
Последствия и осложнения
- Гиперспленизм.
- Разрыв селезенки.
В связи с возможностью разрыва органа больные должны воздерживаться от физической нагрузки и спорта, при котором имеется риск травмы живота, так как при разрыве возникает неконтролируемое кровотечение. Лица с мегаспленией не должны заниматься тяжелым физическим трудом и работой с повышенным травматизмом, им показана умеренная физическая активность. Разрыв чаще отмечается у больных в возрасте, учитывая истончение капсулы и значительное ее увеличение.
Профилактика
Специфической профилактики спленомегалии нет. Профилактические меры заключаются в предупреждении заболеваний, которые могут вызвать данный патологический синдром. В целом следует выделить общие меры профилактики синдрома:
- укрепление иммунитета;
- отсутствие вредных привычек;
- правильное и рациональное питание;
- достаточное поступление витаминов и минералов;
- своевременное лечение любых заболеваний, особенно инфекционного и воспалительного характера;
- санитарная и термическая обработка продуктов;
- умеренная физическая активность;
- регулярные профилактические медосмотры (минимум раз в год).
Спленомегалия – патологический синдром, который может возникнуть на фоне различных заболеваний. Формирование клинической картины основывается на первичном заболевании и его природе (воспалительная, невоспалительная). Тактика лечения также зависит от первопричины спленомегалии.
Спленомегалия
— вторичный патологический синдром, который проявляется увеличением размеров селезенки. Увеличение органа невоспалительного генеза сопровождается ноющей болью, чувством распирания в левом подреберье. При инфекционных процессах возникает лихорадка, резкая боль в подреберье слева, тошнота, диарея, рвота, слабость. Диагностика основывается на данных физикального осмотра, УЗИ, сцинтиграфии селезенки, обзорной рентгенографии и МСКТ брюшной полости. Тактика лечения зависит от основного заболевания, которое привело к спленомегалии. Назначают этиотропную терапию, при необратимых изменениях и значительном увеличении органа выполняют спленэктомию.
Прогноз
Прогноз определяют своевременность диагностики и лечения основного заболевания, а также его тяжесть. При правильной диагностике острые инфекционные заболевания вылечиваются и вместе с этим исчезает мегаспления. При хроническом миелоидном лейкозе, при котором орган достигает огромных размеров, прогноз зависит от возраста, количества бластных элементов и ответа на лечение. В целом лекарственные препараты (Иматиниб), позволяют увеличивать продолжительность жизни больных на много лет при значительном повышении качества ее. Пятилетняя выживаемость при хроническом миелоидном лейкозе при применении иматиниба наблюдается более, чем у 90% больных.
При тромбоцитопенической пурпуре при современном лечнии прогноз для жизни в большинстве случаев благоприятный. Исходами могут быть: выздоровление, ремиссия или хроническое рецидивирующее течение. В редких случаях возможен летальный исход в случае кровоизлияния в головной мозг.
При классической лимфоме Ходжкина считается излечением отсутствие признаков болезни в течение пяти лет после окончания лечения. При применении химиотерапии с лучевой терапией или без нее излечение наступает у 70-80% пациентов. Рецидив по истечению 5 лет происходит редко. К факторам риска рецидива относят: мужской пол, позднюю стадию, возраст старше 45 лет, а также низкий альбумин крови, анемию и лейкоцитоз. Больные, которые не достигли ремиссии после окончания лечения или имели рецидив в первый год, имеют неблагоприятный прогноз.
Может ли уменьшиться самостоятельно
Если увеличена селезёнка, то это не означает, что процесс необратим. Вопрос, может ли уменьшится после увеличения, необходимо задать лечащему врачу, так как всё зависит от конкретной ситуации и заболевания. При инфекционной патологии увеличена селезёнка только в период разгара болезни, при выздоровлении пациента её размеры постепенно уменьшаются. При коллагенозах и злокачественных новообразованиях, а также лейкозах увеличенная селезёнка может не уменьшиться до исходного размера.
Список источников
- В.В. Войцеховский, Н.Д. Гоборов. Спленомегалия в клинической практике /Амурский медицинский журнал. — №2 (26) 2021, с. 62-77.
- Российские клинические рекомендации по диагностике и лечению лимфопролиферативных заболеваний / под. ред. И.В. Поддубной, В.Г. Савченко. М. 2021. 419 с. Файнштейн Ф.Э., Козинец Г.И.,
- Воробьев А.И. Руководство по гематологии. 3-е изд., переработанное, доп. М.: Ньюдиамед, 2005. Т.3. 409 с.
- Л.М. Пасиешвили, Л.Н. Бобро. Синдром спленомегалии в практике семейного врача / Украинский терапевтический журнал. — № 2, 2007, с 112-119.
- С.П. Кривопустов. Спленомегалия в практике педиатрии/ Детский врач. — № 5 (26), 2013. с 5-8.
Диета
Спленомегалия — это заболевание, лечение которого предполагает ограничения в еде.
При таком состоянии необходимо:
- исключить всё жареное, консервированное и копчёное;
- отказаться от алкоголя;
- значительно уменьшить количество потребляемой сладкой пищи и напитков;
- стараться не потреблять грибы;
- выбирать диетические сорта мяса;
- употреблять богатые витаминами овощи (капусту, свёклу, перец), крупы, ягоды, фрукты;
- сделать выбор в пользу домашних напитков (морсы, компоты), слабого чая.