© Автор: Илларионов Андрей Алексеевич, терапевт, бактериолог, специально для СосудИнфо.ру (об авторах)
Кардит — инфекционно-аллергическое воспаление различных оболочек сердца. Кардиты встречаются практически во всех возрастных группах, но чаще всего у маленьких детей, преимущественно у мальчиков. Заболевание проявляется неспецифической симптоматикой и опасно развитием осложнений. Для кардита характерна тахикардия, одышка, цианоз. Больные дети отстают в физическом развитии от своих сверстников.
В практической медицине под термином «кардит» подразумевают одновременное поражение сразу нескольких оболочек сердца.
Классификация и причины
Чтобы разобраться, что это такое — кардиты, стоит изучить их виды и формы. Классифицируют их по разным признакам. В первую очередь ревматический и неревматический.
Ревматический кардит развивается на фоне системного аутоиммунного заболевания – ревматизма. При этом в патологический процесс вовлечены все оболочки сердца, сначала поражается миокард, в результате чего могут возникнуть эндокардит, перикардит.
По статистическим данным, у 90-95 % взрослых больных (70-85 % у детей) уже при первой ревматической атаке поражаются оболочки сердца.
В 20-25 % случаях болезнь приводит к приобретенному пороку сердца. Большинство – 59 % от числа заболевших – благодаря своевременному активному лечению выздоравливает, какие-либо изменения в сердце отсутствуют.
Неревматический кардит обусловлен другими причинами. Также довольно часто встречается в медицинской практике. Неревматическим кардитам подвержены и взрослые (возраст и пол значения не имеют), и дети. У последних неревматический кардит встречается чаще, чем в категории «взрослые».
По данным специалистов, 0,5 % всех госпитализированных составляют дети с неревматическим кардитом. Аутопсия умерших несовершеннолетних показывает 2,3–8 % кардитов. Процент может вырастать до 10-15, если подтверждена вирусная инфекция.
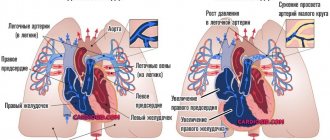
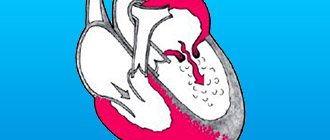
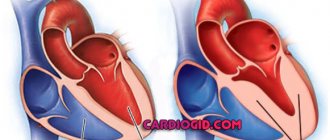
На фото представлена классификация кардитов по локализации воспаления:
Неревматические кардиты имеют следующую этологию:
- Вирусный. Порождается вирусами гриппа, полиомиелита, краснухи, ветряной оспы, аденовирусами; энтеровирусами – герпеса, Коксаки, ЕСНО.
- Бактериальный. Причина: брюшной тиф или дифтерия.
- Аллергический. Причина: лекарства, вакцина, сыворотка.
- Грибковый. Причина: кокцидиомикоз.
- Паразитарный. Причина: токсоплазмоз, гистоплазмоз, шистосомоз.
- Неизвестной этимологии.
Классифицируют неревматические воспаления оболочек сердца также по периодам возникновения, характеру течения, степени тяжести и исходу.
По периоду возникновения:
- врожденные;
- приобретенные.
Врожденные кардиты бывают ранними или поздними, определяются у новорожденных в первые дни или месяцы жизни. Причина возникновения: внутриутробная вирусная/бактериальная инфекция, перенесенная матерью во время беременности.
Приобретенные кардиты возникают у малышей вследствие заражения вирусной, бактериальной инфекцией или ревматической атаки.
По длительности течения:
- острый (воспалительный процесс длится менее трех месяцев)
- подострый (воспаление продолжается до восемнадцати месяцев)
- хронический (болезнь протекает более полутора лет)
Описание инфекционного перикардита
Перикард анатомически представляет собой тонкую оболочку, окружающую и защищающую сердце от внешних повреждений. Воспаление этого серозного слоя приводит к перикардиту и если основной причиной является какая-либо инфекция, тогда диагностируют инфекционный перикардит.
Инфекционный перикардит различается по причине болезни. Чаще всего выделяют следующие формы ИП:
- Паразитарный
- Бактериальный
- Вирусный
- Грибковый
- Риккетсиозный
- Туберкулезный
Подобная классификация по Е. Е. Гогину, 1979 позволяет впоследствии проводить более целенаправленное лечение, что дает лучшие результаты.
Дополнительно по характеру течения инфекционный перикардит может быть острым, хроническим или рецидивирующим.
- Острый перикардит продолжается не более 6 недель и в зависимости от количества и характера перикардиального выпота бывает сухой (фибринозный) и экссудативный. В последнем случае может определяться гной, кровь или фибринозные включения, тогда говорят о гнойном, геморрагическом или серозно-фибринозном перикардите соответственно.
- Подострый перикардит длится от 6 недель и не более 6 месяцев. Характеристики его такие же, как у острого перикардита.
- Хронический перикардит. Его продолжительность составляет от 6 месяцев. Он, как и острый, может быть экссудативным, но дополнительно выделяют еще слипчивый и констриктивный перикардит.
- Рецидивирующий перикардит. Развивается повторно после ранее вылеченного воспаления перикарда.
Существуют еще невоспалительный формы перикардита, как вот пневмоперикард, гидроперикард, хилоперикард и гемоперикард, но для инфекционного перикардита они не столь характерны.
Особенности развития инфекционного перикардита:
- Может развиваться из-за инвазии простейшими, например малярийный или амебный перикардит.
- Паразитарный перикардит чаще всего вызывается эхинококком.
- Бактериальные перикардиты бывают специфическими и неспецифическими. Примером первых является дизентерийный, туляреический и сифилитический перикардит, вторых — различные бактериальные перикардиты, в основном кокковые.
- Небактериальные инфекционные перикардиты представляют собой риккетсиозные и вирусные заболевания, в основном развивающиеся на фоне гриппа, инфекционного мононуклеоза и пр.
- Грибковые инфекционные перикардиты чаще всего связаны с кандидозом и актиномикозом.
Стоит указать, что близко у 30% людей с вирусным перикардитом или перикардитом неизвестной причины определяется один или несколько эпизодов обострения болезни. [1 — Imazio, M; Gaita, F; LeWinter, M (13 October 2015). «Evaluation and Treatment of Pericarditis: A Systematic Review». JAMA. 314 (14): 1498–506] Возбудитель может попадать непосредственно в околосердечную полость, но при его наличии в организме могут запускаться инфекционно-аллергические реакции и если доказана связь между аллергизацией и микробным возбудителем, тогда также говорят об инфекционном перикардите. Примером подобного состояния является ревматический перикардит.
Симптомы и признаки
Первичная симптоматика воспаления сердечных оболочек затруднена и требует особого внимания лечащего врача. Характер течения болезни редко напрямую указывает на проблемы с сердцем. Особенно в случаях приобретенных кардитов после инфекционного заболевания.
Пациент жалуется на слабость, утомляемость, отсутствие аппетита, тошноту, снижение внимания. Такие общие симптомы сопутствуют многим болезням.
Развитие процесса дает более определенные признаки сердечной патологии: тахикардию, аритмию, глухость сердечных тонов, одышку, отеки, цианоз.
Но они тоже часто совпадают с характерными чертами других сердечно-сосудистых заболеваний таких, как митральный стеноз, аритмия экстракардиального происхождения, ревматизм, порок сердца, опухолевые процессы в миокарде.
У малышей кардит сопровождается кашлем, болями в области сердца. Сказать о боли ребенок не может, он старается избегать резких движений, дышать поверхностно.
Подтверждают диагноз сохраняющиеся длительное время при результатах ЭКГ признаки нарушения проводимости и автоматизма вместе с другими показателями, говорящими о гипертрофии левых отделов сердца и ишемии миокарда. Рентген выявляет изменения формы, увеличения сердечной ткани левого желудочка, замедленную пульсацию (80-85 % больных).
Диагностика
Чтобы правильно поставить диагноз кардит, необходимо собрать анамнез и выяснить жалобы. Подтвердить или опровергнуть предполагаемый диагноз помогут результаты инструментально-лабораторных исследований.
- В крови больных выраженный лейкоцитоз, увеличение СОЭ, диспротеинемия.
- Микробиологическое исследование отделяемого носоглотки позволяет выделить возбудителя болезни. В крови — антибактериальные, противовирусные и антикардиальные антитела.
- Данные иммунограммы указывают на характерные изменения в иммунном статусе – повышение иммуноглобулинов IgM и IgG, нарастание титров антител.
- При подозрении на ревмокардит больным рекомендуют сдать кровь на ревматоидный фактор.
- Электрокардиография — важный инструментальный метод, обнаруживающий поражение миокарда при кардите и выявляющий аритмию, АВ-блокаду, гипертрофию левых камер сердца.
- ФКГ — систолический шум, появление патологических 3 и 4 тонов.
- Рентгенография органов грудной полости — кардиомегалия, увеличение вилочковой железы у детей, застойные явления в легких.
- Ангиокардиография – исследование полостей сердца и коронарных сосудов путем введения контрастного вещества. На полученном изображении видны коронарные артерии и камеры сердца. Эта методика позволяет оценить форму и размер левого желудочка, состояние межжелудочковой перегородки, наличие тромбов в сердце.
- УЗИ сердца – расширение камер сердца, скопление экссудата в перикардиальной полости.
К какому врачу обращаться
Лечение заболеваний сердца проводит кардиолог. Именно он поставит точный диагноз, назначит квалифицированное лечение. При выявлении специфики заболевания продолжить лечение может узкий специалист, например, кардиоревматолог.
Первичную диагностику проблем с сердцем проводит терапевт. При малейшем подозрении он направит пациента к кардиологу. При вирусном заболевании признаки кардита должен выявить инфекционист и также перенаправить заболевшего на консультацию к кардиологу.
Тактика лечения
Лечится заболевание комплексно и поэтапно. Требует длительного времени. Врач учитывает все нюансы: остроту процесса, насколько своевременно больной обратился за помощью, в какой форме протекает заболевание, что явилось его причиной, а также возраст заболевшего, его общее физическое состояние.
При острой форме или резком обострении хронического кардита требуется госпитализация на 10-14 дней и до 1 месяца. В первой острой фазе назначают этиотропные антибактериальные препараты. Больной соблюдает строгий постельный режим.
Обязательна специальная диета – продукты, обогащенные солями калия, витаминами (рекомендованы: печеный картофель, курага, изюм), ограниченное потребление соли. Не следует употреблять продукты, задерживающие выведение жидкости из организма для профилактики отеков. Если заболевание протекает тяжело, назначают кислородотерапию.
При снятии острого воспаления сердечных оболочек допустимо амбулаторное лечение.
В первые два месяца лечения больной принимает противовоспалительные нестероидные препараты – индометацин, вольтарен в комплексе с витаминами, антигистаминными лекарствами и калием. Часто назначаются диуретики.
При тяжелом затяжном течении болезни врач может назначить преднизолон. В случае возникновения сердечной недостаточности показаны сердечные гликозиды. Если появляются признаки внутрисосудистого свертывания крови, назначаются препараты, улучшающие микроциркуляцию и метаболические процессы в миокарде. Возможно проведение антиаритмической терапии.
Когда процесс проходит острый период, человеку рекомендованы занятия лечебной физкультурой.
Однако значительные физические нагрузки категорически противопоказаны. Детей освобождают от физкультуры и субботников. Профилактические прививки возможны не ранее, чем через пять лет и после консультации с кардиологом.
Также рекомендовано восстановительное лечение в специальных санаториях кардиологического профиля. Кардиолог или кардиоревматолог ведут наблюдение за пациентом в течение года: проводятся плановые осмотры и назначаются ЭКГ раз в три месяца.
Прогноз
Прогноз при воспалении оболочек сердца зависит от многих факторов: состояние здоровья и возраст пациента, состояние его иммунной системы, своевременность и грамотность проведенного лечения, наследственная предрасположенность, соблюдение рекомендаций врача и профилактических мероприятий.
Только когда через год-два у человека полностью исчезли все признаки воспалительного заболевания оболочек сердца, он считается полностью вылечившимся. Такой исход заболевания наблюдается чаще при острой форме кардита.
При подостром протекании заболевания или хроническом его варианте кардит имеет затяжное течение, что чревато различными осложнениями: аритмией, легочной гипертензией, гипертрофией миокарда и кардиосклерозом.
Любое из осложнений ухудшает прогноз выздоровления и не исключает летального исхода. В этом заключается опасность и коварство данного заболевания.
Профилактика
Специалисты делят профилактические мероприятия по предупреждению кардитов на первичные и вторичные.
Первичная
Первичная профилактика подразумевает меры по предупреждению возникновения заболевания. При ревматических кардитах профилактика направлена, прежде всего, на предупреждение возникновения и развития ревматизма в организме человека.
Практически – это комплекс общеукрепляющих действий, таких как закаливание, физические упражнения, сбалансированное питание, прием витаминов и пр.
В случаях неревматических кардитов цель профилактики – предотвращение заражения разными типами инфекций. Особое внимание требуется в периоды эпидемий. Комплекс мероприятий: общеукрепляющие и оздоравливающие процедуры, прием витаминов и препаратов, повышающих иммунитет.
В педиатрии первичная профилактика – это меры предупреждения заболевания беременных женщин инфекциями, выявление и санация очагов инфекции в организме будущей матери, соблюдение правил вакцинации. Особое внимание уделяется группам риска: беременные женщины с отягощенной наследственностью, сердечно-сосудистыми заболеваниями.
Профилактика кардита у детей: закаливание новорожденного, диспансерное наблюдение за детьми группы риска.
Вторичная
Вторичная профилактика включает ряд мер по предупреждению рецидивов и развития осложнений. Постоянное наблюдение специалистов, своевременность диагностики, терапии, курсы превантивного лечения.
При ревматических кардитах – это мероприятия, предупреждающие рецидивы ревматизма. Обычно включают в себя введение атибиотиков пролонгирующего действия (бициллин, пенициллин, ретарпен, пендепон).
Сроки проведения противорецидивного лечения определяются индивидуально. Пациентам со сформировавшейся сердечной недостаточностью предстоит принимать меры профилактики пожизненно.
Кардит – заболевание, которое успешно лечится современной медициной. Все же опасность осложнений по-прежнему остается серьезной во всех возрастных группах больных. Чтобы не заработать себе хроническое сердечно-сосудистое заболевание, следует своевременно обращаться к специалистам, точно описывать все беспокоящие симптомы, требовать глубокого обследования, своевременной постановки диагноза и назначения лечения.
Патогенез заболевания
Неревматические кардиты развиваются в результате непосредственного кардиотоксического влияния возбудителя с формированием деструктивных и воспалительных изменений в оболочках сердечной мышцы. В результате внедрения инфекционного агента происходит образование цитотоксических Т-лимфоцитов, антител к кардиомиоцитам, ЦИК, которые вызывают возникновение аллергических реакций. В итоге, деструктивным изменениям подвергаются разные структуры сердца, что вызывает:
- нарушение его микроциркуляции и сосудистой проницаемости;
- разрушение миофибрилл;
- возникновение тромбоэмболии и тканевой гипоксии.
Совместное влияние иммунопатологических процессов и инфекционного агента, в основном, вызывают развитие острого кардита. Что касается хронического процесса, то в нем ключевую роль играют аутоиммунные реакции.