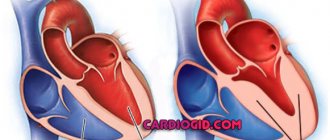
Что такое митральный стеноз?
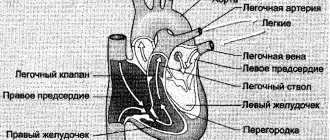
Митральный стеноз (МС) – кардиальная патология, вызванная аномальным структурным дефектом (сужением левого атриовентрикулярного отверстия), препятствующим переходу крови из левого предсердия в желудочек, обусловленного дегенеративными процессами митрального клапана (МК).
Сужение левого АВ (атриовентрикулярного) отверстия происходит по причине склеивания, а далее и срастания касательных краев створок МК, места сращения называют комиссурами. Рядом с этим створки уплощаются, укорачиваются и утолщаются хордальные нитки. Следствием этого становится пролапс створок МК в полость желудочка.
Гемодинамическое влияние вызывает повреждение клапана на створках с пристеночным тромбообразованием. Дальнейшая организация тромбов провоцирует еще большее срастанию створок МК и прогрессирования заболевания. При МС в процесс вовлекаются структуры, лежащие под клапаном: укорачиваются, утолщаются и срастаются между собой хорды. Иногда имеет место обызвествление комиссур, что делает створки практически неподвижными.
Диагностика
При проявлении в организме указанных симптомов следует незамедлительно обратиться к кардиологу, чтобы пройти диагностику и подтвердить или опровергнуть наличие патологии в организме. Дело в том, что проявление данных симптомов ещё не говорит о том, что у больного митральный стеноз. Поэтому ставить диагноз себе самостоятельно недопустимо в любом случае.
Диагностика недуга состоит из личного осмотра, аускультации, лабораторных и инструментальных методов исследования.
Первоначально выясняется анамнез, когда именно начали проявляться симптомы и были ли предшествующие для этого факторы – чрезмерные физические нагрузки, стрессы, перенесённые операции и так далее. Обязательно врач проводит аускультацию (прослушивание сердца). Метод аускультации позволяет предварительно поставить диагноз, до того как будет проведена более углублённая диагностика.
В стандартную программу диагностики митрального стеноза входит следующее:
- физикальный осмотр – личный и семейный анамнез, аускультация;
- общий анализ крови;
- общий анализ мочи.
По результатам этого обследования могут назначаться такие процедуры:
- биохимический анализ крови;
- коагулограмма (тест на сворачиваемость крови).
Кроме этого, обязательно назначаются инструментальные анализы:
- ЭКГ;
- ЭХО (эхокардиография);
- рентгенологическое исследование органов грудной клетки;
- чреспищеводная эхокардиография — так как пищевой зонд проходит очень близко от сердца, этот метод исследования позволяет увидеть очертания сердца и размеры митрального отверстия.
ЭКГ-исследование, при подозрении на такой патологически процесс, обязательно. Аускультация может указать только примерно на степень поражения. К слову сказать, ЭКГ-исследование проводится обязательно, если есть подозрение на нарушения в работе сердечно-сосудистой системы.
Аускультация сердца
Помимо этих методов исследования и консультации у кардиолога, может понадобиться консультация ревматолога и кардиохирурга. Такие назначения врач может дать только в случае, если сужение отверстия достигло умеренной или тяжёлой формы.
Причины развития порока и его классификация
Этиология МС:
- Ревматизм (в 80% случаев);
- Инфекционный, септический эндокардит;
СКВ, ревматоидный артрит, болезни накопления, амилоидоз;- Асимметричная гипертрофия ЛЖ при ГКМП;
- ВПС (Синдром Лютембаше, открытый Боталлов проток, фиброэластоз миокарда, коарктация аорты, субаортальный стеноз);
- Миксома;
- Тромб в левом предсердии;
- Карциноматоз;
- Третичный сифилис;
- Действие медикаментов (препараты на основе полыни);
- Рестеноз после комиссуротомии, протезирования МК.
Виды митрального стеноза
По анатомической характеристике сужения:
- Сужение по типу петлицы пиджака – клапан выглядит как перемычка с краевым срастанием фиброзированных створок, визуализируется небольшое укорочение хордальных нитей;
- Воронкообразное сужение по типу «рыбьего рта» — створки клапана низко припаяны к сосочковым мышцам;
- Стеноз сочетанного характера.
Степени сужения митрального клапана
У здорового человека площадь левого АВ устья 4-6 см2. Клинически стеноз проявляется при уменьшении площади до 2 см2. При сужении до 1 см2 происходит резкое снижение толерантности к физическим нагрузкам.
По величине сужения МК стеноз делится на:
- Минимальный стеноз;
- Резкий – общая площадь менее 0,5 см2;
- Выраженный – площадь от 0,5 до 1 см2;
- Умеренный – сужение от 1 до 1,5 см2;
- Незначительный – площадь отверстия более 2 см2.
Прогноз
Стеноз левого предсердно-желудочкового отверстия – тяжелый приобретенный порок сердца. Формируется он длительное время, от инфекционного эндокардита (формирующего фактора) до выраженных симптомов заболевания может пройти в среднем 15–20 лет. Протекает патология в этот период абсолютно бессимптомно и диагностируется случайно.
При выраженном сужении клапана (от 2,2 до 1,7 кв. см) продолжительность жизни 50% больных составляет всего 5 лет (обычно смерть наступает в возрасте от 45 до 55 лет). Хирургическое лечение улучшает прогноз, летальный исход в послеоперационном периоде составляет всего 15% в течение 10 лет.
Повторный стеноз фиксируют у 30% больных в течение 10 лет после операции, что требует дополнительного хирургического вмешательства.
Основные симптомы и клинические признаки патологии
Семиотика клинических проявлений заболевания зависит от стадии стеноза:
- I – компенсаторная — пациент не имеет жалоб. Признаки МС находят при аускультации, ЭхоКГ, на ЭКГ только признаки перегрузки ЛП;
- II – застоя в малом кругу – с пароксизмами отдышки, ограничением трудоспособности;
- III– правожелудочковой недостаточности – устойчивая легочная гипертензия с образованием «второго барьера», ХСН;
- IV – дистрофическая – симптоматика нарушений кровотока в обоих кругах, медикаментозная поддержка может временно улучшить состояние, нарушение ритма;
- V- терминальная – критические расстройства кровообращения сопоставимы с ХСН III ст.
Субъективные симптомы стеноза митрального клапана:
- снижение толерантности к физическим нагрузкам;
- хроническая усталость, пароксизмальная отдышка (в последствии и в покое);
- кашель с кровохарканьем;
- рецидивирующие легочные инфекции (бронхиты, пневмонии);
- сердцебиение;
- распирание в правом подреберье;
- хрипота (гипертрофированное ЛП сдавливает левый гортанный рекуррентный нерв– с. Ортнера), дискомфорт в перикардиальной области.
Объективные данные:
Facies mitralis – сине-красный румянец на лице в виде бабочки;- «Сердечный горб», наличие эпигастральной пульсации (гипертрофия ПЖ);
- Периферические отеки, акроцианоз, гепатомегалия, гидроторакс, асцит;
- Тахикардия, фибрилляция предсердий, pulsus deferens (разница пульсов на лучевых артериях);
- Диастолическая вибрация грудной клетки («кошачье урчание»);
- Перкуторно – уширение границ сердечной тупости вверх и вправо;
- Аускультативная картина: «ритм перепелки» сильный, лязгающий I тон в IV межреберье слева,
- клацанье открытия МК в конце II тона;
- протодастолический шум с пресистолическим усилением;
- акцент II тона во втором межреберье справа и стихающий шум Грехема-Стилла.
По результатам ЭКГ присутствуют:
- Симптомы гипертрофии и перегрузки левого предсердия: Двоверхушечный Р в I, avL, V4,5,6;
- Значимый скачок амплитуды и длительности зубца Р во вторую фазу в V1;
- Удлинение периода внутреннего отклонения Р дольше 0,06с.
- 2.1 Отклонение ЭОС вправо, дислокация интервала S-Т и инверсия зубца Т в avF, III;
На ЭхоКГ присутствуют:
- Одностороннее движение обеих створок МК кпереди;
- Замедление досрочного запирания передней створки МК во время диастолы;
- Снижение амплитуды движения передней створки МК;
- Расширенный диаметр полостей левых отделов сердца.
Для уточнения стадии заболевания выполняют Ro-графию ОГК, УЗИ ОБП, тест толерантности к физическим нагрузкам.
Особенности нарушения гемодинамики при митральном стенозе
Площадь устья, после которой возникают значимые нарушения гемодинамики -1-1,5 см2. Нормальное внутриполостное давление в левом предсердии колеблется от 5 до 6 мм.рт.ст., а градиент диастолических давлений между ЛП и ЛЖ составляет 1-2 мм.рт.ст.
Стеноз левого АВ-отверстия препятствует движению крови и меняет внутрисердечные гемодинамические показатели. Сужение устья МК до 1 см2 вызывает рост внутриполостного давления левого предсердия и в легочных венулах до 25-30 мм.рт.ст. и рост диастолического градиента до 30-40 мм.рт.ст. Высокое внутриполостное давление вызывает гипертрофию мышечного слоя ЛП для обеспечения проталкивания крови в ЛЖ. Сквозь суженное устье кровоток замедляется, время кровенаполнения ЛЖ удлиняется, следовательно, ЛП опустошается длительно и не полностью.
Пониженное кровенаполнение ЛЖ вызывает неэффективную систолу, снижение фракции выброса и, как следствие, минутного объема крови. Повышенное давление пассивно передается с ЛП на легочные сосуды, провоцируя легочную гипертензию. При достижении пограничного давления в сосудах легких (выше 30 мм.рт.ст.) развивается защитный прекапиллярный спазм мелких артериол малого круга (рефлекс барорецепторов Китаева). Результатом долгосрочного спазма становится склерозирование сосудистой стенки, что еще больше усугубляет явления недостаточности в малом круге кровообращения.
Рефрактерная гипертензия малого круга (более 150-180 мм.рт.ст.) приводит к утолщению стенок правого желудочка, а в последствии и его тоногенной дилатации с относительной недостаточностью трехстворчатого клапана. Результатом вышеперечисленных патологических процессов становится декомпенсация кровообращения в большом круге.
Общая симптоматика
На начальной стадии недуг может вовсе не подавать симптомов. По мере развития заболевания могут наблюдаться такие симптомы:
- повышенная утомляемость;
- одышка, даже при незначительных нагрузках;
- кашель с примесью крови;
- аритмия или тахикардия;
- приступы астмы в ночное время.
На более поздних стадиях развития заболевания признаки митрального стеноза могут быть более выраженными. Особенно врач может выявить перебои в работе сердца при помощи аускультации. На поздней стадии одышка у человека наблюдается даже в состоянии покоя. Симптомы астмы становятся более частыми, и не только в ночное время.
Такой симптом, как одышка — это первый и наиболее верный признак недуга. Но, в то же время, такой симптом, а также гемодинамика может указывать и на другие заболевания. Поэтому следует обратиться к врачу-кардиологу для точной постановки диагноза.
Постепенно меняется и внешний вид больного. Наблюдается цианоз губ и даже кончиков пальцев. На щеках может появиться нездоровый румянец. Это также характерные симптомы недуга.
Митральный стеноз может привести к летальному исходу, если своевременно не начать лечение. По статистике, такое заболевание приводит к смерти в 40% случаев.
Лечение заболевания
К сожалению, нет специфичной консервативной терапии данного заболевания. Медикаментозное лечение нацелено на:
- Профилактику ревмокардита;
- Антибиотикопрофилактику перед инвазивными процедурами (предотвращение инфекционного эндокардита);
- Терапию возникших осложнений.
Показания к консервативному (медикаментозному) лечению и его основные особенности
Показания к консервативному ведению больных с МС:
- I, II и V стадии стеноза (когда инвазивное лечение не целесообразно);
- Коррекция легочной гипертензии, нарушений ритма, кровохарканья, ХНК;
- Неотложная помощь при отеке легких.
Схема терапии МС включает:
- Диуретики;
- Нитраты пролонгированного действия;
- β-блокаторы;
- Антикоагулянты;
- Блокаторы Са2+-каналов;
- Антиаритмические средства.
Когда прибегают к хирургическому вмешательству и как его выполняют?
Показания к хирургическому лечению:
- Симптомы легочной гипертензии;
- Площадь отверстия МК менее 1,5 см2;
- Бессимптомное протекание с высоким риском тромбоэмболий;
- Планирование беременности.
Виды инвазивного лечения:
Чрескожная митральная комиссуротомия – разрыв или расчленение сращенных комиссур при помощи баллона, введенного по катетеру через межпредсердную перегородку. Имеет высокую эффективность, низкий риск осложнений, быстрое восстановление. Не используют при поздних стадиях и внутрисердечных осложнениях.- Открытая вальвулотомия – операция на открытом сердце с использованием экстракорпоральной оксигенации. Проводится при наличии тромба в ЛП, кальцинозе обеих комиссур, комбинированных пороков сердца, ИБС с необходимым АКШ.
- Анулопластика (замена митрального клапана) – проводится пациентам с критическим поражением клапанного аппарата, при ІІІ/ІV классе NYHA. Имеет высший риск осложнений, смертности сравнимо с комиссуротомией. Соблюдение всех рекомендаций послеоперационной реабилитации значительно снижает вышеописанные риски.
Осложнения операции
Как в раннем, так и в позднем послеоперационном периодах, также существует вероятность развития осложнений:
- инфекционный эндокардит (развитие бактериального воспаления на створках клапанов, в том числе и биологического искусственного);
- образование тромбов в результате работы механического протеза с развитием тромбоэмболии – отрыва тромба и выброса его в сосуды легких, мозга, брюшной полости;
- дегенерация (разрушение) искусственного биоклапана с повторным развитием гемодинамических нарушений.
Тактика врача сводится к регулярному обследованию пациентов методом эхокардиографии, контролю за свертывающей системой крови, пожизненному назначению антикоагулянтов и антиагрегантов (клопидогрель, варфарин, дипиридамол, курантил, аспирин и др), антибиотикотерапии при инфекционных заболеваниях, полостных операциях, проведении минимальных лечебно — диагностических процедур в гинекологии, урологии, стоматологии и т. д.
Какой прогноз пациентов с митральным стенозом разных степеней тяжести?
Без оперативного лечения продолжительность жизни пациентов с МС 40-45 лет, около 15% пациентов преодолевают пятидесятилетний рубеж.
Инвазивное лечение стеноза митрального клапана способно значительно продлить и улучшить качество жизни. 10-летняя послеоперационная выживаемость составляет 85%.
Наиболее неблагоприятный прогноз для пациентов с IV и V стадией, когда компенсаторные возможности миокарда недостаточны и развиваются необоротные поражения внутренних органов. Немного продлить жизнь помогает медикаментозная коррекция возникающих осложнений.
Статистика
Митральный стеноз – это часто диагностируемый приобретенный порок митрального сердечного клапана:
- заболевание выявляется примерно у 90% всех пациентов с приобретенными пороками сердца;
- 1 человек из 50-80 тысяч страдает этим недугом;
- в 40% случаев это изолированная патология, в остальных – она сочетается с другими анатомическими дефектами строения сердца;
- риск клинического проявления заболевания увеличивается с возрастом: самый «опасный» возраст – 40-60 лет;
- женщины предрасположены к этому заболеванию больше чем мужчины: среди пациентов с данным пороком 75% лиц слабого пола.
Особенности у детей
Причинами порока митральный стеноз у детей могут быть системные аутоиммунные заболевания:
- Ревматизм.
- Дерматомиозит.
- Системная красная волчанка.
- Полимиозит.
В подавляющем большинстве случаев этиологией порока у ребенка являются непролеченная ангина и отсутствие бициллинопрофилактики после стрептококковой инфекции.
Заболевание характеризуется теми же гемодинамическими изменениями, что и у взрослых, однако в клинике имеются некоторые особенности:
- Отставание в физическом развитии.
- «Митральное лицо» развивается редко.
- Болезнь не осложняется фибрилляцией предсердий.
- «Ритм перепела» выслушивается редко, более характерны протодиастолический и предиастолический шумы на верхушке сердца.
Особые симптомы:
- Частые обмороки.
- Выраженная эпигастральная пульсация (вплоть до развития «сердечного горба»).
Способы лечения:
- Консервативный (подготовка к операции)
- Оперативный (протезирование клапана).
Прогноз без лечения неблагоприятный. Операция проводится в первый месяц после постановки диагноза и завершается успешно более, чем в 90% случаев. Продолжительность жизни пролеченных больных – 55-65 лет.