Острый коронарный синдром (ОКС) — тяжелое состояние, обусловленное нарушением коронарного кровообращения и ишемией миокарда. Когда кровоснабжение сердечной мышцы полностью прекращается, наступает гипоксия, являющаяся непосредственной причиной инфаркта и летального исхода. Этот смертельно опасный патологический процесс в простонародье называют предынфарктным состоянием или сердечным приступом. ОКС — обобщающее понятие, включающее ряд процессов, равных по происхождению и похожих по течению, но отличающихся прогнозом и вероятностью излечения.
Заболевания сердечно-сосудистой системы, в основе которых лежит синдром коронарной недостаточности, обозначают термином ОКС. Так врачи-клиницисты называют болезни сердца, при которых ухудшается его кровоснабжение: инфаркт миокарда и нестабильную стенокардию. Эти недуги имеют схожие начальные проявления, патофизиологические механизмы и некоторые принципы лечения. Именно поэтому понятие «острый коронарный синдром» было введено в медицинскую практику. Его используют при постановки предварительного диагноза, когда до конца не выяснены все характеристики имеющегося у больного патологического процесса.
Острый коронарный синдром имеет код по МКБ-10 — 124.9 и наименование «Острая ишемическая болезнь сердца неуточненная». Причинами патологии чаще всего являются: тромбозы и тромбоэмболии, обусловленные надрывом атеросклеротической бляшки или эрозией эндотелия коронарной артерии. Существует особая форма синдрома, имеющая аллергическое происхождение. Она связана с избыточной продукцией медиаторов воспаления тучными клетками. Симптомами синдрома являются: одышка, нарушение сердечного ритма, давящая боль в груди, возникающая в покое или при незначительном физическом напряжении. Самым опасным признаком ОКС считается внезапная остановка сердца. Такой диагноз обычно ставится в реанимационном отделении.
Коронарная болезнь протекает с явно выраженными периодами обострения и ремиссии. ИБС обостряется под воздействием провоцирующих факторов. При этом развивается ее легкая форма – нестабильная стенокардия или тяжелая форма – инфаркт миокарда. В первом случае острая ишемия сердечной мышцы не приводит к некрозу. Из-за сужения или закупорки коронарных артерий происходят трофические изменения, которые развиваются постепенно, медленно, ступенчато. После воздействия триггерного фактора возникает приступ ОКС. При инфаркте миокарда наступает необратимая клеточная смерть. Эта патология намного опасней — она сопровождается сильными болями в груди, нарушением дыхания и сознания, лавинообразной гибелью кардиомиоцитов. Деструкция значительных участков проявляется максимально выраженной симптоматикой. При стенокардии отсутствуют ЭКГ-признаки некроза миокарда и специфические биохимические маркеры в крови. Возможен переход одной клинической формы ИБС в другую.
Характерная клиника синдрома позволяет быстро поставить диагноз и помочь больному. Чтобы спасти ему жизнь, следует знать алгоритм оказания неотложной медицинской помощи и суметь выполнить все необходимые мероприятия до приезда квалифицированных специалистов. Экстренное лечение ОКС поможет избежать развития серьезных осложнений и смертельного исхода. Оно оказывается эффективным только при условии ранней диагностики. Общетерапевтические мероприятия, назначаемые больным, зависят от клинических проявлений, выраженности патологических изменений и общего самочувствия пациента.
В настоящее время острый коронарный синдром является актуальной медицинской проблемой. Это связано с высокой частотой его возникновения и необходимостью проведения профилактических мероприятий. Разработка и внедрение новой медицинской стратегии позволяет спасти жизнь больным с ОКС.
Анатомия системы кровоснабжения миокарда
Кровь, обогащённая кислородом, поступает к миокарду (сердечной мышце) по артериям, расположенным в виде венца на его поверхности, а венозная, с высоким содержанием углекислого газа и продуктов обмена, отводится по венам. Именно благодаря сходству с царственным атрибутом, коронарные сосуды сердца получили название «венечных» в русском варианте, а в принятом в медицине латинском – именно «коронарных» (от «corona» – венец). Великий Леонардо да Винчи сделал первые анатомические эскизы человеческих органов, он и придумал некоторые, столь поэтические, названия.
От лирики перейдём к утилитарным сравнениям, чтобы сложные вещи стали проще и понятнее. Итак, стенка любой артерии имеет своеобразный стандарт строения, похожий на знакомый всем водопроводный шланг с оплёткой. Снаружи – плотный слой соединительной ткани, далее – мышечная часть, она способна сокращаться и расслабляться, создавая пульсовую волну и помогая кровотоку. Затем – внутренняя оболочка, тончайшая и идеально гладкая intima, или эндотелий, улучшает прохождение потока крови за счёт снижения трения. Именно с ней связаны проблемы большинства «сердечных» больных. Коронарная болезнь сердца, в анатомическом смысле, начинается с повреждения внутренней оболочки венечных артерий.
При нарушениях обмена липидов, на границе мышечного слоя и intima может накапливаться холестерин и образовывать конгломераты – мягкие холестериновые бляшки. Эндотелий над ними приподнимается и истончается, в итоге тонкий слой клеток прорывается и образуется возвышение внутри артерии.
Ток крови даёт локальные завихрения и замедляется, создавая условия для новых отложений и выпадения нерастворимых солей кальция – их кальцификации. Такие «подросшие» бляшки, с неровными и твёрдыми кальцификатами, уже очень опасны: они могут изъязвляться, повреждая мышечный слой артерий; на них откладываются тромботические массы, уменьшая просвет до полного его перекрывания. В итоге – ишемия, стенокардия, инфаркт, именно в такой последовательности развиваются события.
Вероятные осложнения
Среди возможных последствий:
- Остановка сердца.
- Инфаркт, первичный или повторный. Каждый новый несет большую опасность для жизни.
- Инсульт. Нарушение кровообращения в структурах головного мозга с некрозом тканей.
- Кардиогенный шок. Падения артериального давления до критически низких отметок. Летальность близится к 100%.
Внезапная смерть или как минимум инвалидизация без лечения обеспечены в перспективе нескольких лет или меньше.
Причины развития ОКС
Механизмы развития (патогенез) одинаковы для всех ишемических, то есть сопряжённых с нехваткой кислорода, заболеваний сердца, в том числе и для острого коронарного синдрома. Причин, нарушающих нормальное движение крови по артериям, всего две: изменение тонуса артерий и уменьшение их просвета.
1. Спазм сосудистой стенки может наступить от повышенного выброса адреналина, например в стрессовой ситуации. Выражение «сердце сжалось в груди» точно описывает состояние человека с кратковременным приступом ишемии. Непродолжительная нехватка кислорода легко компенсируется: повышается частота сердечных сокращений (ЧСС), кровоток возрастает, приток кислорода увеличивается, самочувствие и настроение становятся даже лучше.
Люди, увлечённые экстремальными видами спорта и отдыха, постоянно получают короткие адреналиновые «атаки» на сердце и связанные с ними приятные ощущения – радостное возбуждение, приток энергии. Физиологический бонус любых, даже небольших нагрузок – уменьшение чувствительности коронарных сосудов к спазму, а значит, и профилактика ишемии.
Если стрессовая ситуация затянулась (время варьируется в зависимости от «тренированности» сердца), то наступает фаза декомпенсации. Мышечные клетки расходуют аварийный запас энергии, сердце начинает биться медленнее и слабее, углекислый газ накапливается и снижает тонус артерий, кровоток в коронарных артериях замедляется. Соответственно нарушается обмен в сердечной мышце, часть её может омертветь (некроз). Очаги некроза мышечной стенки сердца называют инфарктом миокарда.
2. Уменьшение просвета коронарных артерий связано либо с нарушениями нормального состояния их внутренней оболочки, либо с перекрытием кровотока тромбом (кровяным сгустком, атеросклеротической бляшкой). Частота проблемы зависит от факторов риска, при длительном воздействии приводящих к обменным нарушениям и образованию тромбов.
Основные внешние факторы:
- Курение – общая интоксикация, нарушение клеток внутреннего слоя артерий, повышенный риск образования тромбов;
- Несбалансированное питание – повышение содержание липидов в крови; неадекватное потребностям организма поступление белков; изменение баланса витаминов и микроэлементов; нарушение равновесия обмена;
- Малая физическая активность – «нетренированное» сердце, снижение силы сокращений сердца, венозный застой, ухудшение поступления кислорода к тканям, накопление в них углекислоты;
- Стрессы – постоянно повышенный адреналиновый фон, длительный артериальный спазм.
Согласитесь, название «внешние» неслучайно, их уровень может понизить или повысить сам человек, всего лишь изменив образ жизни, привычки и эмоциональное отношение к происходящему.
По прошествии времени количественный эффект рисков накапливается, происходит трансформация в качественные изменения – болезни, которые уже относятся к внутренним факторам риска острой коронарной недостаточности:
- Наследственность – особенности строения сосудов, обменные процессы тоже передаются от родителей, но в качестве относительных факторов риска. То есть их можно как усугубить, так и существенно уменьшить, избегая внешних факторов.
- Стойкое повышение липидов в крови и атеросклероз – отложения в артериях в виде атеросклеротических бляшек с сужением просвета, ишемия миокарда.
- Ожирение – увеличение общей протяжённости сосудов, повышенная нагрузка на сердце, утолщение мышечной стенки (гипертрофия миокарда).
- Артериальная гипертония – стабильно высокие цифры артериального давления, изменения стенок артерий (склерозирование) с уменьшением их эластичности, застойные проявления – отёки
- Сахарный диабет – увеличивается вязкость крови и риск образования тромбов, изменения в артериолах (мельчайших артериальных сосудах) приводят к ишемии органов, в том числе и миокарда.
Сочетание нескольких факторов повышает вероятность образования тромбов, полностью перекрывающих собственные артерии сердца. Следствием развития событий по такому сценарию станет внезапная коронарная смерть, второй по частоте (после инфаркта миокарда) исход острого коронарного синдрома.
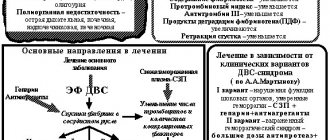
Антитромботическая терапия
Антитромботическая терапия является краеугольным камнем лечения пациентов с ОКС. Она включает два компонента: антитромбоцитарную и антикоагулянтную терапию.
Антитромбоцитарная терапия
Аспирин. Он блокирует синтез тромбоксана А2 путем необратимого ингибирования циклооксигеназы-1, тем самым уменьшая агрегацию тромбоцитов. Первоначальная суточная доза должна становить от 162 до 325 мг, а затем уменьшается — от 75 до 162 мг. Используется для долгосрочной вторичной профилактики.
Клопидогрель является рекомендуемой альтернативой для пациентов, которые не переносят аспирин. Он уменьшает активацию и агрегацию тромбоцитов и снижает вязкость крови. Нагрузочная доза составляет 600 мг, поддерживающая – 75мг на день. Терапия клопидогрелем и аспирином рекомендуется практически всем пациентам с ОКС.
Антикоагулянтная терапия
Антикоагулянтная терапия должна начинаться как можно скорее после постановления диагноза. На сегодняшний день для её проведения используют такие препараты: нефракционированный гепарин, эноксапарин, фондопаринукс.
Нефракционированный гепарин(НФГ). Результаты нескольких рандомизированных исследований свидетельствуют о том, что прием НФГ ассоциируется с более низкими показателями смертности нежели терапия исключительно аспирином. Но при его назначении необходимо наблюдение за активированным частичным тромбопластиновым временем (ЧТВ) для предотвращения кровоизлияний.
Фондопаринукс — синтетический пентасахарид, который является непрямым ингибитором фактора Ха и требует антитромбина для достижения терапевтического эффекта. Этот препарат предпочтительнее других антикоагулянтов для пациентов, которым проводится консервативная терапия и у пациентов с повышенным риском кровотечения.
Гиполипидемическая терапия
В отсутствие противопоказаний, липидопонижающая терапия со статинами должна быть начата для всех пациентов с ОКС, независимо от базового уровня холестерина и ЛПНП.
Тромболизисная терапия
Проводится на догоспитальном этапе. Если это невозможно — не позднее 30 минут после госпитализации. Используют препараты следующих видов:
Стрептокиназа – 1,5 млн., ОД в/в на протяжении 30-60мин;- Альтеплаза — 15мг в/в болюсно, 0,75 мг/кг массы тела на протяжении 30мин, дальше по 0,5 мг/кг на протяжении 60мин.; общая доза не должна превышать 100мг;
- Тенектоплаза – болюсное в/в введение препарата зависит от массы больного: 30 мг при массе меньше 60 кг; 35 мг на 60-69кг; 40мг на 70-79кг; 45мг на 80-89кг; 50мг на массу больше 90кг.
Операции для лечения ОКС
Хирургическое лечение острого коронарного синдрома направлено на восстановление кровообращения в венечных артериях. Позволяют этого достичь аортокоронарное шунтирование и стентирование. Суть первого метода лежит в создании обходного пути для артериальной крови, избегая пораженного участка. Таким образом, те участки сердца, которые страдали от гипоксии, начинают снова нормально функционировать. Суть стентирования заключается в постановке в артерию стента, который расширит ссуженный участок и будет препятствовать дальнейшему росту бляшки.
Клинические формы ОКС и степень риска для пациента
Основных форм ОКС две:
- Нестабильная стенокардия – загрудинная боль, характерная для сердечного приступа, которая появилась впервые или уже повторно, сразу после физического или эмоционального напряжения, либо в спокойном положении.
- Инфаркт миокарда – омертвение (некроз) мышечной стенки сердца. В зависимости от площади поражения различают мелкоочаговый (микроинфаркт) и обширный, по локализации – соответственно принятым названиям стенок сердца – передней, боковой, задне–диафрагмальной и межжелудочковой перегородки. Основные осложнения, опасные для жизни, это фатальные расстройства ритма и разрыв стенки сердца.
Классификация важна как для оценки степени тяжести состояния, так и анализа уровня риска внезапной коронарной смерти (наступившей не более чем через 6 часов от начала приступа).
Высокий риск
наличие хотя бы одного из признаков:
- Приступ стенокардии более 20 минут и по настоящее время;
- Отёк лёгких (затруднённый вдох, клокочущее дыхание, розоватая пенистая мокрота, вынужденное положение сидя);
- На ЭКГ: снижение или подъём сегмента ST более 1 мм над изолинией;
- Стенокардия с понижением давления в артериях;
- Лабораторно: вираж уровня маркеров некроза миокарда.
Средний риск
Расхождение с пунктами высокого риска, либо наличие одного из упомянутых признаков:
- Приступ стенокардии меньше 20 минут, прекратившийся при приёме нитроглицерина;
- Стенокардия покоя менее 20 мин, прекратившаяся после приёма нитроглицерина;
- Ночные приступы загрудинной боли;
- Тяжёлая стенокардия, впервые появилась в течение последних 14 дней;
- Возраст больше 65 лет;
- На ЭКГ: динамические изменения зубца Т до нормы, зубцы Q более 3 мм, снижение сегмента ST в покое (в нескольких отведениях).
Низкий риск
при расхождении с критериями высокого и среднего риска:
- Более частые и тяжёлые, чем обычно, приступы;
- Ниже уровень физического напряжения, вызывающей приступ;
- Впервые появилась стенокардия, от 14 дней до 2-х месяцев;
- На ЭКГ: нормальная кривая в соответствии с возрастом, либо отсутствие новых изменений по сравнению с ранее полученными данными.
Нитроглицерин и нитраты
Внутривенное введение нитратов в первые сутки инфаркта миокарда рекомендуется при наличии таких показаний:
- острой левожелудочковой недостаточности;
- ранней постинфарктной стенокардии;
- артериальной гипертензии;
- при обширном переднем инфаркте миокарда.
Начать как можно раньше, если нет артериальной гипотонии (АД более 90 мм рт. ст.). Начальная скорость введения нитроглицерина 5-20 мкг в минуту. Скорость инфузии следует подбирать индивидуально, увеличивая скорость введения на 5-10 мкг каждые пять минут (САД должно опуститься ниже на 10-15 мм рт. ст., но не более 10 % у нормотоников, и не более 25-30% у гипертоников).
При наличии мониторинга артериального давления более правильно использовать значение среднего артериального давления. При правильно подобранной скорости инфузии оно должно снизиться на 10-15% от исходного уровня. Следует вводить на протяжении 18-24 часов. При признаках сердечной недостаточности – до стабилизации состояния.
Больным с нестабильной стенокардией врачи назначают внутривенное введение нитроглицерина, до тех пор, пока не прекратятся ангинозные приступы в состоянии покоя. После стабилизации состояния переходят на пероральный прием нитратов – изосорбид-5-мононитрат 40 мг два раза в сутки (предпочтительней) или изосорбида динитрат (нитросорбид) 10-20 мг 4 раза в сутки.
Как проявляется острый коронарный синдром
Основные симптомы острой коронарной недостаточности немногочисленны и характерны для каждой формы ОКС.
- Первый и важнейший признак – сильная, постоянная боль за грудиной, сжимающего, жгучего или сдавливающего характера. Длительность приступа может варьировать от получаса до нескольких часов, но известны случаи, когда пациенты терпели боли, продолжавшиеся более суток. Многие жалуются на иррадиацию (проведение болевых импульсов по локальным нервным окончаниям) в левую верхнюю часть тела – лопатку, руку и кисть (область мизинца), шею и нижнюю челюсть. При инфаркте миокарда с локализацией в задне-диафрагмальной стенке сердца, болезненные ощущения могут сосредотачиваться только в области рёберного угла, в месте соединения рёбер с грудиной.
- Боль начинается либо сразу после физической нагрузки, либо на фоне полного покоя – ночью или ранним утром, когда человек ещё лежит в постели.
- Реакция нервной системы на запредельный стресс: состояние возбуждённое и крайне беспокойное. Характерно ощущение панического страха смерти, которое только усиливается по сравнению с началом приступа. Самоконтроль минимален, сознание спутано.
- Кожа бледная, на лбу выступает холодный пот. Пациент ощущает постоянную нехватку воздуха, старается принять более удобное положение для вдоха (ортопноэ), просит подушку повыше или пытается сесть.
Реабилитация и дальнейшее наблюдение пациента
Реабилитация сердца включает в себя:
- диетическое консультирование;
- назначение комплекса упражнений;
- психосоциальную поддержку;
- отказ от курения;
Целью является быстрое и полное восстановление организма и снижение вероятности повторения ОКС. Программа реабилитации фокусируется на улучшении физического состояния, уверенности в себе и социальной интеграции. Она проводится с помощью врача, специализированных физиотерапевтов, медсестер и подразделяется на госпитальный и поликлинический этапы. Кроме того, необходимы постоянные консультации у лечащего доктора.
Каким лечением можно помочь до приезда врача?
- Неотложная помощь: в первую очередь дайте таблетку нитроглицерина под язык: эта область богата сосудами, через слизистую оболочку активные компоненты быстро всасываются и попадают в кровь. Воздействуя на мышечную стенку артерий, препарат снимает спазм коронарных сосудов сердца и на время улучшает кровоток. Если есть необходимость, то допускается принимать по 1 таблетке каждые 5 – 10 минут. Помните, что побочным результатом интенсивного приёма нитроглицерина может стать синдром мозгового обкрадывания: головокружение, сужение поля зрения и потемнение в глазах, тошнота. Все эти явления проходят в течение пары минут, но пациенту в это время лучше лежать.
- Аспирин, разжевать таблетку, дозировка 160 – 325 мг. Малые концентрации ацетилсалициловой кислоты снижают свёртываемость крови, таким образом можно на первое время подстраховаться от увеличения в размерах уже образовавшихся в коронарных артериях кровяных сгустков.
- Кислород – откройте окно, устройте сквозняк, чтобы помочь притоку свежего воздуха. Если есть возможность, то используйте медицинский баллон, обычно они всегда наготове у хронических больных. Подавайте газ через увлажнитель, либо вложите в маску марлю, смоченную водой и отжатую: чистый кислород сильно высушивает слизистые оболочки.
Дальнейшую тактику лечения определяет врач, она зависит от окончательного диагноза, поставленного на основании данных электрокардиограммы и биохимических исследований крови. Пациентов с острой коронарной недостаточностью обязательно госпитализируют.
Классификация
Типизация проводится по группе оснований.
Исходя из формы, говорят о двух разновидностях:
- Нестабильная стенокардия. Постепенное, хроническое нарушение питания в результате сужения коронарных артерий (намного чаще) или их закупорки.
Восстановление требует длительной помощи. Сам по себе патологический процесс делится на 4 функциональных класса, они соответствуют тяжести заболевания.
Первый лечится полностью, начиная со второго, кардинальным образом купировать состояние уже не выйдет. Терапия пожизненная.
Нестабильная стенокардия как форма острого коронарного синдрома протекает приступами, обычно эпизоду предшествует какой-либо триггерный фактор. От физического перенапряжения до переохлаждения и прочих.
- Инфаркт. По степени выраженности намного более опасен и характерен. Сопровождается сильными болями в грудной клетке, нарушением дыхания, сознания.
Если стенокардия дает медленное, ступенчатое развитие, кардиомиоциты погибают небольшими группами, в этом случае процесс лавинообразный.
Возможна деструкция значительных участков. Чем обширнее область поражения, тем интенсивнее симптоматика.
Спустя определенное время от начала этой формы острого коронарного синдрома явления стихают.
Внимание:
Мнимое благополучие должно восприниматься как тревожный признак, поскольку деструкция продолжается стремительными темпами.
Частично на степени выраженности сказывается клинический вариант описанного состояния:
- Первичная форма. Развивается у пациентов, которые раньше не переживали приступов стенокардии и не имели инфаркта в анамнезе.
- Прогрессирующая разновидность. Суть ее кроется в усугублении основного процесса. Обычно причиной тому становится осложнение главного заболевания, например, атеросклероза или неправильный образ жизни. Также отсутствие лечения или недостаточная его эффективность.
- Послеоперационная форма. Сопровождается выраженными симптомами, но обычно протекает на протяжении короткого промежутка времени. Если же вмешательство проведено неправильно, возможно становление стойкой разновидности.
- Постинфарктный тип. Сопровождает реабилитационный период неотложного состояния. Требует обязательной коррекции, поскольку повышает риск рецидива.
- Спонтанная стенокардия. Наиболее опасна с клинической токи зрения. Провоцирует частые эпизоды нарушения питания в краткосрочной перспективе. За неделю может возникнуть до 5-8 приступов.
Диагностические исследования при ОКС
Электрокардиограмма и её значения при различных формах ОКС
- Сегмент ST: без подъёма, либо лабильная или стойкая его депрессия более 2 мм, изменения зубца Т. На фоне болей в области сердца, такой вариант на ЭКГ характерен для острой ишемии миокарда. Если в крови не обнаруживаются маркеры некроза миокарда, то обоснован диагноз нестабильной стенокардии. Наличие или определение динамичного повышения уровня маркеров говорит о мелкоочаговом инфаркте миокарда.
- Сегмент ST: стойкий подъём выше изолинии более 2 мм, плюс впервые возникшие нарушения проводимости (блокада левой ножки пучка Гиса), боли и повышение маркеров, обусловлены острой коронарной недостаточностью, диагноз – инфаркт миокарда.
Коронарная ангиография (коронография)
Введение в артерии рентген-контрастного вещества, которое позволяет визуализировать коронарный рисунок, оценить степень окклюзии (перекрытия) сосудов. Методу принадлежит ведущее место в диагностике ишемических поражений сердца. Риск осложнений процедуры – не более 1%, абсолютных противопоказаний нет, относительные – острая почечная недостаточность, шоковые состояния.
Недостатки: облучение до 6,5 мЗв
Выполнение коронографии возможно только после внесения соответствующей записи в историю болезни (отдельный протокол) о показаниях, и после согласия пациента либо его ближайших родственников.
Компьютерная томография (КТ)
позволяет выявлять стенозы венечных артерий, атеросклеротические бляшки различной величины и плотности. Недостаток: пациента просят задержать дыхание на несколько секунд, чтобы получить качественные изображения.
Электронно-лучевая КТ: высокая временная разрешающая способность, необходимая задержка дыхания всего 1-2 секунды, сканирование послойно по 1,5 – 3 мм, всё сердце исследуется за 1-2 дыхательных паузы.
Многослойная КТ: вокруг пациента быстро вращается рентгеновская трубка, необходима всего одна задержка дыхания для получения полного изображения сердца.
Недостатки метода КТ: облучение (от 1 мЗиверта до 3,5 мЗв), внутривенное введение йодсодержащего контрастного вещества – противопоказания при аллергических реакциях на йод.
МРТ сердца (магнитно-резонансная томография)
МРТ позволяет делать послойные снимки с широким обзором, в любой плоскости. Возможны измерения артериального кровотока и наполнения предсердий и желудочков, оценивается кровоснабжение миокарда и характеристики сокращений сердца. Пациент вообще не подвергается действию ионизирующего излучения (радиации).
Постановка диагноза
Больных с подозрением на ОКС осматривают, анализируют их жалобы, проводят аускультацию и перкуссию сердца, измеряют артериальное давление и пульс.
Электрокардиографическое исследование – главный диагностический метод ОКС. ЭКГ необходимо сделать как можно раньше после появления кардиалгии. Данная методика представляет собой запись электрической активности сердца с помощью электродов, прикрепленных к коже. Сначала электрические импульсы в виде зубцов отображаются на мониторе, а затем распечатываются на бумаге. При поражении миокарда нарушается его проводящая функция. ЭКГ показывает, в какой форме протекает ОКС — стенокардии или инфаркта.
Как только состояние больного станет удовлетворительным, можно переходить к полной программе диагностики, включающей:
- Суточное мониторирование по Холтеру – измерение артериального давления и пульса на протяжении 24 часов.
- Общий анализ крови, кровь на гормоны — общее обследование организма.
- Клиническое исследование мочи — определение функционального состояния почек.
- БАК — выявление уровня холестерина, глюкозы, а также ферментов, которые при развитии инфаркта миокарда выходят из поврежденных кардиомиоцитов в кровь.
- Коагулограмма – оценка функционального состояния свертывающей системы крови.
- Эхокардиография — ультразвуковое исследование сердца, позволяющее обнаружить очаги поражения. Ультразвуковые волны направляются от датчика прибора к сердцу, а затем возвращаются обратно. Полученные сигналы обрабатываются компьютером, и на экране монитора формируется видеоизображение.
- Рентгенографическое исследование органов грудной полости — определение размеров и формы сердца и крупных кровеносных сосудов.
- Коронароангиография — инвазивное исследование, выявляющее место и степень сужения или окклюзии коронарных артерий. В сосуды сердца вводят длинный катетер через крупные артерии рук или ног. Сосудистое русло заполняют жидким контрастным веществом и делают серию рентгеновских снимков, на которых четко видны зоны сужений. Во время процедуры через катетер врач может устранить сужение с помощью крошечных баллончиков. Их вводят в пораженных сосуд и раздувают. При этом расширяется сужение и устраняется окклюзия. Для предотвращения повторного спазма в артерию устанавливают стент – сетчатый трубчатый каркас.
- Сцинтиграфия – выявление нарушений коронарного кровотока. Радиоактивные вещества вводят в кровь, а специальные камеры отслеживают их захват миокардом. Так, где кровоток затруднен, проходит меньше радиоактивного вещества. На полученном изображение такие зоны имеют вид темных пятен.
- Компьютерная томография с контрастом проводится в диагностических сложных случаях, когда другие методы не могут определить причину ангинозной боли. Перед исследованием пациенту внутривенно вводят контрастное вещество, а затем КТ-сканер делает серию снимков, из которых компьютер формирует объемное изображение сердца. КТ позволяет врачам оценить состояние артерий и обнаружить в них сужения или закупорки.
- Велоэргометрия – нагрузочная проба, которая выполняется после снятия острых признаков сердечной патологии. Данная методика позволяет определить реакцию сердца и сосудов на физическое напряжение.
- Пульсоксиметрия — определение уровня кислорода в крови.
ОКС на ЭКГ
Все диагностические мероприятия проводятся под постоянным контролем врача-кардиолога. Если состояние больного тяжелое, его не обследуют комплексно, а ограничиваются лишь данными визуального осмотра, показателями пульса и давления, результатами ЭКГ. После стабилизации самочувствия пациента переходят к диагностическим мероприятиям.
Лечение в стационаре
- Тромболитическая терапия – используются препараты, как растворяющие кровяные сгустки, так и противодействующие образованию новых тромбов.
Эндоваскулярные (внутрисосудистые) и хирургические методы для восстановления тока крови в коронарных артериях:
- Ангиопластика и стентирование. Через артерию бедра катетер вводится в коронарную артерию, на его конце раздувается баллончик, расширяя просвет артерии. Затем устанавливается протез, напоминающий металлическую пружинку – стент, которым укрепляется стенка коронарного сосуда.
- Коронарное шунтирование. Используя аппарат искусственного кровообращения (с остановкой сердца), либо в условиях работающего сердца, формируют обходные пути (шунты) вокруг поражённого участка венечных артерий. По ним и воссоздаётся нормальный кровоток в сердечной мышце.
- Прямая коронарная атерэктомия. Для этого применяется цилиндрическое устройство с боковым «окошком», расположенное на концевой части катетера. Оно подаётся под бляшку, ротационным ножом срезает её и удаляет.
- Ротационная аблация. Инструмент – специальный микро-бур (ротаблатор), предназначен для удаления кальцинированных бляшек. Скорость вращения 180 000 оборотов в минуту, оборудован эллипсовидным наконечником. Введённый в артерию, он размалывает бляшку на микроскопические фрагменты, освобождая путь кровотоку. В дальнейшем желательно провести стентирование. Метод не показан при тромбозах.
Триггерные факторы
Факторами, провоцирующими непосредственно приступ острого коронарного синдрома выступают:
- Интенсивный стресс, эмоциональное потрясение. Вызывает сиюминутное сужение артерий, проявляется разными путями.
- Физическая перегрузка. Например, пробежка, подъем на этаж без лифта, перенос тяжестей без специального оборудования и прочие варианты. По характеру провоцирующего предела можно говорить о тяжести процесса.
- Потребление табака, кофе, спиртного, наркотического вещества.
- Переохлаждение.
Факторы выявляются просто. Многие имеют субъективный характер, потому могут устраняться самим пациентом. Это важный момент, поскольку мероприятия входят в структуру профилактики.
Хроническая коронарная недостаточность
Понятие «коронарная недостаточность» означает состояние уменьшенного тока крови через коронарные сосуды. В отличие от острой формы, хроническая коронарная недостаточность развивается постепенно, как последствие атеросклероза, гипертонической болезни либо заболеваний, ведущих к «сгущению» крови (сахарный диабет). Все хронические формы недостаточности коронарного кровообращения объединяют под названием «ишемическая болезнь сердца» или «коронарная болезнь сердца».
Самая распространенная причина коронарной недостаточности – атеросклероз, а острота патологии зачастую зависит от степени запущенности сосудов
Основные симптомы хронической коронарной недостаточности похожи при различных формах и функциональных стадиях заболевания:
- Одышка, сухой кашель – признаки застоя в малом круге кровообращения, отёка межклеточных пространств лёгочной ткани (интерстициальный отёк) и пневмосклероза (замещение активной ткани на соединительную);
- Повышенная частота сердечных сокращений;
- Сжимающие, тупые боли по типу стенокардии, возникающие после нагрузки (ходьба на длинные дистанции или вверх по лестнице; после обильной трапезы либо нервного напряжения);
- Нарушения со стороны системы пищеварения: тошнота, метеоризм (вздутие живота);
- Повышенная частота мочеиспускания.
Диагностика
Ориентировочный диагноз ставится уже после выслушивания жалоб и осмотра пациента. Для окончательной диагностики нужны лабораторные и инструментальные исследования.
Стандартные методы:
- Общий анализ крови: развёрнутая формула, СОЭ;
- Биохимический: липопротеиды, трансферазы, маркеры воспаления;
- Свёртываемость крови: степень склонности к образованию тромбов;
- Коронарная ангиография: уровень перекрытия просвета коронарных артерий;
- Электрокардиография: определяется степень ишемии миокарда, его проводящая и сократительная способность;
- Рентген грудной клетки, УЗИ: оценка наличия других заболеваний, изучение причины ишемии сердца.
Лечение хронической коронарной недостаточности (принципы)
- Стабилизировать течение основного заболевания, ставшего причиной ишемии миокарда (атеросклероз, гипертоническая болезнь, сахарный диабет);
- Уменьшить воздействие внешних факторов риска (курение, гиподинамия, ожирение, стрессы, воспалительные процессы);
- Профилактика приступов стенокардии (сосудорасширяющие, успокаивающие, снижающие вязкость крови средства);
- При необходимости – использование хирургических методов (ангиопластика, шунтирование).
Цель комплексного лечения – обеспечить сердечную мышцу нормальным притоком кислорода. Хирургические методы показаны только в тех случаях, когда они признаются самыми эффективными для данного пациента.
Хроническая форма коронарной недостаточности никогда не излечивается полностью, поэтому людям с таким диагнозом врачи дают следующие рекомендации:
- Поддерживать оптимальный для своего возраста уровень обмена веществ: нормализация массы тела, рациональное питание с ограничением жиров, приём витаминно-минеральных комплексов и Омега-3 (полиненасыщенных жирных кислот).
- Адекватная ежедневная физическая активность: зарядка, плавание, занятия на велотренажёре, прогулки (не менее часа в день) на свежем воздухе.
- Закаливание: укрепление иммунитета и профилактика простуды.
- Периодические визиты к лечащему врачу, анализы и ЭКГ – дважды в год.
Нестандартные советы
- Доказано: домашние животные продлевают человеку жизнь. Просто погладив кошку, можно нормализовать артериальное давление, а прогулка с собакой приведёт в порядок нервную систему. Так что подумайте о том, чтобы завести четвероногого компаньона.
- Сон: всегда с притоком свежего воздуха, обязательно в тёмном помещении – именно тогда в организме вырабатывается гормон мелатонин. Он замедляет старение, оптимизирует работу всех органов и сердца в том числе.
- Занятия йогой, туристические походы с невысокой нагрузкой, путешествия с комфортом – всё это вполне доступно для пациентов с диагнозом хронической коронарной недостаточности.
Лечение на вторые и последующие сутки
Следует продолжать лечение названными выше препаратами. При имеющемся внутрисердечном тромбозе больному назначается варфарин. Задачами лечения являются купирование болевого синдрома, профилактика повторных приступов стенокардии, профилактика развития острого ИМ и связанных с ним осложнений.
В части случаев (например, если бета-адреноблокаторы противопоказаны), могут быть использованы антагонисты кальция – верапамил, дилтиазем, но не нифедипин. Указанные антагонисты кальция могут сочетаться с нитратами. Не контролируемая с помощью антиангинальных препаратов стенокардия является показанием для проведения коронароангиографии, с последующим осуществлением баллонной ангиопластики или АКШ.
Перед выпиской человека из стационара для выявления скрытой ишемии проводят суточное холтеровское мониторирование ЭКГ и (или) пробу с небольшой физической нагрузкой (учащение пульса не выше 120 уд/мин). Наличие у пациента стенокардии или безболевой ишемии миокарда служит показанием для длительного лечения антиангинальными препаратами (антагонисты кальция, бета-адреноблокаторы, при необходимости – в сочетании с нитратами), или осуществления хирургического лечения.
Нужно ли говорить сегодня об актуальности такой проблемы, как острый коронарный синдром (ОКС)? Наверное, нет. Как и любая сверхважная тема, эта кардиологическая патология постоянно присутствует на страницах медицинской прессы. Проблема ОКС давно перешла
Нужно ли говорить сегодня об актуальности такой проблемы, как острый коронарный синдром (ОКС)? Наверное, нет. Как и любая сверхважная тема, эта кардиологическая патология постоянно присутствует на страницах медицинской прессы.
Проблема ОКС давно перешла границы участковых поликлиник, блоков реанимации, специализированных отделений лечебных учреждений, став проблемой медико-социальной, поскольку связана с высоким риском развития у пациентов инфаркта миокарда (ИМ), возможностью резкого ухудшения состояния, непредсказуемыми последствиями, первое место среди которых занимает внезапная смерть.
Итак, наша тема — острый коронарный синдром, наш собеседник — заведующий отделом реанимации и интенсивной терапии Института кардиологии им. Н. Д. Стражеско АМН Украины, доктор медицинских наук, профессор Александр Николаевич Пархоменко.
Александр Николаевич, давно сделан вывод о том, что ОКС является проблемой не только медицинской, но и социальной, общественной. Что на современном этапе вкладывается в понятие «острый коронарный синдром»?
— Под ОКС мы сегодня подразумеваем цепь клинических проявлений, объединенных одним патогенезом, в основе которого лежит атеросклероз. Есть атеросклероз, значит, в сосудах имеются атеросклеротические бляшки; если присутствуют бляшки, значит, существует возможность развития их нестабильности и т.д. Изъязвление или эрозия атеросклеротической бляшки приводят к серьезным клиническим последствиям, в частности, к формированию нестабильной стенокардии, мелкоочагового ИМ (или без зубца Q), крупноочагового или трансмурального (с зубцом Q).
По статистике в Украине ежегодно регистрируется около 50 тысяч случаев ИМ, сведений же о развитии дестабилизации, обусловленной нестабильной стенокардией, практически нет. Почему? Потому что диагностировать истинную нестабильность коронарного кровотока и развитие небольшого повреждения миокарда нашим врачам пока сложно. В результате, мы сталкиваемся со следующей ситуацией. Больные, перенесшие крупноочаговый ИМ, у которых развилась сердечная недостаточность (СН), получают адекватное (в зависимости от возможностей клиники и больного) лечение. Оно мотивированно, поскольку, пережив инфаркт, пациенты боятся его повторного развития. Больных с диагнозом нестабильной стенокардии, у которых наблюдается более-менее благоприятное течение заболевания, где имеет место достаточно низкая госпитальная летальность, врачи, понаблюдав в стационаре, с легким сердцем выписывают домой, а участковые врачи при отсутствии симптоматики заболевания также легко отменяют назначенные ранее лекарства. При сравнении статистических данных в отношении пятилетней выживаемости получен парадоксальный результат: больные, перенесшие крупноочаговый ИМ, умирают зачастую реже, чем больные с небольшим ИМ.
Теперь давайте подойдем к проблеме с другой стороны и посмотрим, какое количество пациентов, которым внезапно стало плохо, попадают в стационары с диагнозом инфаркт миокарда? Оказывается, не так и много. Если бы мы имели возможность провести грамотную статистическую обработку данных по летальным исходам таких пациентов, сделать их сравнительный анализ, нам удалось бы показать, что большинство смертей происходит из-за несвоевременного оказания медицинской помощи или обращения пациента к врачу. Последний факт вполне объясним: человек, не имевший ранее проблем с сердцем, вряд ли вовремя обратится к кардиологу, в силу разных обстоятельств. Обращение пациента к врачу затягивается от нескольких часов до нескольких суток. Для сравнения — в Соединенных Штатах Америки неотложная помощь оказывается в среднем через 2,5 часа от начала ИМ, в Голландии — через час, в Украине — гораздо позже. Отсюда — поздняя госпитализация больных с ИМ и неблагоприятные исходы, что лишний раз говорит об актуальности проблемы, которую мы сегодня рассматриваем.
Кроме того, это свидетельствует еще и о необходимости своевременной диагностики. На какие из современных методов должен опираться врач при постановке диагноза инфаркта миокарда без зубца Q?
— Принципиально нужно понимать следующее: сам термин «острый коронарный синдром» не является окончательным диагнозом. Это тот феномен, который развивается вследствие определенной последовательности целого ряда процессов. Клинически начало процесса может протекать по-разному. Пациент ощущает боль (чаще всего за грудиной), болевой синдром резко прогрессирует, плохо поддается купированию нитроглицерином, а если и поддается, то лечение носит неустойчивый эффект. На электрокардиограмме наблюдаются изменения, однако у пациентов, ранее перенесших ИМ, дополнительных изменений на электрокардиограмме может и не быть. Вследствие этого при постановке диагноза ОКС врач часто опирается на собственную интуицию, исходит из объективных, чаще субъективных мотиваций. Кроме болевого синдрома и характера его развития, нельзя забывать о прогрессирующей стенокардии, которая общеизвестна как нестабильное состояние. Здесь особый упор необходимо делать на больных, которые имеют наибольший риск развития ближайших осложнений. Важно провести дифференциальную диагностику с другими сходными болями в грудной клетке, которые могут быть при тромбоэмболии легочной артерии, спонтанном пневмотораксе, расслаивающейся аневризме аорты, различных заболеваниях желудочно-кишечного тракта, в частности, при панкреатите, язве, ущемлении грыжи пищеводного кольца.
Конечно, немаловажное значение в распознавании ОКС играют дополнительные методы диагностических исследований, которые можно реализовать только в условиях специализированного стационара, результаты этих исследований используют для оценки риска развития осложнений у пациента. Приведу пример. Исследуя данные кардиограммы при постановке диагноза ИМ, врач всегда обращает внимание на наличие отрицательного зубца Т, свидетельствующее о повреждении миокарда. К возникновению депрессии сегмента ST, даже кратковременному, отношение не столь внимательное. При анализе данных выживаемости и риска развития ИМ у пациентов с депрессией сегмента ST и отрицательным зубцом T выяснено, что частота развития осложнений на 40-50% выше именно у больных с депрессией сегмента ST. Отрицательный зубец Т имеет наиболее низкую прогностическую значимость в плане развития осложнений у таких больных. Почему мы раньше считали, что по выявлению негативного Т можно судить о развитии некроза миокарда? Да потому, что у нас не было других маркеров оценки повреждения мышцы сердца.
Что мы имеем на сегодняшний день? Когда стоит вопрос о диагностике ОКС, следует применять специфические ферменты — это креатинфосфокиназа и ее МБ-фракция. Это — закон. Без биохимической диагностики повреждения миокарда выставлять окончательный диагноз мы не имеем права. Для этой цели используют также исследование миоглобина, однако оно не нашло широкого применения в Украине, поскольку по своей чувствительности и специфичности сопоставимо с креатинфосфокиназой.
В связи с тем, что при небольшом повреждении миокарда подъем креатинфосфокиназы врач иногда может пропустить, разработаны другие биохимические методы — определение тропонинов Т и I. Тропонины позволяют диагностировать повреждение мышцы сердца не только в ранние, но и в более поздние сроки, когда больной поступает в стационар спустя какое-то время после ухудшения состояния. Кроме того, тропонин выступает не просто маркером повреждения миокарда, но и маркером того, что прогноз у этого больного хуже, риск развития повторных сосудистых катастроф выше. К сожалению, на сегодняшний день определение тропонинов нельзя назвать доступным. Эти маркеры не являются стандартным исследованием, которое регулируется положением о проведении клинических лабораторных исследований, следовательно, больницы не могут закупать реактивы для их определения за счет государства. Пока не нашел широкого применения и такой метод очень раннего диагностирования, как определение белка, связывающего свободные жирные кислоты, который позволяет поставить диагноз в течение первых 40 минут от развития некроза.
Дополнительным методом объективизации диагноза является ультразвуковое исследование. Современная ультразвуковая аппаратура позволяет оценивать сократимость отдельных зон миокарда, что при отсутствии изменений на электрокардиограмме, при стертой клинической картине помогает врачу обнаружить зоны сниженной сократимости миокарда и предположить, что именно ишемия явилась причиной болей у пациента. Верифицировать этот факт достаточно сложно, поскольку нельзя исключать возможности снижения сократимости его еще до того, как состояние больного ухудшилось.
Среди методов лабораторных исследований, которые имеют большое прогностическое значение, особый интерес представляет исследование С-реактивного протеина в крови. Долгое время мы оценивали его качественно, а не количественно. Сегодня представилась возможность количественной оценки невысокого содержания протеина. Повышение концентрации протеина у пациентов с ОКС свидетельствует о риске дальнейшей дестабилизации их состояния, а у пациентов с хронической ИБС — о риске развития ОКС. Кроме того, недавно доказано прогностическое значение таких маркеров, как повышение фибриногена и нарушение функции почек. Так, обнаружение микроальбуминурии, снижение клиренса креатинина, четко коррелируют с исходами у больных при длительном наблюдении.
Резюмируя сказанное, хочу подчеркнуть, что с позиции диагностики и лечения подход к пациентам должен быть комплексным. Стабилизировать состояние больного не так сложно. Назначение гепаринов, например, приводит к стабилизации 70-90% больных, но эта стабилизация кратковременная. Если не продолжить лечение, улучшить прогноз заболевания не удастся. В первую очередь, мы должны получить ответ на два вопроса: на самом ли деле у пациента ОКС и есть ли у этого пациента повышенный риск развития дальнейших осложнений. Это принципиально важно, потому что если риск развития ИМ высокий, терапия должна быть агрессивнее. Следуя Европейским рекомендациям, таких пациентов должны сразу подвергнуть интервенционному вмешательству на фоне медикаментозной поддержки. У больных с более низким риском первоочередной является медикаментозная терапия, по эффективности которой определяют необходимость проведения коронароангиографии с целью изучения структуры коронарных артерий, степени их сужения, состояния бляшек и целесообразности осуществления ангиопластики или стентирования.
Александр Николаевич, при ведении больного, что принимают за основу, рекомендации или стандарты?
— Часто эти понятия путают. Рекомендации, как известно, создают на основании результатов проведенных крупных многоцентровых рандомизированных контролируемых исследований, они несут информацию рекомендательного характера для понимания того, как лучше лечить больного. Рекомендации не имеют юридической силы, фактически, используя их, специалист, зная проблему, может варьировать, отталкиваясь от главных направлений диагностики и лечения.
Стандарты не всегда совпадают с рекомендациями. Каждая больница, основываясь либо на национальных рекомендациях, либо используя стандарты лечения, утвержденные Министерством здравоохранения, может разработать свои стандарты, применительно к определенным категориям больных.
Что нужно для осуществления стандарта? Необходимо оборудование, которое позволит это сделать, маркеры, с помощью которых можно уточнить диагноз и прогноз у больного, лекарства для пациента. Например, в стационар поступил больной с подъемом сегмента SТ или с нестабильной стенокардией, врач обязан ему назначить аспирин, гепарин, бета-блокатор. Для выполнения стандарта должны быть созданы все условия, что в нашей стране довольно часто проблематично. Говорить о стандартах, максимально приближенных к рекомендациям, мы, наверное, сможем только при внедрении страховой медицины. Хотя промежуточный вариант между стандартом и рекомендациями, чтобы обеспечить возможность реализации рекомендаций, конечно, должен существовать. И он, без сомнения, должен отвечать современным требованиям рекомендаций Европейского и Украинского обществ кардиологов.
Что касается меня лично, то я предпочитаю следовать рекомендациям при ведении больного, которые имеют объективную и, если хотите, интеллектуальную базу. Врач обязан думать, искать компромиссы, поскольку не всегда рекомендации выполнимы. Не надо забывать, что они создаются на основании больших исследований, в которых участвуют десятки тысяч больных, индивидуальный подход при этом нивелируется, и трансформировать усредненный результат применительно к конкретному пациенту, порой, сложно.
Александр Николаевич, давайте остановимся на главных принципах ведения больного с ОКС.
— Первостепенной для пациентов с ОКС, конечно, должна быть антитромботическая терапия, а именно применение антитромбоцитарных препаратов как препаратов первой линии. Доказанным золотым стандартом остается ацетилсалициловая кислота — аспирин, средство, которое по соотношению стоимости и эффективности не имеет аналогов в медицине. В исследовании CURE показано, что комбинация аспирина с антитромбоцитарным препаратом другого механизма действия — клопидогрелем — способствует улучшению прогноза как в первые часы после ее применения, так и в более отдаленном периоде уменьшению риска развития ИМ, мозговых инсультов, рефрактерной стенокардии. Именно доказанность эффективности использования клопидогреля (Плавикса) у пациентов с ОКС без подъема сегмента ST позволила включить его в рекомендации в качестве базисной схемы лечения. Кроме этого, клопидогрель рекомендован для пациентов с ОКС без подъема сегмента ST, которым были проведены интервенционные вмешательства (стентирование, ангиопластика).
Сегодня для профилактики осложнений атеросклероза и уменьшения риска их развития активно разрабатывается такое направление, как создание лекарств на основе нескольких препаратов, в частности, соединение статина с аспирином.
Отдельно хочу сказать о сравнительно новой для нашей страны группе антитромбоцитарных средств — блокаторах гликопротеиновых рецепторов. Интересна их история. В свое время исследования, проводимые с использованием препаратов этой группы, не показали эффективности у пациентов, которым не осуществлялись интервенционные вмешательства (ангиопластика или стентирование), поэтому их назначение больным без проведения вмешательств было прекращено. Вместе с тем, последний анализ всеамериканской базы данных по лечению ОКС в реальной клинической практике показал абсолютную достоверность их эффективности в плане уменьшения риска смерти. С чем это может быть связано? Дело в том, что в крупных многоцентровых клинических исследованиях большинству больных изначально назначают ангиографию, а при выявлении высокого риска им под защитой блокаторов гликопротеиновых рецепторов сразу проводят интервенционные процедуры. У больных, кому стентирование не показано, риск развития осложнений низкий, поэтому такие сильнодействующие препараты не приводят к выраженному клиническому эффекту.
Но если взять людей, которые не участвуют в исследованиях, а реально лечатся, то во всех странах больных даже повышенного риска не сразу направляют на коронарографию, а сначала стабилизируют их состояние (даже при наличии повышенного риска). Назначение блокаторов гликопротеиновых рецепторов у таких пациентов в реальной клинической практике может дать хороший эффект. Я думаю, что в Украине, где доступность интервенционных вмешательств невысока, первостепенным является вопрос о необходимости стабилизации, эти препараты найдут свое место, они зарезервированы, хотя в клинической практике пока используются крайне редко. После того как больной с ОКС без подъема сегмента SТ стабилизирован, я выступаю абсолютным апологетом того, что при наличии маркеров высокого риска отдаленных осложнений его следует направить на коронарографию. Кстати, сейчас активно обсуждается вопрос, когда начинать интервенционные процедуры, если поставлен диагноз ОКС: в первые 4, 12 часов после дестабилизации состояния или через 3-5 суток после стабилизации пациента? Единого мнения пока нет. В этом направлении сейчас проводится большое исследование, в результате которого, я надеюсь, будет получен ответ на этот вопрос.
Что касается антикоагулянтной терапии, а это следующий этап после проведения антитромбоцитарной линии защиты, то из препаратов этой группы мы используем прямые антикоагулянты — гепарины, которые оказывают быстрое воздействие на тромбообразование. Среди антикоагулянтов широко применяемым исторически является стандартный гепарин, но его использование предполагает постоянный контроль за свертыванием крови, внутривенный путь введения, использование специфических лабораторных методов, которые, как и тропонины, не везде доступны. Использование же суррогатных методов не дает возможности получить адекватный результат. Кроме того, не следует забывать, что многие больные с ОКС без подъема сегмента ST находятся в терапевтических, кардиологических отделениях, где зачастую речь не только не идет об адекватном контроле, но и о применении этого препарата (его просто не назначают).
Существенное преимущество с практической позиции перед обычным гепарином, конечно, имеют низкомолекулярные гепарины. Результаты экспериментальных исследований показали, что применение их может оказаться более эффективным, чем гепарин. После накопления клинических данных, появления в медицинской практике нескольких препаратов этой генерации, после скрупулезного сравнения стандартного гепарина (при правильном его введении) и низкомолекулярных гепаринов, оказалось, что по эффективности эти препараты сходны. Если говорить о разных исследованиях, которые были проведены с использованием низкомолекулярных гепаринов, то сравнивать их между собой очень сложно, поскольку все исследования характеризуются разным дизайном, разными методами и критериями контроля за системой свертывания крови, разной степенью тяжести ОКС у включенных в них больных. Поэтому в рекомендациях можно найти следующее: в клинической практике возможно использование обычного гепарина при условии, что врач будет удерживать его в тех дозах, которые необходимы. А это достаточно сложно, нужны очень тщательный контроль, хорошо подготовленные лаборатория и персонал. В такой ситуации большинство профессионалов предпочитают использовать низкомолекулярные гепарины (дельтапарин, надропарин, эноксапарин и др.), для контроля применения которых нет необходимости в строгом лабораторном мониторировании. Кроме того, риск развития кровотечений за тот промежуток времени, когда рекомендуется их использование (5-7 дней), невелик. При этом следует помнить, что полные рекомендуемые лечебные дозы все-таки могут вызвать кровотечение у больных с низким содержанием тромбоцитов или наличием острых язв в жеудочно-кишечном тракте.
Одним из новых направлений улучшения стабилизации больных с ОКС, кроме обязательного применения бета-адреноблокаторов, при необходимости — ингибиторов ангиотензинпревращающего фермента, является назначение гиполипидемической терапии. Возникновение этого направления абсолютно логично, поскольку на сегодняшний день выяснены новые, негиполипидемические (плеотропные) аспекты действия препаратов, способных снижать уровень холестерина. В первую очередь речь идет о статинах и фибратах, обладающих противовоспалительными свойствами. На основании того, что пациент с ОКС в дальнейшем имеет шанс вновь попасть в острую ситуацию с непредсказуемыми последствиями, сделан вывод о преимущественном назначении статинов в стационаре по сравнению с назначением их после выписки пациента из стационара. У больного в стационаре формируется приверженность к этому лечению, поэтому он продолжает следовать рекомендациям врача и после выписки. Вне стационара больной после стабилизации состояния, как правило, сам отменяет лечение. Сейчас активно дискутируется вопрос о сроке назначения статинов после возникновения у больного нестабильной стенокардии или ИМ. Теоретически и результатами ряда пилотных клинических исследований показано преимущество их раннего назначения, но этот вопрос пока еще дискутируется.
Все, что вы сказали, нашло отражение в Проекте рекомендаций Украинского кардиологического общества, который будет утвержден в сентябре этого года на очередном конгрессе кардиологов?
— В прошлом году наша рабочая группа по неотложной кардиологии обсуждала возможность адаптации международных рекомендаций к нашим условиям. Проект создан, он будет утверждаться в сентябре этого года на Украинском конгрессе кардиологов, который пройдет в Днепропетровске. Конечно, Проект несколько отличается от Европейских рекомендаций. Мы много дискутировали по поводу того, оставить ли направления, которые сегодня мы не можем реализовать, или исходить только из практических задач? И решили оставить многое из того, что сегодня для нас недостижимо. Нам нужна планка, к которой мы должны стремиться, и эта планка в Проекте заложена.
В Проект национальных рекомендаций вошли интервенционные процедуры, нагрузочное тестирование больных, оценка тропонинов и С-реактивного протеина, введен такой пункт, как промежуточный риск больных, которым желательно применение комбинации клопидогреля и аспирина и т.д. Конечно, мы понимаем, что те же биохимические маркеры не будут доступны во всех клиниках и лечебных учреждениях, а нагрузочное тестирование не будет проводиться в обязательном порядке всем больным с ОКС. Но, повторяю, это наша планка, будущее хорошей работы.
И самое главное, что должно присутствовать в таком будущем — это современные блоки или отделения реанимации и интенсивной терапии для больных кардиологического профиля. Недавно нами, руководством Рабочей группы по неотложным состояниям Европейского общества кардиологов, членом которого я являюсь, были разработаны рекомендации по созданию таких структур и положение, регулирующее их работу, утвержденные Правлением Европейского общества кардиологов. Кроме того, сделаны предложения по введению новой специальности — кардиолог-реаниматолог для европейских стран, в первую очередь, для стран Евросоюза. К сожалению, предложения нашего Института (с 1993 года) и специалистов, работающих в этой области в Украине, о том, что нам тоже нужны такие структуры и обученные специалисты, отвечающие современным высоким требованиям, которые бы работали на соответствующем оборудовании в соответствующих учреждениях, где они имели бы возможность полностью выполнять те функции, которые возлагает на них наша медицина и общество, пока так и остаются предложениями для Министерства здравоохранения. Надеюсь, что и эти вопросы когда-нибудь будут разрешены.
Абсолютные противопоказания к проведению ТЛТ
- Любое внутричерепное кровотечение в анамнезе.
- Ишемический инсульт в течение последних трех месяцев.
- Структурные поражения сосудов мозга.
- Злокачественное новообразование головного мозга.
- Закрытая черепно-мозговая травма или травма лица в последние три месяца.
- Расслаивающая аневризма аорты.
- Желудочно-кишечное кровотечение на протяжении последнего месяца.
- Патология системы свертывания крови со склонностью к кровотечению.
Относительные противопоказания к проведению ТЛТ
- Рефрактерная артериальная гипертензия (систолическое АД более 180 мм рт. ст.).
- Ишемический инсульт в анамнезе (давность более трех месяцев).
- Травматичная или длительная (более 10 минут) сердечно-легочная реанимация.
- Большая хирургическая операция (до трех недель).
- Пункция сосуда, который нельзя прижать.
- Пептическая язва в стадии обострения.
- Терапия антикоагулянтами.
При отсутствии условий для проведения ТЛТ, а также у пациентов с ОКС без подъема сегмента ST на ЭКГ показано назначение антикоагулянтов: гепарин 5000 Ед внутривенно струйно или низкомолекулярный гепарин – эноксапарин 0,3 мл внутривенно струйно с последующим продолжением лечения в условиях стационара.
Прогностические оценки
Прогноз зависит от характера течения состояния, образа жизни, возраста, пола (мужчины могут рассчитывать на несколько худший исход), наличия пагубных привычек, наследственности, характера проводимого лечения, сопутствующих патологий, типа профессиональной деятельности.
Чем больше негативных факторов, тем хуже прогноз. Конкретику может дать только врач после комплексной оценки всех моментов и динамики патологического процесса.
Внимание:
Крайне неблагоприятные признаки — обмороки, особенно частые, наличие сердечной недостаточности, органических дефектов сердца.
Острый коронарный синдром — это обобщенное наименование стенокардии и инфаркта. Диагностируется соответственно, шифр определяется по МКБ. Перспективы излечения присутствуют при незначительных по тяжести инфарктах и начальных стадиях стенокардии.