- Почему возникает болезнь Крона?
- Признаки болезни Крона
- Какое обследование необходимо при подозрении на болезнь Крона?
- Лечение болезни Крона
- Возможные осложнения. Болезнь Крона — предраковое заболевание
Болезнь Крона — это хроническое, тяжелое воспалительное заболевание желудочно-кишечного тракта, при котором может наблюдаться поражение любого его отдела, начиная полостью рта и заканчивая прямой кишкой. Клинически оно проявляется воспалением всей толщи стенки пищеварительной трубки, образованием язв и рубцов.
Болезнь Крона в цифрах и фактах:
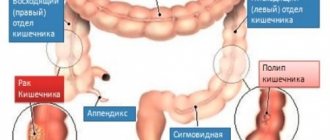
- В 70% случаев патологический процесс развивается в тонкой кишке, в 25% случаев — в толстой кишке, в 5% случаев — в пищеводе, желудке или области ануса.
- Болезнь Крона может начинаться в любом возрасте. Чаще всего — в 20-50 лет.
- Мужчины и женщины болеют примерно одинаково часто.
- Точных данных о том, насколько распространено заболевание, нет. На территории Великобритании на 1500-1800 человек приходится 1 больной.
Что такое болезнь Крона?
При болезни Крона здоровые участки кишечника чередуются с воспаленными областями. Иногда патологический процесс охватывает большие площади, а иногда совсем маленькие. Воспалению подвергается не только кишечник, но и желудок с пищеводом, но происходит это не всегда.
У большинства пациентов диагностируется поражение тонкого кишечника в области илеоцекального канала. Иногда заболевание манифестирует в подвздошной кишке и распространяется далее. При этом страдает и тонкий, и толстый кишечник. Его осмотр позволяет визуализировать язвы. Они отличаются по форме и размеру. Здоровые участки кишечника сменяются областями стеноза и уплотнений. Однако структура бокаловидных клеток и крипт не нарушается.
Патогенез
Болезнь Крона развивается, когда под влиянием всевозможных факторов (наследственной предрасположенности и генетических мутаций, активности микроорганизмов и нарушений в работе иммуннитета) происходит активация воспалительного ответа со стороны иммунной системы. Действие иммунной системы приводит к повреждению стенки кишки. При этом, отличительной чертой болезни является возникновение язв, затрагивающих всю толщину стенки кишки.
Со временем слизистая кишечника принимает характерный вид «булыжной мостовой» — участки язв и трещин чередуются с участками скопления иммунных клеток и отека слизистой оболочки (рис. 2).
Рисунок 2. Изменение слизистой кишечника по типу «булыжной мостовой» при болезни Крона. Источник: aboutkidshealth. ca Источник: unspecific. ru.
Болезнь Крона у взрослых
Болезнь Крона считается болезнью молодых — заболевают, преимущественно, люди среднего возраста, пик заболеваемости приходится на 15-35 лет. Среди старшей возрастной группы отмечается второй пик — после 60 лет.
При этом заболевание имеет распространенный характер поражений — в отличие от других болезней из группы ВЗК («воспалительные заболевания кишечника») она может затрагивать любые отделы пищеварительного тракта, начиная от ротовой полости, заканчивая прямой кишкой (рис.3).
Рисунок 3. Болезнь Крона способна поражать весь пищеварительный тракт. Источник: QuIBDO
Болезнь Крона, как и многие другие из группы аутоиммунных заболеваний, имеет хроническое течение — так или иначе, возникнув однажды, она будет сопровождать больного в течение многих лет. Однако при условии грамотно подобранного лечения симптомы заболевания часто можно свести к минимуму.
Болезнь Крона у детей
Дебют болезни Крона у детей случается в среднем в 10-15 лет. При этом чаще болеют мальчики. Так же, как и у взрослых, у детей могут поражаться любые отделы пищеварительного тракта, однако наиболее часто заболевание протекает в форме илеоколита, колита и илеита.
Классификация
В зависимости от того, где сосредоточено воспаление, различают следующие формы болезни Крона:
- Илеит (поражение подвздошной кишки).
- Илеоколит (поражение подвздошной и толстой кишки). Эта форма патологии встречается чаще остальных.
- Гастродуоденит (поражение желудка и 12-перстной кишки).
- Колит (поражение толстого кишечника).
- Еюноилеит (поражение тонкой и подвздошной кишки).
В зависимости от особенностей течения патологии, различают острую и хроническую форму болезни Крона.
Прогноз
Прогноз заболевания значительно варьирует и определяется индивидуально. Течение болезни Крона может быть бессимптомным (при локализации очага только в области ануса у пожилых людей) или протекать в крайне тяжелой форме.
У 13-20% больных отмечается хроническое течение заболевания. При правильно проводимом лечении длительность периодов ремиссии достигает нескольких десятков лет. Как самостоятельное заболевание, болезнь Крона очень редко является причиной смерти больных, и процент летальности остается крайне низким. Обычно пациенты, получающие поддерживающую терапию, доживают до глубокой старости.
Автор:
Коробов Никита Александрович врач-анестезиолог
Причины болезни Крона
До настоящего момента времени ученые так и не выяснили точные причины возникновения болезни Крона. Имеются только несколько теорий, но ни одна из них не подтверждена научными фактами, среди них:
- Наследственная предрасположенность.
- Теория образования антигенов.
- Инфекционная теория.
- Аутоиммунная теория.
Какая именно из них является верной, неизвестно. Поэтому каждую из них нужно рассмотреть подробнее.
Теория образования антигенов.
Приверженцы этой теории считают, что антигены из продуктов питания прикрепляются к кишечным стенкам. На них реагируют собственные антитела человека. Это запускает воспалительную реакцию в виде болезни Крона.
Инфекционная теория
. Есть ученые, которые предполагают, что болезнь Крона – это следствие перенесенных инфекций. Они считают, что вызывают патологию различные вирусы и бактерии, которые обитают в ЖКТ человека.
Аутоиммунная теория.
Большинство ученых придерживаются мнения, что болезнь Крона имеет аутоиммунное происхождение, то есть развивается из-за сбоев в работе иммунитета человека. Эти сбои приводят к тому, что иммунные клетки начинают атаковать собственные ткани кишечника, вызывая ее воспаление и разрушение.
Генетические факторы
. Генетика имеет решающее значение в плане развития болезни Крона. Вероятность возникновения патологии у людей с отягощенным семейным анамнезом в 10 раз выше. Часто болезнь Крона поражает родных братьев и однояйцевых близнецов.
Есть данные, что вероятность развития заболевания у ребенка составляет 70%, если от него страдал один из родителей. Причем симптомы будут совпадать на 80%.
Увеличивается вероятность развития патологии у курящих и пьющих людей, у граждан, проживающих в неблагоприятной экологической обстановке. Повышают риски возникновения болезни Крона частые стрессы и хроническое эмоциональное перенапряжение.
Тем не менее, большинство ученых придерживаются мнения, что болезнь Крона все-таки имеет аутоиммунную природу.
Симптомы болезни Крона
Общие симптомы патологии обусловлены интоксикацией организма и ухудшением его сопротивляемости.
Заподозрить болезнь Крона можно по следующим признакам:
- Хроническая усталость.
- Недомогание.
- Высокая температура тела.
- Анемия, нарушение свертываемости крови.
- Боль в животе, нарушение стула.
Эти симптомы характерны для некоторых других болезней, например, для аппендицита, язвенного колита, СРК. Поэтому самостоятельно пытаться выставить диагноз нельзя. Если человека преследуют схваткообразные боли в животе, которые не прекращаются в течение 6 часов, нужно обращаться к доктору.
Местные симптомы
Симптомы болезни Крона могут быть как слабыми, так и достаточно интенсивными. Чаще всего с каждым периодом обострения они набирают силу. Во время ремиссии человек живет обычной жизнью, не страдая от каких-либо патологических признаков.
Местные проявления болезни Крона:
- Диарея. Именно разжижение стула входит на первый план у пациентов с болезнью Крона. Процесс переваривания пищи происходит с нарушениями, кишечник все время сокращается, поэтому каловые массы разжижаются, позывы к опорожнению кишечника учащаются.
- Повышение температуры тела, ухудшение самочувствия. Чаще всего гипертермическая реакция не слишком интенсивная, отметка на термометре не превышает 38 °C.
- Боль в животе, спазмы в кишечнике. Так как кишечные стенки покрываются язвами, а сам орган воспаляется, у человека возникают болезненные ощущения. Иногда они слабые, а иногда очень сильные. В некоторых случаях боль сопровождается тошнотой и рвотой.
- Кровь в каловых массах. Кровотечение может быть скрытым, при этом кровь в испражнениях присутствует, но увидеть ее невооруженным взглядом не удается. При сильном повреждении кишечника кровь будет заметна.
- Отсутствие желания принимать пищу, похудение. Человек постепенно теряет аппетит, что происходит из-за стойкого воспаления органов ЖКТ.
- Боль в области анального отверстия. Она возникает в том случае, когда у человека формируется свищ.
- Язвы во рту.
Внекишечные симптомы болезни
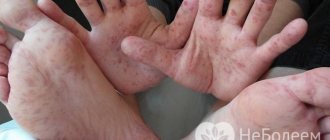
Внекишечные симптомы болезни Крона можно выделить следующие:
- Нарушения со стороны органов зрения с развитием кератита, увеита, конъюнктивита.
- Поражение кожных покровов в виде пиодермии и узловой эритемы.
- Поражение суставных тканей с развитием моноартрита или спондилита.
- Стоматит.
- Нарушения со стороны гепатобилиарной системы в виде цирроза, жировой дистрофии печени, холангиокарциномы.
- Поражение почек с развитием цистита, гидронефроза или пиелонефрита.
- Повышение риска развития раковых опухолей, а именно, карциномы толстого кишечника.
Профилактика
Заболевание до сих пор остаётся полностью не изученным докторами. Поэтому в профилактических мерах медики советуют прислушиваться к своему организму. Своевременно начатое лечение позволит не только избавить от осложнений, но и снизить количество рецидивов.
Дабы избежать частых воспалений, больному нужно придерживаться таких рекомендаций:
- диетотерапия;
- уменьшить стрессовые ситуации;
- увеличить время на отдых;
- вести правильный образ жизни;
- проводить время на свежем воздухе;
- отказаться от вредных привычек.
В моменты обострения заболевания нужно обратиться за помощью к доктору и соблюдать все его рекомендации.
Псориаз Сахарный диабет Синдром раздраженного кишечника Язвенный колит кишечника Рак кишечника Дисбактериоз кишечника
Диагностика болезни Крона
Чтобы выставить диагноз потребуется комплексное обследование пациента. Важно не только обнаружить саму болезнь, но и уточнить степень ее развития, активность патологического процесса. Только так удастся подобрать оптимальную терапию и повысить качество жизни пациента.
Диагностика проводится в динамике, при каждом эпизоде обострения патологии, что позволит продлить ремиссию. В зависимости от полученных результатов на каждом конкретном этапе болезни, корректируют лечебную схему.
Сбор анамнеза. Во время первого посещения врача потребуется ответить на следующие вопросы доктора:
- Как давно появились первые признаки болезни?
- Как часто патология обостряется?
- Есть ли какая-либо взаимосвязь между периодами обострения и определенными событиями (с приемом пищи, курением, приемом лекарственных средств и пр.)?
- Каково самочувствие человека на момент приема?
- Проводилось ли ранее лечение болезни?
Когда врач получит необходимую информацию, он направить пациента на сдачу анализов.
Анализы.
С помощью анализов удастся понять, насколько сильно болезнь повлияла на здоровье человека. В обязательном порядке пациенту потребуется сдать мочу, кал и кровь. По анализу крови можно будет уточнить, имеется ли снижение уровня гемоглобина крови, увеличено ли значение лейкоцитов в крови, а также определить СОЭ.
Кроме общего анализа крови, проводится ее биохимическое исследование, в ходе которого определяют следующие значения:
- Уровень фибриногена (значения будут повышены).
- Уровень фракции гамма-глобулинов (значения будут повышены).
- Уровень альбуминов (значения будут снижены).
- Наличие в крови С-реактивного белка (указывает на воспалительную реакцию).
- Уровень витамина В12 и фолиевой кислоты (значения будут снижены).
Иммунологическое исследование крови позволяет обнаружить множество иммунных комплексов, а также снижение количества Т-лимфоцитов.
По анализу мочи также можно будет судить о стадии развития болезни. Если она имеет острое течение, то в урине будет обнаружен белок и кровь. Также ее анализ позволяет уточнить, вовлечены ли в патологический процесс почки, имеется ли инфекция мочевыделительной системы.
В кале пациента с болезнью Крона обнаруживают кровь, лейкоциты и клетки эпителия. Иногда в испражнениях находят паразитов и бактерии. Хорошо, если кал будет сдан на анализ в острый период болезни. Так исследование будет максимально информативным. Для уточнения диагноза врач может осуществить забор тканей слизистой оболочки кишечника и отправить их на исследование.
Колоноскопия.
Это исследование проводится с помощью специального оборудования. В толстую кишку вводят трубку с камерой, которая выводит изображение на монитор. Это позволяет врачу визуализировать состояние кишечника изнутри. Если доктор обнаруживает язвенные дефекты или другие изменения тканей, то он осуществляет их забор и отправляет на дальнейшее исследование.
Эндоскопия.
Это исследование назначают всем пациентам с болезнью Крона. В анальное отверстие, либо в рот вводят трубку с видеокамерой. С ее помощью врач оценивает состояние органов ЖКТ.
Эндокапсульная колоноскопия
. Это современное исследование, которое позволяет оценить состояние всего пищеварительного тракта с максимальным комфортом для человека. Ему нужно будет просто проглотить капсулу, которая пройдет через кишечник, выполняя серию снимков. Врачу останется только изучить их. Это исследование дает возможность осмотреть каждый отдел тонкого кишечника, что при классической эндоскопии невозможно.
Признаки, которые будут указывать на болезнь Крона:
- Эрозии. Они выглядят как небольшие язвенные дефекты, вокруг которых сформировалась рубцовая ткань. Окружены эрозии здоровыми участками кишечной стенки.
- Язвенные дефекты. Они поражают кишечник глубже, чем эрозии, иногда достигают мышечных структур органа.
- Отечность слизистых оболочек. Между язвами будут заметны отечные участки тканей. Поэтому кишечник изнутри напоминает булыжную мостовую.
- Рубцы. Эти неэластичные ткани стягивают стенки дефектов друг с другом, тем самым сужая просвет кишечника.
- Свищи. Они представлены каналами, которые формируются из-за разрушения тканей органа. Свищи могут соединять кишечник с другими органами, например, с мочевым пузырем, либо с внешней средой, например, с брюшной стенкой и кожными покровами.
Рентген
. В ходе проведения обследования делают снимки живота. Это позволяет исключить расширение толстой кишки и прободение кишечника.
Ирригография
. Эта процедура предполагает исследование кишечника с помощью рентгенографии, но с применением контрастного вещества. В качестве контраста может выступать как воздух, так и барий.
УЗИ.
Исследование дает информации о размере петель кишечника, о наличии выпота в брюшной полости.
КТ и МРТ
. Эти исследования показаны пациентам с осложненным течением патологии, когда есть подозрение на поражение других органов. Кроме того, МРТ дает информацию о состоянии лимфатических узлов, о сужении определенных участков кишечника, о степени его поражения, о наличии свищей.
Биопсия и гистология
. Биопсия предполагает забор измененных тканей органа. Полученный биоптат отправляют на гистологию. Исследование проводится в условиях лаборатории, где материалы тщательно изучают. Это позволит врачу выставить верный диагноз.
Исключение заболеваний, похожих на болезнь Крона
. Существует ряд патологий, которые могут своими симптомами напоминать болезнь Крона.
Поэтому важно проводить дифференциальную диагностику с такими нарушениями, как:
- Сальмонеллез, дизентерия и прочие кишечные инфекции.
- Аппендицит.
- Хронические инфекции органов малого таза.
- Целиакия, при которой организм человека не воспринимает глютен.
- Энтерит и хронический неязвенный колит.
- Неспецифический язвенный колит. В отличие от болезни Крона, эта патология не поражает весь кишечник.
- Аутоиммунные заболевания: склеродермия и системная красная волчанка.
- Рак кишечника.
Какой врач лечит болезнь Крона?
Чтобы выявить и вылечить болезнь Крона, нужно обратиться к гастроэнтерологу. Доктор осмотрит пациента и даст ему направление на сдачу анализов и прохождение инструментального обследования. Затем врач сможет сделать заключение о состоянии здоровья человека.
Иногда для уточнения диагноза требуется консультация таких специалистов, как:
- Иммунолог.
Он обнаружит отклонения в функционировании иммунной системы.
- Нефролог.
К этому специалисту направляют пациентов с подозрением на болезни почек.
- Гематолог.
Доктор назначит больному переливание крови, если оно необходимо.
- Инфекционист.
Специалист занимается обнаружением инфекционных причин развития патологии.
- Дерматолог.
Его консультация нужна при поражении кожных покровов.
Висцеральный хирург осматривает больного в том случае, когда ему показана операция. Консилиум специалистов позволяет максимально улучшить прогноз пациента с болезнью Крона.
Общие рекомендации
Если человека одолела болезнь Крона, то ему необходимо:
- Перейти на порционное питание. Есть небольшими порциями как минимум 5 раз в день.
- Составлять рацион таким образом, чтобы соотношение белков, жиров и углеводов не превышало 150, 70 и 250 грамм соответственно. Энергетическая ценность не должна составлять более 2100 калорий в сутки.
- Свести к минимуму количество потребляемой в продуктах соли. А лучше вообще отказаться от нее. Максимально допустимое количество – 8 грамм в сутки.
- Употреблять больше продуктов с кальцием и калием.
- Выпивать по 1.7-2 литра жидкости в сутки.
- Продукты готовить на пару, методом запекания или варки.
Также необходимо по минимуму напрягаться в повседневной жизни и обеспечить себе здоровый, полноценный сон. При обострении показан постельный режим, который важно соблюдать вплоть до улучшения состояния.
Методы лечения
Лечение болезни Крона базируется на приеме лекарственных средств. Они позволяют снять воспалительную реакцию, уменьшить частоту сокращений кишечника, избавиться от нарушения стула, уменьшить случаи обострения патологии добиться устойчивой ремиссии.
Если патология имеет тяжелое течение, то требуется прием серьезных лекарственных средств. Иногда в острой фазе болезни необходима помощь хирурга. Определиться с терапией можно только совместно со специалистом, который знает историю болезни пациента.
Какого- то определенного лекарственного средства, которое могло бы помочь справиться с болезнью Крона раз и навсегда не существует. Терапия должна быть комплексной. Чем раньше она будет начата, тем выше шансы на успех.
Основные задачи, которые необходимо решить:
- Улучшить самочувствие пациента.
- Уменьшить интенсивность болей.
- Избавиться от диареи.
- Остановить кровопотери.
- Насытить организм питательными веществами.
Противовоспалительное лечение
. Препараты, которые назначают для купирования воспалительной реакции, различаются в зависимости от особенностей течения патологии.
Сульфасалазин и Месалазин принимают внутрь, но работают они в прямой кишке. При локализации воспалительного процесса в тонком кишечнике, эти лекарственные средства окажутся бесполезными.
Преднизолон и другие кортикостероидные гормоны быстро устраняют воспаление, независимо от места его сосредоточения. Однако они обладают множеством побочных эффектов, среди которых: отечность тканей, рост волос на лице, нарушение сна, гипертония, диабет, остеопороз, катаракта, глаукома, снижение иммунитета. Организм каждого пациента по-разному реагирует на прием кортикостероидов.
Будесонид (Буденофальк) – это кортикостероид последнего поколения. Он обладает выраженным терапевтическим эффектом, но в тоже время не дает такого количества осложнений. Однако действует препарат не по всей длине кишечника, а только на определенных его участках. Терапия гормонами не должна превышать 4 месяцев. В противном случае лечение нанесет больше вреда, чем пользы. После завершения курса пациентов переводят на прием небольших доз иммуносупрессоров.
Иммуносупрессоры.
Эти препараты уменьшают воспалительную реакцию, но происходит это за счет подавления иммунитета. Иногда пациентам с болезнью Крона требуется прием сразу 2 лекарственных средств.
Препараты, которые могут быть использованы:
- Азатиоприн (Имуран) и Меркаптопурин (Пуринетол).
Именно эти медикаменты чаще остальных используют в лечении болезней кишечника. Однако даже непродолжительный их прием способствует развитию таких побочных эффектов как: снижение функции костного мозга, гепатит, панкреатит. Если лечение длительное, то повышается риск лимфомы и рака кожи.
- Инфликсимаб (Ремикейд), Цертолизумаб Пегол (Симзия), Адалимумаб (Хумира).
Эти препараты оказывают влияние на белок, который называется «фактор некроза опухоли», снижая его активность. Назначение их пациентам с болезнью Крона позволяет добиться ее стойкой ремиссии.
Иммуносупрессоры нужно использовать в лечении пациентов сразу после постановки диагноза. Их обязательно назначают больным с тяжелым течением патологии. Однако ингибиторы фактора некроза опухоли не используют для лечения пациентов с туберкулезом, вирусными гепатитами и другими опасными заболеваниями.
- Метотрексат (Ревматрекс).
Лекарственное средство применяют в терапии онкологических больных, людей с псориазом и ревматоидным артритом. Однако оно позволяет добиться ремиссии у пациентов с болезнью Крона.
- Циклоспорин (Сандиммун Неорал, Экорал, Панимун Биорал), Такролимус (Адваграф, Програф, Астрограф
XL, Такросел).
Эти лекарственные средства показаны к приему пациентам с болезнью Крона, осложненной свищами, а также тем больным, которым классические противовоспалительные средства не помогают добиться ремиссии. Нужно помнить о том, что Циклоспорин способен вызывать разнообразные побочные реакции, вплоть до повреждения тканей почек и печени. Поэтому препараты на его основе назначают непродолжительными курсами. - Натализумаб (Тизабри) и Ведолизумаб (Энтивио).
Эти препараты не дают связываться молекулам, которые располагаются на поверхности кишечника и интегринам (молекулы лейкоцитов). Это позволяет предотвратить аутоиммунную реакцию, поэтому симптомы болезни Крона не возникают. При тяжелом и среднетяжелом течении патологии назначают Натализумаб. Его прием может стать причиной развития многоочаговой лейкоэнцефалопатии, при которой страдает головной мозг, из-за чего человек даже может стать инвалидом. Поэтому перед началом курса требуется его пробное использование. Ведолизумаб не приводит к таким тяжелым последствиям для здоровья, а действует также как Натализумаб.
- Устекинумаб (Стелара).
Этот препарат был разработан для лечения псориаза, но как показывают исследования, он позволяет справиться с болезнью Крона.
Антибиотики
. Антибактериальные препараты показаны к назначению в том случае, когда у больного развиваются осложнения болезни Крона, которые сопровождаются присоединением инфекции, в том числе, при абсцессах и свищах. На основную патологию эти препараты не действуют.
Чаще остальных назначают такие средства, как:
- Метронидазол (Флагил, Трихопол, Клион).
В прошлые годы препаратом выбора в лечении болезни Крона являлся именно Метронидазол. При его назначении нужно помнить о том, что он способен вызывать боль в мышцах, онемение, слабость, покалывание в конечностях.
- Ципрофлоксацин.
Этот препарат позволяет уменьшить интенсивность симптоматики болезни Крона. Если встает необходимость приема антибиотиков, то современная врачебная наука рекомендует отдать предпочтение именно Ципрофлоксацину, а не Метронидазолу.
Другие лекарственные средства
. Есть препараты, которые позволяют повысить качество жизни пациентов с болезнью Крона и уменьшить ее проявления.
К таким средствам относят:
- Препараты для остановки диареи.
Если она имеет неосложненное течение, то может быть использован Цитруцел. При тяжелом течении диареи к приему показан Лоперамид или Имодиум.
- Препараты для купирования болей.
При болезни Крона не назначают знакомые большинству людей анальгетики, например, Ибупрофен или Напроксен, так как они способны ухудшать течение патологии. Для обезболивания используют Ацетаминофен (Тайленол).
- Препараты железа для лечения железодефицитной анемии.
- Витамин В12 в уколах для лечения В12-дефицитной анемии.
- Витамин Д и препараты кальция. При болезни Крона повышается вероятность развития остеопороза. Чтобы этого не произошло, пациенту назначают витамины и минералы.
Хирургическое вмешательство
К операции при болезни Крона прибегают только в том случае, когда другие методы лечения не позволили добиться ремиссии. Больше половины пациентов переносят как минимум одно вмешательство на кишечнике. Несмотря на это, вероятность рецидива патологии исключать нельзя. Поэтому врачи прибегают к радикальным методам только в крайних случаях.
Предпочтение отдают лапароскопии. Эта малоинвазивная процедура легче переносится больными и не дает тяжелых осложнений.
Показаниями к хирургическому вмешательству являются:
- Формирование стриктур кишечника, из-за которых кал не может нормально покидать его.
- Формирование свищей.
- Нагноение кишечника.
- Развитие внутрибрюшного кровотечения.
- Формирование прободной язвы кишечника.
После проведения операции больному показано медикаментозное лечение.
Осложнения болезни Крона, прогноз
Осложнения болезни Крона можно выделить следующие:
- Анемия.
- Кишечное кровотечение.
- Перфорация кишечной стенки.
- Мочекаменная болезнь.
- Желчнокаменная болезнь.
- Формирование абсцесса в кишечнике.
- Кишечная непроходимость.
- Формирование свищей.
Что касается прогноза, то его можно составить только после полноценного обследования больного.
Инвалидность
Инвалидность пациентам с болезнью Крона дают при тяжелом течении патологии. Для получения инвалидности человеку потребуется пройти комиссию.
Ее вердикт может быть следующим:
- Присвоение третьей группы.
Ее дают пациентам, у которых эпизоды обострения патологии случаются несколько раз в год, имеются слабые боли, снижается масса тела, а поражению подвергается только тонкая, либо только толстая кишка.
- Присвоение второй группы.
Ее дают пациентам, у которых поражен весь кишечник. Больного все время преследуют боли и диарея, сформировались свищи, развилась анемия, кишечник работает с серьезными нарушениями, происходит потеря веса.
- Присвоение первой группы.
Ее дают пациентам, у которых вес снижается более, чем на 30%, развиваются нарушения со стороны сердечно-сосудистой и эндокринной системы. При этом кишечник должен быть поражен полностью, а человек уже не в состоянии за собой ухаживать самостоятельно.
Примерное меню на неделю
Примерное меню на неделю будет выглядеть следующим образом.
Понедельник:
- Завтрак: паровая котлета, рисовая каша, сдобренная сливочным маслом, зеленый чай.
- Второй завтрак: галетное печенье, кефир.
- Обед: овощной суп, отварное филе, творожная запеканка, компот.
- Полдник: кефир, тосты с паштетом.
- Ужин: отварная морская рыба, протертая гречневая каша, отвар шиповника.
- Поздний ужин: кефир, печеное яблоко.
Вторник:
- Завтрак: овсяная каша, паровая куриная котлета, некрепкий чай.
- Второй завтрак: кефир, фруктовое желе, сухарики.
- Обед: суп с фрикадельками, несколько ломтиков хлеба, куриный паштет.
- Полдник: запеченное яблоко, кефир.
- Ужин: омлет на пару, галетное печенье, сок.
- Поздний ужин: зеленый чай, протертый домашних творог.
Среда:
- Завтрак: овощной суп-пюре, отварное филе курицы, некрепкий чай.
- Второй завтрак: кефир, банановый пудинг.
- Обед: запеченные кабачки, паровая котлета, перетертая рисовая каша с маслом, отвар шиповника.
- Полдник: сухарики, кисель.
- Ужин: говяжье суфле, перетертая рисовая каша, картофельный суп, некрепкий чай.
- Поздний ужин: кефир, запеченное яблоко.
Четверг:
- Завтрак: яйца всмятку, овсяная каша, кефир.
- Второй завтрак: галетное печенье, некрепкий чай.
- Обед: запеченная рыба, отварные перетертые овощи, творожная запеканка, отвар шиповника.
- Полдник: кисель, сухарики.
- Ужин: рисовая каша, омлет на пару, куриная котлета.
- Поздний ужин: кефир.
Пятница:
- Завтрак: вермишель, паровая куриная котлета, сок.
- Второй завтрак: кефир, творожная запеканка.
- Обед: овощной суп, запеченные овощи, отварная рыба.
- Полдник: яйцо всмятку, несколько кусочков подсушенного хлеба, некрепкий чай.
- Ужин: рисовая каша, сдобренная сливочным маслом, куриное суфле, отварные овощи.
- Поздний ужин: кефир, галетное печенье.
Суббота:
- Завтрак: паровой омлет, подсушенный хлеб, перетертый домашних творог, некрепкий чай.
- Второй завтрак: кефир, галетное печенье.
- Обед: рыбный суп, запеченные овощи, паровая котлета, отвар шиповника.
- Полдник: кисель, сухарики.
- Ужин: паровые тефтели, рисовая каша, некрепкий чай.
- Поздний ужин: кефир, запеченное яблоко.
Воскресенье:
- Завтрак: паровая рыба, перетертая гречневая каша, некрепкий чай.
- Второй завтрак: фруктовое желе, галетное печенье.
- Обед: овощной суп с фрикадельками, отварное куриное филе, овсянка, отвар шиповника.
- Полдник: некрепкий чай, домашний паштет, несколько кусочков подсушенного хлеба.
- Ужин: мясное суфле, перетертые овощи на пару, яйцо всмятку, кисель.
- Поздний ужин: кефир, сухарики.
При желании можно самостоятельно составить примерное меню на неделю, включая в рацион исключительно рекомендованные продукты. Порции должны быть небольшими, чтобы избежать переедания. В тяжелых случаях течения болезни Крона нужно строго следовать указаниям врача касательно питания, т. к. имеются ограничения в выборе блюд.
Диеты при болезни Крона
Есть теория, что болезнь Крона развивается из-за погрешностей в питании. Однако она является недоказанной, хотя соблюдение диеты может улучшить состояние больного. Универсальной системы питания не существует, ее составляют в индивидуальном порядке. Обязательно нужно придерживаться диеты во время обострения патологии.
Варианты диеты при болезни Крона:
- Высококалорийное питание. Его назначают пациентам, которые начинают терять массу тела.
- Диета с низким содержанием соли. Ее назначают пациентам, которые получают гормональную терапию.
- Безлактозная диета. Она показана больным, которые не переносят лактозу. Им категорически запрещены молочные продукты.
- С низким содержанием волокон. Она позволяет справиться с кишечной непроходимостью.
- Диета с низким содержанием жиров. Она показана пациентам с воспалением в области тонкого кишечника, когда всасывание жиров затруднено.
Народные средства
Народная медицина предлагает использовать травы и другие растения, которые могут положительно влиять на выраженность воспалительного процесса в пищеварительном тракте, а также на общее состояние пациента. Стоит помнить, что болезнь Крона является серьезным заболеванием, несвоевременное и неадекватное лечение которого может привести к смертельным осложнениям. Вот почему лечение народными препаратами нужно всегда согласовывать с лечащим врачом.
Для лечения болезни Крона может применяться:
- Настой из цветков аптечной ромашки.
Данное растение обладает спазмолитическим (устраняет спазм мускулатуры кишечника), противовоспалительным, антибактериальным и ранозаживляющим действием. Готовить настой следует непосредственно в день применения. Для этого 2 столовые ложки сырья нужно залить 1 стаканом горячей кипяченой воды и греть на водяной бане в течение 20 минут. После охлаждения принимать внутрь по 1 – 2 столовые ложки 3 – 4 раза в день за 30 минут перед едой. Также полученный настой может быть использован для промывания кишечника (в виде клизмы). - Клизма с отваром из корня алтея.
Для приготовления отвара 4 столовые ложки измельченного сырья нужно залить 1 литром воды, довести до кипения и кипятить в течение 3 – 5 минут, после чего охлаждать в течение 2 часов. Применять в теплом виде для промывания кишечника 1 – 2 раза в сутки. Оказывает местное противовоспалительное действие, что эффективно при болезни Крона толстого кишечника. - Настой тысячелистника.
Входящие в состав данного растения эфирные масла и дубильные вещества обуславливают его противовоспалительное, противоаллергическое, ранозаживляющее и антибактериальное действие, что обуславливает эффективность препарата как во время обострения заболевания, так и в период ремиссии. Для приготовления настоя 5 ложек измельченного сырья нужно залить 500 миллилитрами теплой кипяченой воды и греть на водяной бане (не доводя до кипения) в течение 15 – 20 минут. Процедить и принимать в теплом виде по 2 – 3 столовые ложки за 30 минут перед каждым приемом пищи. - Настой травы чистотела.
При применении внутрь оказывает противовоспалительное и противобактериальное действие на уровне слизистой оболочки желудка и кишечника. Также обладает выраженным иммунодепрессивным и цитостатическим эффектом (то есть угнетает образование лейкоцитов и их разрушение в очаге воспаления, что уменьшает активность воспалительного процесса). Помимо этого, оказывает определенное спазмолитическое действие на уровне мышечного слоя ЖКТ, желчевыводящих и мочевыводящих путей. Для приготовления настоя 4 столовые ложки измельченного сырья нужно залить 400 мл кипяченой воды и греть на водяной бане в течение 15 минут. После этого охладить до комнатной температуры, процедить и добавить еще 100 мл теплой кипяченой воды. Принимать внутрь по 2 столовые ложки 3 – 4 раза в день пред едой.
Особенности болезни Крона в детском возрасте
У детей болезнь Крона протекает с некоторыми особенностями:
- Главным симптомом является диарея.
- Кровь в кале чаще всего отсутствует.
- Боль может быть слабой или очень сильной.
- Ребенок будет отставать в физическом развитии.
- У детей развиваются артриты, появляются боли в суставах, формируется узловая эритема, ухудшается зрение, во рту образуются язвы.
Диагностика и лечение у детей проходит по аналогии со взрослыми пациентами, но дозы препаратов уменьшают.
Кишечная непроходимость
Рассматривая тему, касающуюся симптомов и лечения болезни Крона, надо рассказать и об этом осложнении. Кишечная непроходимость составляет целых 3.8% от всех неотложных состояний в абдоминальной хирургии.
Это серьезная патология, проявляющаяся в нарушении продвижения полупереваренных пищевых масс по пищеварительному тракту.
Непроходимость может быть тонкокишечной или толстокишечной, частичной или полной, хронической или острой, приобретенной или врожденной.
Так же как и многие другие заболевания, имеет несколько стадий. На ранней человека беспокоит только местная абдоминальная симптоматика и боль. Затем начинает давать знать о себя задержка стула, асимметрия живота, вздутие, перестают отходить газы. На последнем этапе нарушается гемодинамика и развивается перитонит. Все стадии проходят очень быстро – от 2 до 36 часов.