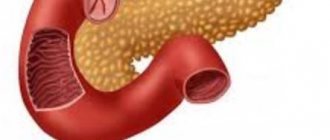
Неспецифический язвенный колит (НЯК, современное название «язвенный колит») –хроническое заболевание, которое проявляется гнойным геморрагическим воспалением стенки толстой кишки. Распространенность болезни в разных странах колеблется от 50 до 230 человек на 100 тысяч населения. Чаще всего страдают люди в возрасте 20–40 лет, мужчины и женщины с равной частотой[1]. Обычно от появления первых симптомов до установления точного диагноза проходит несколько лет. Поздняя диагностика и вызванная ею неадекватность лечения нередко приводят к развитию тяжелых осложнений и относительно высокой летальности (в России – 17 случаев на миллион населения, в Европе – 6 случаев на миллион[2]).
Общие сведения
Первые признаки заболевания проявляются в области прямой кишки, затем патологический процесс распространяется на весь толстый кишечник.
Согласно статистике, возрастной пик заболеваемости приходится на возраст 20-40 лет, в то время как у пожилых людей болезнь появляется крайне редко.
На заметку! Не так давно язвенный колит кишечника был известен лишь в узком кругу медицинских специалистов. Сегодня наблюдается кратный рост случаев заболеваемости НЯК и его заметное омоложение, вплоть до развития в детском возрасте.
Историческая справка
Впервые заболевание с подобной симптоматикой было описано в Англии в 1859 году, а в 1885 другой английский врач продемонстрировал препарат толстой кишки с язвами, полученный при вскрытии. В 1907 году отечественный хирург В. А. Оппель докладывал о хронических язвенных колитах, термин НЯК был предложен А. С. Казаченко в 1913 году.
Распространенность и значимость
Заболеваемость составляет 35-100 случаев на 100 тысяч. Начинается заболевание в основном у людей молодого возраста, от 20 до 40 лет. Более позднее начало для колита не характерно. Страдает преимущественно белое население.
Факторы риска
Механизм возникновения НЯК разработан не до конца, но выявлены определенные факторы риска развития этого заболевания:
НЯК у близких родственников;- инфекционные факторы, предположительно вирусы и бактерии;
- курение, которое негативно влияет на образование защитной слизи и кровоснабжение кишки;
- антибактериальная терапия, уничтожающая полезную кишечную микрофлору;
- стрессовые факторы играют роль в инициации обострения заболевания.
Причины развития болезни
НЯК относится к заболеваниям с неясной этиологией, поэтому четкого перечня причин его развития не существует. Однако накопленный опыт позволяет связать его с антропогенными факторами развития:
- влияние неблагоприятной среды – плохая экология места работы и проживания;
- неправильное питание;
- длительный прием лекарственных препаратов;
- вредные привычки – в первую очередь, алкоголь;
- высокий уровень психологического стресса.
На их фоне активизируются дополнительные факторы, а именно:
- бактериальная или вирусная инфекция;
- дисбактериоз;
- плохая наследственность;
- аутоиммунные процессы.
Все вместе это формирует мультифакторный набор причин для развития язвенного колита.
На заметку! В медицине НЯК часто рассматривают параллельно с болезнью Крона. В отличие от язвенного колита, она имеет выраженное аутоиммунное проявление, но сходное влияние антропогенных факторов и общая симптоматика позволяют рассматривать заболевания совместно. Нередко язвенный колит диагностируют на фоне болезни Крона.
Симптомы
Симптоматика НЯК складывается из проявлений местного процесса и общих симптомов. Местные: боль в животе, жидкий стул, затрудненное отхождение кала, тенезмы. К общим относятся слабость, тошнота, повышение температуры, потеря массы тела.
Тенезмы – частые позывы к испражнению, не дающие эффекта, сопровождаются болевыми ощущениями. В кале обнаруживаются прожилки крови, примеси гноя и слизи. Так начинается проктит – воспаление прямой кишки.
Подобные проявления долгое время остаются незамеченными больным, общие симптомы еще не выражены, слабости нет, работоспособность не страдает. Такой скрытый период способствует тому, что воспаление распространяется вверх. Затем присоединяются запоры, сменяющиеся диареей.
При тяжелом процессе, затронувшем все отделы толстого кишечника, характерна более выраженная боль в животе. Она проявляется схватками, неприятными ощущениями внизу живота, усиливающимися перед тем, как сходить в туалет. При дефекации теряется небольшое количество крови, которая со временем начинает выходить сгустками. Подобное состояние может вызвать анемию, которая сопровождается слабостью, бледностью, сухостью кожных покровов и ногтей.
Диарея, возникающая при развитии воспаления кишки, может спровоцировать обезвоживание и нарушение водно-солевого равновесия. Больной теряет микроэлементы и электролиты, что может вызвать проявления со стороны сердечно-сосудистой, мочевыводящей, костно-мышечной систем. Пациента будут беспокоить судороги в мышцах, слабость, нарушение работы сердца, аритмии.
К симптомам, не относящимся к поражению пищеварительного тракта, относят воспаления суставов, межпозвоночных соединений, век и радужной оболочки глаза. Может возникнуть стоматит, конъюнктивит. Заболевания печени и желчевыводящих органов проявляются циррозом, холециститом, образованием камней в желчных протоках и почках. Также нередки заболевания кожи и подкожно-жировой клетчатки, поражение поверхностных вен.
Осложнения
Грозным осложнением является токсический мегаколон (расширение толстой кишки) развивается у десяти процентов заболевших НЯК.
Это неотложное состояние, которое без своевременного хирургического вмешательства приводит к смерти. Активно выраженный процесс и большая протяженность могут спровоцировать перфорацию кишки. При этом осложнении летальность очень высока.
Нередко возникают стриктуры, просвет кишки сужается. Массивное кровотечение также является осложнением, требующим неотложной операции. При локализации процесса в прямой кишке могут случиться трещины, раздражение заднего прохода, образование свищей.
Доказано, что язвенный колит может являться фоном и предрасполагающим фактором для возникновения рака толстой кишки.
Диагностика
Первоначально НЯК диагностируют на основании жалоб, предъявляемых больным, и сбора анамнеза. Заболевание зачастую не сразу проявляет себя, поэтому важно очень подробно расспросить пациента о возникновении первых симптомов и их развитии.
При осмотре обращается внимание на состояние кожи, глаз, болезненность живота. Необходим осмотр и пальцевое исследование прямой кишки на предмет утолщения и изменения структуры слизистой.
Диагноз подтверждается фиброколоноскопией. Для этого врач через задний проход вводит специальный гибкий инструмент с камерой, через который осматривается слизистая кишки на предмет наличия дефектов, язв, источников кровотечения. Возможно выполнение биопсии. Для повышения эффективности исследования рекомендуется очистить кишечник от каловых масс.
Характерная эндоскопическая картина включает в себя отек, покраснение слизистой, большое количество слизи. Нарушается венозный рисунок и нормальное строение кишки. О тяжелом течение свидетельствует наличие язв, эрозий, которые могут быть наполнены гноем. При большой давности заболевания нередко обнаруживают полипы, усиленную эпителизацию слизистой.
Рентгенологическое исследование позволяет обнаружить наличие газа в толстой кишке, изменение строения (исчезновение гаустр), крупные язвы. Постоянное напряжение мышечного слоя кишки ведет к ее укорочению. Возможно обнаружение полипов и выростов слизистой.
В анализе крови – картина воспаления (много лейкоцитов, увеличивается СОЭ). При длительном тяжелом течении обнаруживается снижение гемоглобина – анемия. При биохимическом исследовании выявляются иммунные комплексы, повышение уровня воспалительного белка. На сегодняшний день появился метод обнаружения фекального кальпротектина, который увеличивается в период обострения.
Классификация
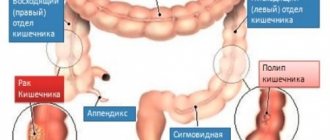
По локализации патогенного процесса различают 4 базовых вида колита:
- проктит – с поражением только прямой кишки;
- проктосигмоидит – с вовлечением прямой и сигмовидной кишок;
- левосторонний колит – с распространением на левую часть ободочной кишки;
- тотальный – с вовлечением всех участков толстого кишечника.
На заметку! В 20-30% случаев воспалительный процесс распространяется до аппендикса, при этом общая длина толстой кишки сокращается на треть за счет отека тканей и утолщения складок.
По клиническому течению:
- фульминантная, или молниеносная форма – острая форма колита, особенно опасна своими осложнениями, вплоть до разрыва тканей;
- хроническая рецидивирующая – периоды стойкой ремиссии перемежаются обострениями болезни;
- хроническая непрерывная – вялая симптоматика наблюдается в фоновом режиме даже в периоды общего улучшения.
Последствия и возможные осложнения
Опасным осложнением неспецифического язвенного колита может стать рак кишечника. Вероятность летального исхода при такой патологии неизбежна. Медикаментозная терапия и операции продлят срок жизни пациента, но ее качество будет в значительной степени снижено.
НЯК — серьезная патология, лечить которую надо обязательно. Кроме рака кишечника осложнениями болезни может стать ряд других болезней.
Опасные последствия НЯК:
- разрыв толстой кишки (ободочная кишка расширяется газами, результатом становится ее разрыв и перитонит);
- образование в местах воспалительных процессов злокачественных опухолей;
- кровопотеря (последствием может стать анемия или гиповолемический шок);
- присоединение кишечных инфекций (воспалительные процессы снижают местный иммунитет пищеварительной системы).
Язвенный колит кишечника: симптомы и признаки
На ранних этапах заболевание можно диагностировать по наличию артритных изменений суставов, диареи с кровью, температуры и болезненных ощущений в брюшной полости.
В остальном клиническая картина заболевания очень вариативна. Многое зависит от интенсивности и локализации воспаления. При этом все признаки заболевания можно разграничить на кишечные и некишечные.
Кишечные симптомы:
- судороги и болевой синдром – резкие боли различной силы, которые не поддаются действию обезболивающих средств. Перед опорожнением кишечника их интенсивность увеличивается, после дефекации – стихает;
- повышение температуры тела – показатели редко выходят за пределы субфебрильных значений;
- признаки интоксикации метаболитами – вялость, тошнота, головокружение, отсутствие аппетита, вплоть до анорексии;
- ложные позывы к опорожнению кишечника – вместо каловых масс может наблюдаться выделение гнойно-слизистой массы на фоне выраженного метеоризма;
- диарея – частота испражнений доходит до 20 раз в сутки; периодически в каловых массах появляются примеси крови, гноя, слизи, которые придают выделениям зловонный запах;
- запор – периодически сменяет диарею.
При диагностике выявляется отек слизистой, ее изъязвление, гиперемия.
Внекишечные симптомы:
- кожные патологии, вызванные бактериальной инфекцией и аутоиммунными реакциями – очаговый дерматит, узелковая эритема, гангренозная пиодермия;
- изъязвление полости ротоглотки – глоссит, стоматит, гингивит;
- воспалительные заболевания глаз – конъюнктивиты, увеиты, кератиты, а также общее воспаление глазного яблока (панофтальмит);
- поражение суставов различной степени тяжести – артриты, спондилит. Часто артритные воспаления являются первыми признаком грядущей патологии;
- вовлечение пищеварительных желез – гепатобилиарной системы, поджелудочной железы;
- нарушения в работе легких;
Признаки язвенного колита кишечника у женщин и мужчин проявляются одинаково. В особо тяжелых случаях симптомокомплекс усугубляется поражением костной (остеопороз, остеомаляция), мышечной (миозиты) тканей, аутоиммунным изменением почечных структур (гломерулонефриты), щитовидной железы, клеток крови.
При длительном развитии заболевания наблюдается потеря веса, аппетита, пропадает интерес к жизни.
Медикаментозная терапия
Всем больным назначают следующие препараты:
- Пероральные препараты 5-Аминосалициловой кислоты. Хорошо зарекомендовали себя Месалазин или Сульфсалазин. Они отлично снижают выраженность воспаления и повышают устойчивость к вредным факторам. Снимают боль.
- Гормональная терапия. Используются кортикостероиды (Преднизолон или Преднизон). Применяются для подавления патологической активности иммунной системы.
- Иммуномодуляторы – для исключения выключения из активности иммунной системы на фоне приёма кортикостероидных средств. Рекомендовано использование цитостатиков (Азатиоприм или Метотрексат).
- Использование биологических препаратов. Они действуют всегда избирательно, блокируя выработку провоспалительных цитокинов (фактор некроза опухоли-а, ИЛ-1 и т.п.) Поаказаны: Адалимумаб, Голимумаб.
- Антибактериальные средства широкого спектра действия – применяются при наличии или риске появления инфекционно-воспалительных патологий. Препарат выбора – Метронидазол, при низкой эффективности – Ципрофлоксацин.
Препараты для лечения
| Наименование лекарственного средства | Фармакологическая группа | Описание действия | Инструкция по применению | Стоимость |
| Месалазин | Производное 5-Аминосалициловой кислоты | Блокируют выработку простагландинов, являющихся главным фактором в развитии воспаления и болевых ощущений. Обладает противомикробным действием в отношении кишечной палочки. | В период обострения – до 3.0 в сутки, в период ремиссии – 0.24 в день. Максимальная длительность терапии – 3-4 месяца. | Свыше 500 рублей |
| Сульфсалазин | Производное 5-Аминосалициловой кислоты | Блокируют выработку простагландинов, являющихся главным фактором в развитии воспаления и болевых ощущений. Обладает противомикробным действием в отношении кишечной палочки. | В период обострения – до 3.0 в сутки, в период ремиссии – 0.24 в день. Максимальная длительность терапии – 3-4 месяца. | 800-900 рублей |
| Преднизолон | Глюкокортикостероид | Ингибирует фосфорилазу А2, тормозит синтез макрофагов, нейтрофилов и медиаторов воспаления. В результате уменьшается выраженность воспаления. | В период обострения – до 0.12 в день, при ремиссии – 0.005-0.01 в сутки. Продолжительность курса – 120 дней. | От 40 рублей |
| Азатиоприм | Цитостатик | Подавляет патологические иммунные реакции. | 0.002 на каждый килограмм массы тела. Пожизненно. | Около 300 рублей |
| Адалимумаб | Биологический препарат | Блокирует действие медиатора воспаления – фактора некроза опухоли-альфа за счёт связывания с рецепторами р55 и р75. | По 0.08 подкожно 1 раз каждые 2 недели. Пожизненно. | Около 66 000-70 000 рублей |
| Метронидазол | Антибактериальное средство широкого спектра действия | Угнетает синтез клеточной стенки бактерий, приводя к их гибели. | По 0.5 3 раза в сутки – весь период обострения. | 100-120 рублей. |
| Ципрофлоксацин | Антибактериальное средство широкого спектра действия | Угнетает синтез клеточной стенки бактерий, приводя к их гибели. | По 1.0 2 раза в день – весь период обострения. | 200-250 рублей |
Диагностика
После осмотра и опроса пациента со сбором объективных и субъективных симптомов, врач назначает комплекс инструментальных и лабораторных исследований.
Инструментальная диагностика:
- Колоноскопия, ректосигмоидоскопия – визуальный осмотр стенок толстой кишки с использованием эндоскопического оборудования. Методика дает возможность определить границы язвенных поражений, интенсивность воспаления, проверить на наличие полипов и сужений просвета кишечника, а также сделать забор биоматериала на гистологию.
- Ирригоскопия – рентген толстого кишечника с контрастом для выявления области воспалений, сужений, новообразований.
- Гидро-МРТ – контрастная томография для оценки состояния самой кишки и окружающих ее тканей. Позволяет отметить наличие свищей, инфильтратов и других изменений структуры.
- УЗИ – дает возможность оценить структуру кишечника (толщину стенок, наличие расширений) и проследить за его работой в динамике.
Лабораторные методы:
- гистологический анализ – исследование биоптата слизистой стенки кишечника;
- общий анализ крови – уровень лейкоцитов и эритроцитов, СОЭ, гемоглобин;
- биохимический анализ – с-реактивный белок, иммуноглобулин;
- копрограмма на скрытую кровь, лейкоциты, эритроциты;
- анализ кала на кальпротектин (детектор кишечного воспаления);
- бакпосевы на предмет бактериальной инфекции.
Немедикаментозная терапия
Всем больным назначается диета № 4. И особое внимание уделяется восполнению необходимых витаминов (особенно D и В12), а так же макро- и микроэлементов (кальций, цинк, железо). При обезвоживании проводится коррекция суточного объёма потребления жидкости, внутривенное вливание 5% глюкозы и растворов электролитов (NaCal 0,9%).
Список разрешённых и запрещённых продуктов
| Группа продуктов | Можно | Нельзя |
| Мясные изделия и рыба | Только нежирные сорта (окунь, судак, курица, говядина). Приготовление методом варки или на пару. | Любые жирные сорта, кожа, прожилки, сухожилия. |
| Супы и бульоны | Слабые бульоны с добавлением отварного мяса в виде мелких кусочков. Супы-пюре с использованием овощных культур. | Любые крепкие и жирные отвары. |
| Яйца | Не более 1 куриного или 2 перепелиных в отварном виде, желательно употреблять только белок. | Свыше описанного количества. |
| Хлебобулочная продукция | Несдобное печенье, сухари из белого хлеба. | Все остальные продукты (особенно свежий хлеб и сдобное печенье). |
| Напитки | Слабые чаи, какао. | Крепкий чай, кофе, газированные напитки, алкогольная продукция. |
| Молочная продукция | Цельное молоко и йогурты в виде каш, пудингов. | Кефир, сливки, сыр, сметана. |
| Крупы | Манка, рис, греча овсянка. | Перловая, ячневая или пшённая каши. |
Пища должна быть комнатной температуры. Перед каждым приёмом еды лучше употреблять 200 мл воды.
Мнение эксперта
Шошорин Юрий
Врач терапевт, эксперт сайта
При среднетяжёлом и тяжёлом течении язвенного колита пациенты переводятся на парентеральное питание для снижения функциональной нагрузки на поражённые сегменты кишечника и скорейшей регенерации.
Язвенный колит кишечника: лечение
При раннем обнаружении и умеренном проявлении симптомов терапию назначают амбулаторно; при тяжелом течении болезни показана госпитализация. Лечение в основном симптоматическое, его основная цель – достижение и поддержание ремиссии. Для этого используют комплекс консервативных методик.
Медикаментозная терапия:
- нестероидные противовоспалительные средства (НПВС); в тяжелых случаях – кортикостероиды;
- иммунодепрессанты – для подавление аномальной реакции иммунной системы;
- антибиотики – для устранения бактериальной инфекции;
- антидиарейные препараты;
- обезболивающие;
- спазмолитики;
- прокинетики – для устранения тошноты;
- кроветворные – для восполонения кровопотерь;
- сорбенты – для устранения интоксикации;
- про- и пребиотики – для восстановления здоровой микрофлоры;
- ферментные препараты.
Для закрепления результата используют физиопроцедуры – лечение переменным током, интерференцтерапию, диадинамотерапию.
Внимание! Результат зависит не только от действий врача и назначенных процедур, но и от личных усилий пациента. Позитивный настрой, четкое выполнение рекомендаций, строгая диета позволяют многим людям вернуться к полноценной активной жизни.
Какие существуют народные методы лечения НЯК?
Рецепты альтернативной медицины можно использовать для лечения колита только в качестве дополнения к медикаментозной терапии. Растительные компоненты улучшат состояние пациента, но по своей эффективности они уступают аптечным средствам. Перед использованием народных рецептов важно исключить аллергические реакции на их ингредиенты.
Примеры народных средств:
- запеченные яблоки (введение такого продукта в меню помогает ускорить процесс заживления язв);
- бананы (в плодах содержится высокая концентрация витаминов, продукт помогает повысить сопротивляемость организма);
- отвар из арбузных корок (принимать по половине стакана три раза в день, курс терапии — две недели);
- рисовый отвар (средство обладает свойством защиты слизистых оболочек и ускорения процесса их заживления, принимать отвар надо ежедневно по половине стакана три раза в день);
- отвар из репы (для приготовления отвара используются листья репы, готовый напиток можно смешивать с овощным соком, принимать два раза в день по одному стакану).
Операция
Хирургическое вмешательство проводят в исключительных случаях, когда степень поражения слизистых тканей не оставляет иного выхода. Показания к операции:
- перфорации и свищи кишечной стенки;
- обширные кровопотери (до 100 мл в сутки);
- осложнение с формированием мегаколона;
- выраженное сужение просвета и плохая проходимость кишечника;
- гнойные абсцессы;
- раковое перерождение тканей кишечника.
Варианты хирургического вмешательства:
- полная или частичная колэктомия прямой, сигмовидной, ободочной кишок;
- частичное иссечение прямой кишки с илеоанальным анастомозом – оставляют участок прямой кишки и соединяют его с подвздошной для естественного выведения каловых масс.
Диета
В процессе лечения пациентов могут переводить на парентеральное питание.
При наступлении ремиссии для поддержания нормального состояния следует придерживаться специальной диеты:
- Питайтесь дробно, по 6-8 раз в день небольшими порциями – это дает возможность, не перегружая кишечник, снабжать организм необходимыми питательными веществами.
- Исключите из рациона все продукты, способные запустить агрессию иммунной системы. К ним относятся острые пряности, сладости, хлебобулочные изделия, орехи, семена, свежие фрукты, волокнистые овощи, цельнозерновые крупы, жареные блюда, кофе, крепкий чай, алкоголь, газированные напитки, бобовые, молоко (индивидуально).
- Список разрешенных продуктов после обострения: подсушенный белый хлеб, неконцентрированные рыбные и мясные бульоны, нежирные мясо, рыба, птица, разваренные манная и рисовая каши, сливочное масло, творог, яйца.
- В период ремиссии можно употреблять все виды молочных продуктов, вареные овощи, очищенные от кожуры фрукты, рассыпчатые каши из любых круп (за исключением пшена и перловки), зелень, немучные виды сладостей (желе, мармелад, зефир).
- Добавляйте в рацион продукты и пищевые добавки с высоким содержанием ОМЕГА-3 жиров – льняное и оливковое масла, рыбий жир, морскую рыбу. Они стабилизируют реакции иммунной системы и предупреждают развитие аллергий.
- Пейте как можно больше воды – обширная потеря влаги за счет диареи может вызвать обезвоживание организма. Следует употреблять не менее 2-3 литров жидкости в виде чистой негазированной воды, травяных чаев, компотов.
- Чтобы кровоточащие язвы не привели к малокровию, принимайте железосодержащие продукты и препараты.
Важно! Есть мнение, что язвенный колит – это проявление индивидуальной чувствительности организма на глютен (своеобразная форма целиакии). В таком случае следует устранить из рациона продукты, которые прямо или косвенно могут содержать этот белок – пшеницу, ячмень, рожь и их производные. Безглютеновая диета не приводит к излечению НЯК, но заметно облегчает проявление симптоматики.
Лечение НЯК
Неспецифический язвенный колит в большинстве случаев становится хроническим заболеванием. Терапия патологии направлена на купирование симптомов обострения и увеличение периодов ремиссии до максимально возможного периода. Лечение включает в себя прием специальных медикаментов, соблюдение диеты и хирургическое вмешательство (при наличии определенных показаний).
Медикаментозное лечение
Целью медикаментозной терапии является не только купирование приступов обострения патологии, но и увеличение периодов ремиссии. График лечения составляется индивидуально. Некоторые виды препаратов необходимо принимать длительными курсами с небольшими перерывами. При отсутствии результата единственным способом облегчения состояния пациента является хирургическое вмешательство.
Группы препаратов:
- противодиарейные средства (Солутан, Платифиллин);
- препараты железа;
- аминосалицилаты (Месалазин, Сульфасалазин);
- противовоспалительные средства;
- иммунодепрессанты (Циклоспорин А, Азатиоприн);
- кортикостероиды (при обострении заболевания, Преднизолон, Будесонид);
- обезболивающие медикаменты (Парацетамол, Ибупрофен);
- транквилизаторы (Элениум, Седуксен);
- средства из группы антибиотиков.
Хирургические методы лечения
Главным минусом хирургических процедур при НЯК является их повышенная травматичность. Определенный фрагмент толстого кишечника удаляется. Край тонкого кишечника прикрепляется к отверстию в брюшной стенке. Каловые массы выводятся из организма через стому. Для сбора фекалий используются специальные калоприемники.
В некоторых случаях илеостому зашивают, а процесс опорожнения кишечника возобновляется через анус. Такая процедура подразумевает проведение повторной операции.
Как лечить травами НЯК?
Некоторые виды лечебных трав оказывают особое воздействие на систему пищеварения. Употребление отваров помогает не только улучшить работу ЖКТ, но и создать хорошую профилактику осложнений имеющихся патологий. При НЯК травы используются в качестве дополнения к основной терапии.
Примеры целебных трав:
- сок алоэ (употреблять один или два раза в день по 50 г, средство помогает заживлять язвы и улучшить состояние слизистых оболочек кишечника);
- травяной сбор (в равных долях надо смешать ромашку аптечную, золототысячник и шалфей, столовую ложку заготовки залить стаканом кипятка, принимать небольшими порциями в течение одного месяца);
- настой коры дуба (чайную ложку заготовки надо залить стаканом кипятка, принимать средство один или два раза в день, кора дуба отличается выраженным противомикробным действием).
Профилактика
Заболевания, индуцированные антропогенными факторами и связанные с аномальной активностью иммунной системы, легче предупредить, чем вылечить. Поэтому, если вы находитесь в группе риска и особенно, если у вас есть родственники с диагностированным НЯК, старайтесь следовать следующим рекомендациям:
- Научитесь расслабляться – нервные стрессы и постоянное напряжение – один из факторов развития патологии.
- Позаботьтесь о здоровой флоре своего кишечника – периодический прием про- и пребиотиков обеспечит нормальную работу вашей иммунной системы.
- Поддерживайте правильный режим питания.
- Откажитесь от употребления алкогольных напитков и курения.
- Следите за экологией места жительства и работы – химическое производство, периодический контакт с отравляющими веществами создают высокий риск развития болезни.
И не забывайте проходить регулярные профилактические осмотры для выявления кишечной патологии – чем раньше будет диагностировано заболевание, тем выше шансы сохранить здоровье.
Примерное меню на неделю
Рекомендации по составлению меню для больного человека в обязательном порядке даёт врач. На время острой фазы человеку не рекомендуется употреблять пищу вовсе. Поэтому предложенное меню подходит на период ремиссии.
| Понедельник |
|
| Вторник |
|
| Среда |
|
| Четверг |
|
| Пятница |
|
| Суббота |
|
| Воскресенье |
|