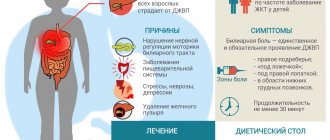
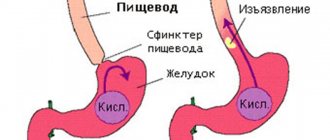
Дискинезия желчевыводящих путей — это состояние, которое проявляется болями в правом верхнем квадранте живота или желчной коликой. При этом отсутствуют деформация желчевыводящих протоков, билиарный сладж («песок» в желчном пузыре) и желчнокаменная болезнь. То есть фактически невозможно обнаружить никаких аномалий со стороны желчного пузыря и желчевыводящих путей.
В современной медицинской литературе термин «дискинезия желчевыводящих путей» используется все реже. Его сменило понятие «функциональные расстройства желчного пузыря и сфинктера Одди». Однако в повседневной практике такое заболевание еще описывается.
Дискинезия желчевыводящих путей — довольно распространенное расстройство, которое встречается в среднем у 20% женщин и 8% мужчин1. В возрасте старше 60 лет это состояние встречается в среднем у 25% популяции.
Симптомы
Симптомы болезни могут варьироваться исходя из того, какую форму имеет патология: гиперкинетическую или гипокинетическую.
Для гиперкинетической патологии свойственны следующие симптомы:
- резкие болевые ощущения в правом боку при ходьбе и нагрузках;
- жжение в области желудка после стрессов и употребления сладкого;
- жидкий стул;
- тошнота, рвота с желчью;
- белый налет на поверхности языка;
- апатия, быстрая утомляемость, симптомы хронической усталости;
- нарушенный аппетит либо его полное отсутствие;
- головные боли.
Могут появляться желчные колики, сопровождаемые частым сердцебиением, паническими атаками, онемением рук и ног, а также болезненными ощущениями под правым ребром.
Для гипокинетической патологии характерны симптомы:
- снижение веса;
- запоры носят хронический характер;
- аппетит нарушается;
- интенсивность работы желчного пузыря снижается, в правом боку возникает тяжесть.
В запущенной стадии возможна задержка желчи в желчных путях. Сопровождается зудом кожных покровов, окрашиванием их и белков глаз в желтый цвет.
Признаки, типичные обоим видам заболевания:
- повышенная раздражительность;
- усиленное потоотделение;
- горький привкус во рту;
- желтоватый налет на языке;
- вздутие живота;
- неприятный запах изо рта;
- снижение полового желания у представителей сильного пола;
- сбои менструального цикла;
- потеря аппетита.
Диагностирование
Для проведения диагностики заболевания применяются самые разные методы:
- УЗИ помогает определить степень опорожнения желчного пузыря, его форму и врожденные аномалии развития.
- Общий анализ крови.
- Биохимический анализ крови.
- Рентгенологические исследования (холецистография; инфузионная холецистография; холангиография).
Также врачи назначают лабораторные исследования:
- дуоденальное зондирование;
- исследование состава желчи;
- исследование желчи на наличие паразитов;
- биохимическое исследование порции желчи «В» и «С»;
Причины
Чаще джвп диагностируется у молодых женщин и детей от трех лет.
Задерживаясь в пузыре и протоках, желчь начинает сгущаться. Это ведет к возникновению камней и расстройству особенностей желчи.
Из-за проблем с желчевыделением ухудшается расщепление жиров, обмен веществ сбивается, появляются трудности с пищеварением и т.д.
Чтобы не дать возможность болезни развиться и начать прогрессировать, нужно знать предпосылки, способствующие ее развитию:
- нерегулярные и неправильные приемы пищи;
- злоупотребление нездоровой еды;
- частые стрессовые ситуации;
- холецистит в хронической форме;
- различные аллергии;
- эндокринные болезни;
- инфекции кишечника;
- дисбактериоз;
- климакс;
- существование паразитов в организме;
- панкреатит и любые другие отклонения работы ЖКТ;
- симптомы ВСД;
- наследственность;
- различные заражения дыхательных путей.
Проведенные исследования в этой области показали, что по большей части непосредственно стрессовые ситуации приводят к джвп. Это объясняется тем, что нервное расстройство вызывает сжатие желчных каналов и пузыря.
В двенадцатиперстную кишку и поджелудочную поступает большое количество желчи, происходит блокировка панкреатической жидкости.
В дальнейшем данная жидкость способна разъесть поджелудочную и послужить причиной формирования панкреатита и диабета. Не исключены перетекания болезни к дерматиту, холециститу, желчнокаменной болезни.
Механизм образования желчи
Выделение желчи из ЖП регулируют следующие нейрогуморальные факторы:
- Висцеральная нервная система (ВНС) регулирует функциональность многих органов. Когда блуждающий нерв активируется, происходит сокращение ЖП и расслабление сфинктера Одди. Когда нарушается функциональность ВНС, этот процесс нарушается.
- Гормоны кишечника вырабатываются пищеварительными органами во время еды. Холецистокинин провоцирует сокращение ЖП и расслабление сфинктера Одди.
- Нейропептиды – это разновидность молекул протеина, которые образуются в ЦНС и периферической нервной системе и обладают свойствами гормонов. Они предотвращают сокращение ЖП.
Эти факторы взаимодействуют между собой и провоцируют сокращение мышц ЖП во время еды, повышение в нём давления. Как следствие, происходит расслабление сфинктера Люткенса, и печёночный секрет поступает в проток пузыря. Потом она поступает в общий желчный канал, а затем через сфинктер Одди в ДПК. При возникновении болезни этот механизм нарушается.
Под воздействием желчи пепсин в ДПК теряет свои свойства. Кроме того, печёночный секрет провоцирует расщепление и всасывание жиров, улучшает моторику тощей кишки, повышает аппетит, активирует выработку слизи и гормонов кишечника.
Разновидности дискенезии желчевыводящих путей
Основными признаками деятельности желчных путей считаются двигательная роль и мышечная активность. По характеру нарушения различают 4 вида заболевания:
- Гипотоническая – понижена активность сфинктеров;
- Гипертоническая – активность повышена;
- Гипокинетическая –медленное убывание желчи;
- Гиперкинетическая – стремительное убывание желчи.
Во врачебной практике используют двойную классификацию, больным же достаточно знать два последних вида.
Дискинезия у детей
Болезнь может возникнуть у детей при неправильном формировании строения тела. К ним относят перехлест желчного пузыря или обнаружение в нем стенки. Кроме этого встречается удвоенное или аномальное размещение выводящих желчь путей.
У подростков катализатором возникновения болезни может стать чрезмерная эмоциональная нагрузка. К ним относят нагрузку в школе, семейные скандалы, переезд в другой город и следующие за ним новые знакомства в школе.
К остальным причинам развития дискинезии у детей относят:
- травма при рождении;
- перенесенный ранее гепатит А (болезнь Боткина), сальмонеллез;
- аллергии различной этиологии;
- неврозы;
- ВСД;
- гайморит, тонзиллит в хронической форме;
- диатез в нервно-артритической форме.
Развитие подобной болезни у детей достаточно опасно, поскольку грозит ухудшением поглощения нужного числа полезных для организма веществ. Растущему организму особенно важно их поступление.
Родителям стоит следить за поведением своего чада. Если у него появляется раздражительность, он становится замкнутым, быстрее обычного утомляется или плачет без видимой причины, то не будет лишним посетить детского гастроэнтеролога для исключения дискинезии.
Даже если после обследования окажется, что заболевания нет, расслабляться не стоит. При таких психологических данных ребенок находится в зоне риска, нужно контролировать этот момент, чтобы избежать развития патологии.
Особое внимание стоит обратить на распорядок дня ребенка и его режим питания.
Дополнительные симптомы, которые могут указать на развитие заболевания:
- кожный зуд, который появляется по неизвестной причине;
- поносы и запоры;
- возникновение болезненных ощущений в правом подреберье после принятия жирной и жареной пищи.
Физиотерапия
Хороший эффект оказывает также физиотерапевтическое лечение, которое нужно применять в комплексе с другими методиками. В частности применяется диадинометрия, которая подразумевает под собой лечебное воздействие на область правого подреберья электрическим током различной частоты. Также применяется электрофорез, который подразумевает под собой воздействие на организм постоянного электрического тока и вводимых с его помощью лекарственных препаратов в область печени.
Акупунктура или иглоукалывание – методика лечения, при которой воздействие на организм осуществляется путем введения специальных игл в особые точки на теле. Хорошее лечебное воздействие оказывает массаж, особенно точечный. То есть путем воздействия на определенные места на теле оказывается влияние на желчный пузырь. Многие специалисты рекомендуют проводить гирудотерапию, то есть лечение пиявками с воздействием на биологически активные точки — проекции нервных окончаний соответствующих органов.
Медикаментозное лечение
Назначается курсами, оно нацелено на предотвращение локализацию боли. Также помогает в профилактических целях.
Как лечить дискинезию желчевыводящих путей подскажет доктор исходя из типа дискинезии.
Общие советы
К одной из основных причин развития болезни относят нарушения в нервной системе. Поэтому первый этап избавления от болезни стоит начинать с восстановления психологического фона. Только после этого можно начать основное лечение проблем активности желчевыводящих путей.
Терапия народными способами
Лекарственная терапия дискинезии желчевыводящих путей часто дополняется народными средствами.
В случае же лечения болезни у детей народная медицина может стать единственным методом.
Исходя из формы заболевания, используются различные травы.
При гипертонической форме отвары изготавливаются из следующих растений:
- ромашка;
- пустырник;
- укроп;
- мята;
- валериана;
- солодка.
При гипотонической форме используются:
- крапива;
- ромашка;
- шиповник;
- зверобой;
- бессмертник;
- душица.
Хорошее действие оказывают минеральные воды: Ессентуки под номерами 17, 4 и 20, Нарзан.
К вспомогательным способам излечения выводящих желчь путей относят:
- Физиотерапию. Применяются методы СВЧ, динамические токи, электрофорез.
- Акупунктуру.
- Массаж точечным методом.
- Применение в терапии пиявок.
- Отдых в гастроэнтерологических санаториях. В лечении используются минеральные воды.
Какое обследование нужно пройти?
Основой первичной диагностики при подозрении на ДЖВП по гипокинетическому типу является лабораторное исследование крови и мочи. Лабораторными признаками нарушения желчеобразования и желчевыделения будут повышение билирубина, печеночных ферментов, желчных кислот и холестерина. Косвенными признаками также являются повышение концентрации меди и уробилиногена – продукта восстановления билирубина под воздействием кишечных бактерий. Одновременно с биохимическим исследованием крови пациентам назначается липидограмма – анализ крови на содержание липопротеинов различной плотности и холестерина.
Нормальные показатели общего анализа крови
Из инструментальных методов диагностики при подозрении на ДЖВП, а также для определения моторной функции желчного пузыря и протоков применяются:
- холецистография (может выполняться при помощи перорального или внутривенного введения лекарственных препаратов);
- рентгенография;
- дуоденальное зондирование (используется с целью диагностики и лечения);
- радиоизотопное исследование печени, позволяющее оценить функционирование желчевыводящих путей;
- УЗИ желчного пузыря, печени и желчных протоков.
Дуоденальное зондирование
Если по результатам исследования моторной функции у больного будет определен гипокинетический тип дискинезии, ему будет назначено соответствующее лечение: диетотерапия, коррекция вегетативного статуса и медикаментозное восстановление желчевыделительной функции.
Медикаментозное лечение
Основой медикаментозного лечения дискинезии желчевыводящих путей являются три группы препаратов: холекинетики, холеретики и холеспазмолитики. Чтобы правильно подобрать подходящее лекарство, необходимо понимать, что это за препараты и для чего они необходимы.
Обсудите прием лекарственных препаратов с врачом
Таблица 2. Препараты для лечения ДЖВП
| Фармакологическая группа | Как действуют? | Препараты |
| Холеспазмолитики | Снижают тонус желчного пузыря и облегчают выведение желчи в тонкий кишечник. |
|
| Холекинетики | Стимулируют сокращение желчного пузыря и снижают давление в органах гепатобилиарной системы. |
|
| Холеретики | Увеличивают концентрацию желчных кислот в желчи. В состав могут входить растительные компоненты, желчь животных, синтетические компоненты. |
|
Холеспазмолитики не применяются при гипотонии желчного пузыря, так как препараты данной группы могут привести к полной атонии стенок органа и застою желчи. Холекинетики и холеретики (оба вида лекарств относятся к желчегонным препаратам) должны принимать строго по назначению врача после проведения полного комплекса диагностических мероприятий. Примерный режим дозирования данных лекарств указан ниже.
- Фламин. Растительный препарат, содержащий флавоноиды бессмертника песчаного. Для детей выпускается специальная лекарственная форма – гранулы для приготовления сладкой суспензии. Принимать от 50 до 100 мг 3 раза в день за полчаса до еды.
«Фламин»
- Холензим. Комбинированный препарат животного происхождения. Содержит желчь и высушенный порошок поджелудочной железы и слизистой оболочки тонкого кишечника. Подростки могут принимать Холензим, начиная с 12 лет. Дозировка составляет 1-3 таблетки в день.
«Холензим»
- Холосас. Препарат в форме сиропа. Содержит экстракт плодов шиповника, обладающий желчегонным действием и гепатопротективным эффектом. Принимать по 1 чайной ложке 3 раза в день. Дозировка для детей составляет ½ суточной дозировки для взрослых.
«Холосас»
- Аллохол. Комбинированный препарат, содержит желчь, активированный уголь и растительный экстракты (чесночный порошок и вытяжка из листьев крапивы). Принимать таблетки нужно 3-4 раза в день в течение четырех недель. Дозировка на один прием – 1-2 таблетки.
«Аллохол»
- Берберин. Препарат используется не только для лечения ДЖВП по гипокинетическому типу, но и для комплексной терапии заболеваний органов гепатобилиарной системы (включая сфинктер Одди). Суточная дозировка составляет 15-30 мг. Ее необходимо разделить на 3 приема.
Берберин
Для повышения тонуса больному могут быть назначены растительные стимулирующие препараты, например, настойка лимонника или элеутерококка. Стандартная медикаментозная терапия может совмещаться с применением рецептов народной медицины. Наиболее эффективным способом восстановления моторики желчного пузыря является употребление внутрь оливкового масла. Принимать его нужно в подогретом виде по 1 столовой ложке 3 раза в день.
Важно принимать лекарства по предписанию врача и не прекращать лечение самостоятельно
Важно! Любые препараты с желчегонным действием нельзя принимать при желчнокаменной болезни и обструктивной желтухе. Лица с данными патологиями должны проходить лечение под постоянным контролем специалиста.
Коррекция вегетативного статуса
Для устранения вегетативных расстройств, которые могут быть одним из факторов развития гипотонии желчного пузыря, больному необходимо изменить свой образ жизни и отказаться от вредных привычек. Почти 80 % больных с вегетативной дисфункцией имеют табачную или алкогольную зависимость (включая начальную стадию алкоголизма), поэтому важнейшим этапом комплексного лечения является отказ от курения и употребления спиртного. Для нормализации работы вегетативной нервной системы также необходимо много гулять, достаточно двигаться, избегать стрессовых ситуаций.
Следует отказаться от вредных привычек
При сильном напряжении или усталости следует использовать расслабляющие методики или способы релаксации, доступные в домашних условиях. Общими методами коррекции вегетативного статуса являются:
- Ароматерапия. Позволяет снять усталость, улучшить настроение и справиться со стрессом.
- Теплые ванны с солью. Снимают мышечное напряжение, повышают общий тонус организма.
- Ножные ванночки с эфирными маслами. Помогают бороться с усталостью. В ванночку можно добавить масло бергамота, розы, пихты или лаванды.
- Растительные чаи. Снимают напряжение, обладают легким седативным действием. При вегетативных расстройствах можно использовать ромашку, душицу или шалфей. Пить их лучше всего за 1-2 часа до сна.
- Вспомогательная терапия. В качестве вспомогательных методов больному может быть предложено санаторно-курортное лечение, включающее лечение минеральными водами с применением техник слепого дуоденального зондирования, грязелечение, массаж. Из физиотерапевтических процедур наиболее эффективны электрофорез и лечение ультразвуковыми волнами низкой интенсивности.
Тенотен с пролонгированным действием является не только современным, но и наиболее безопасным способом защититься от стрессов и держать нервную систему под контролем
При отсутствии эффекта от домашних методов можно использовать лекарственные препараты с минимальной токсической нагрузкой на печень (Тенотен, Персен, Новопассит, Валерианы лекарственной экстракт, Пустырника настойка). Более сильным эффектом обладают препараты на основе фенобарбитала: Корвалол или Валокордин (Валосердин).
Важно! При наличии серьезных показаний больному могут быть назначены лекарства из группы нейротропов. Такие лекарства содержат психоактивные вещества и отпускаются из аптек по рецепту лечащего врача.
Прогноз лечения
При достаточно сильном желании побороть болезнь и при следовании всем рекомендациям врача состояние должно улучшиться уже через несколько недель.
Особенностью данного заболевания является то, что во многом оно находится в зависимости от психики и устойчивости к стрессам, а также соблюдения правильного питания.
Во многом успеха в лечении можно добиться нормализацией режима, выделением времени на отдых, сбалансирования питания.
Современные средства при правильном назначении дадут быстрые и отличные результаты, позволят вернуться к обычному ритму жизни.
Диета при джвп
Поскольку к одной из причин возникновения заболевания относят неправильное питание, следует придерживаться специальной диеты.
Специальное питание преследует цель обеспечения мягкой работы печени, лучшего отхода желчи, сбалансированной работы выводящих желчь путей, печени и других органов пищеварения.
Обязательным условием является сбалансированное употребление еды. В ежедневном меню должны значиться в достаточном количестве белки, углеводы, а содержание жиров должно быть ограничено.
Главные принципы питания при джвп:
- Режим.
Лечебное питание частое (до шести раз в сутки) и маленькими порциями. Необходимо исключить возможность переедания, употребление пищи нужно организовывать в одинаковое время.
Подобный подход позволит настроить желчный пузырь на нормальное производство желчи, выбросы ее в кишечник происходят строго в установленное время.
В результате нормализуется отток желчи, пища лучше переваривается и усваивается. Маленькие порции с частым приемом не дают желчи надолго оставаться в пузыре. Спазмы пузыря и выводящих путей не происходит. Боли человек не испытывает.
- Метод приготовления.
Блюда готовить нужно методом отваривания или запекания. Допустимо тушить продукты. Жареную пищу принимать запрещено, поскольку во время жарки происходит разрушение полиненасыщенных жирных кислот и формирование токсических веществ. Это ведет к увеличению нагрузки на желчные пути и пузырь, а также слизистую желудка.
- Температура.
Исключено принимать в пищу холодные продукты, поскольку они могут вызвать сокращения выводящих желчь путей. Сильно горячие блюда тоже не стоит употреблять. Умеренного теплого температурного режима будет достаточно.
- Соль и пряности.
Их потребление нужно снизить. В случае избытка задерживается жидкость, а это в свою очередь влечет концентрирование слизи и осложняет ее выход из пузыря.
- Обильное питье.
В сутки нужно выпивать около трех литров жидкости. Такое количество поспособствует разжижению желчи, предотвратит возникновение камней и поможет вывести токсины.
- Спиртные напитки.
Осложнения и возможные последствия при дискинезии желчевыводящих путей
Не всегда люди при первых болевых симптомах обращаются за квалифицированной помощью.
Обычно самостоятельно начинается прием обезболивающих препаратов, которые могут только усугубить положение.
Возможные проявления при дискинезии:
- Снижение веса, происходящие по причине нарушенного поглощения питательных веществ в кишечнике.
- Холецистит в хроническом виде (при воспаленном желчном пузыре сроком больше шести месяцев).
- Холангит (воспаленные желчные протоки).
- Желчнокаменная болезнь (формирование камней в желчных протоках и пузыре).
- Панкреатит в хроническом виде (при воспаленой поджелудочной железы сроком больше шести месяцев).
- Гастрит.
- НЯК.
- Дуоденит (воспаленная слизистая в 12-ти перстной кишке).
- Атопический дерматит у детей (аллергия кожных покровов). Возникает при всасывании плохо переваренной еды и вредных веществ.
Диагностика
После сбора анамнеза врач направляет пациента на инструментальное обследование:
- УЗИ органов брюшной полости. Проводится в 2 этапа. Первый раз исследование проводится на голодный желудок для определения эхопризнаков воспаления, деформаций и камней в желчевыводящих путях. Затем пациенту предлагается съесть жирный продукт, и через час проводится повторное обследование для оценки скорости продвижения желчи. Таким образом определяется форма дискинезии — гипермоторная или гипомоторная.
- Дуоденальное зондирование. В двенадцатиперстную кишку вводится зонд и забирается порция желчи. По скорости выведения желчи определяют форму болезни.
- Холецистография. Может быть оральной или внутривенной. Пациент принимает внутрь контрастное вещество, или оно вводится ему внутривенно, после чего проводится рентгенография. Таким образом оценивается скорость эвакуации желчи и устанавливается форма заболевания.
- ФГДС. Проводится для выявления патологических процессов в органах ЖКТ, которые могли спровоцировать дискинезию.
Для подтверждения диагноза и выявления сопутствующих заболеваний проводятся лабораторные исследования:
- общеклинические анализы;
- анализ мочи;
- анализ кала на гельминтов;
- липидограмма.
По результатам осмотра, лабораторных тестов и инструментальных исследований утверждается или опровергается диагноз ДЖВП.
На фото подготовка к дуоденальному зондированию
Профилактика дискинезии желчевыводящих путей
Вылечившись от заболевания, нужно приложить максимум усилий для того, чтобы не допустить вновь ее появления. Для этого следует придерживаться ряда правил:
- Полноценный отдых и сон.
Спать необходимо не меньше восьми часов. Это не только спасет от рецидива патологии, но и избавит от многих других недугов.
- Соблюдение режима.
Ложиться спать нужно не позже одиннадцати часов вечера. Это оптимальное время с учетом того, что утром человеку нужно рано вставать на работу.
- Чередование видов труда.
Не следует переутомляться, занимаясь физической или умственной работой. Давайте своему организму передышку. Постоянное переутомление может стать причиной развития не только джвп, но и куда более серьезных осложнений.
- Прогулки на свежем воздухе.
Несколько раз в неделю стоит выделять время на такие прогулки. Это позволит закалить организм и послужит профилактикой многим заболеваниям.
- Полноценное питание.
Включите в свой ежедневный рацион изделия из круп, вареное нежирное мясо, растительную пищу.
- Исключите стрессовые ситуации.
Не допускайте возникновения психотравмирующих моментов, поскольку они могут стать катализатором для повторного развития болезни.