Панкреонекроз является одним из тяжелейших заболеваний органов брюшной полости и в 1% ситуаций служит причиной острого живота. Некроз поджелудочной железы чаще (в 70% случаев) диагностируется у молодых людей и может быть как отдельной нозологической единицей, так и выступать как осложнение острого панкреатита.
Шансы выжить после деструкции (разрушения) поджелудочной железы невелики и составляют 30 – 60% даже при проведении адекватного и своевременного лечения, а в случае тотального панкреонекроза они равняются нулю. В последние годы отмечается увеличение частоты заболевания, которая составляет 6 – 9%. Некроз поджелудочной железы одинаково часто диагностируется как у мужчин, так и у женщин.
Общие сведения
Панкреонекроз (некроз поджелудочной железы) – это деструктивное заболевание поджелудочной железы, которое является серьезным осложнением острого или хронического панкреатита. Код панкреонекроза по МКБ-10 — K86.8.1. Характерная особенность этого грозного недуга – постепенное омертвление тканей поджелудочной железы. Это очень опасный диагноз, представляющий угрозу для жизни человека.
Отмирание этого органа происходит ввиду того, что ткани поджелудочной растворятся ферментами, которые она сама и вырабатывает. Как правило, этот процесс сочетается и с другими патологическими явлениями – воспалительными процессами, инфекцией и др.
Этот недуг является самым тяжелым осложнением панкреатита. Как правило, он поражает молодых людей в трудоспособном возрасте. Согласно медицинской статистике, эта болезнь составляет около 1% от всех фиксированных случаев острого живота. Однако количество случаев этой болезни в последнее время увеличивается. Настораживает и высокий уровень смертности при некрозе поджелудочной железы – он составляет 30-80%. Поэтому крайне важно своевременно диагностировать недуг и начать адекватное лечение незамедлительно.
Что такое панкреатит?
Панкреатит — это воспаление поджелудочной железы. Основными причинами [Официальный источник] заболевания считаются чрезмерное употребление алкоголя и частый прием жареной, жирной пищи. Данной патологии взрослые подвержены больше, чем дети. Она развивается из-за нарушения оттока секрета поджелудочной железы.
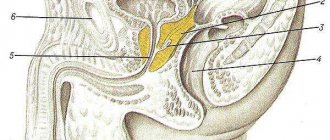
Поджелудочная железа
— это один из органов пищеварительной системы человека, который выделяет ферменты для переваривания пищи и гормоны (инсулин, глюкагон), регулирующие метаболизм углеводов.
Продукты жизнедеятельности поджелудочной железы (сок, а в нем ферменты) попадают в двенадцатиперстную кишку и участвуют в процессе переваривания поступающей пищи. Однако во время панкреатита весь вырабатываемый поджелудочный сок не выводится из железы, оставаясь внутри органа, и, разрушая ткани поджелудочной.
Панкреатит бывает двух видов: хронический и острый. Каждый из них имеет свои причины возникновения, симптомы и методику лечения.
Патогенез
Основой патогенеза панкреонекроза является сбой в механизме внутренней защиты поджелудочной от влияния панкреатических ферментов, которые ее разрушают. Если человек обильно употребляет спиртное и постоянно переедает, внешняя секреция существенно усиливается, протоки железы растягиваются, и отток панкреатических соков нарушается.
Некроз поджелудочной развивается на фоне панкреатита – воспалительного процесса поджелудочной железы, при котором часто происходит отмирание части или всего органа.
Поджелудочная железа — это важный для нормального функционирования организма орган. Его основные функции – продукция основных ферментов, участвующих в пищеварении, а также регулирование содержания сахара в крови ввиду выработки гормонов инсулина и глюкагона. Соответственно, дисфункция этого органа приводит к серьезным нарушениям общего состояния организма.
Когда человек чувствует голод, соки и ферменты транспортируются через соединительный проток в тонкую кишку, благодаря чему и обеспечивается ферментативная обработка пищи. Панкреатическая жидкость воздействует на кислую среду желудочного сока, нейтрализуя ее. В кишечнике пищеварительные ферменты расщепляют и перерабатывают вещества.
Поджелудочная вырабатывает основные пищеварительные ферменты:
- липаза – расщепляет жиры;
- амилаза – перерабатывает крахмал в сахар;
- химотрипсин, трипсин – участвуют в расщеплении белков;
- глюкагон, инсулин, полипептид и др.
Если у здоровых людей ферменты, которые вырабатывает поджелудочная, проявляют активность непосредственно в пищеварительном тракте, то у больных при поражении протоков железы ферменты влияют уже непосредственно на поджелудочную. На фоне повышения давления внутри протоков развивается отек паренхимы, разрушаются ацинусы поджелудочной железы, и протеолитические ферменты активируются преждевременно. Как следствие, железа «перетравливает» себя же. Вследствие активации липазы происходит некроз жировых клеток, под влиянием эластазы разрушаются сосуды, и активированные ферменты, а также продукты распада оказываются в кровотоке. При этом отмечается токсическое действие на все ткани и органы. Прежде всего, происходит поражение печени, почек, сердца, мозга.
При панкреонекрозе определяется три стадии отмирания тканей:
- Токсемическая – в крови появляются токсины, имеющие бактериальное происхождение, железа активно вырабатывает ферменты.
- Развитие абсцесса – развивается гнойный воспалительный процесс тканей и органов, которые окружают поджелудочную.
- Гнойные изменения в тканях – если развивается гнойный сепсис, требуется немедленное оперативное вмешательство, так как это состояние угрожает жизни.
Общие сведения о заболевании
Панкреонекроз — это осложнение острого панкреатита (воспаления поджелудочной железы), заключающееся в различной степени гибели клеток данного органа и развитии выраженной клинической симптоматики.
Панкреонекроз — не болезнь алкоголиков! Как правило, при хроническом употреблении спиртного, развивается хронический панкреатит с постепенной утратой экзокринной функции поджелудочной железы. Панкреонекроз же, чаще всего, формируется при эпизодическом приёме большого объёма этанолсодержащих напитков, животных жиров.
Этиология
- Употребление значительного количества алкоголя и жирной пищи (более 95% всех панкреонекрозов).
- Желчнокаменная болезнь, декомпенсация дискинезии желчных путей.
- Острая хирургическая патология другого органа (пенетрация при язвенной болезни желудка и т.п.)
- Острое отравление химическими веществами.
- Травматическое повреждение поджелудочной железы.
- Врождённые пороки развития поджелудочной железы.
- Шок (септический, геморрагический, травматический — состояние, приводящее к полиорганной недостаточности).
- Оперативные вмешательства в анамнезе (спаечная болезнь).
- Ятрогенный панкреонекроз (редкое явление, когда после эндоскопического исследования железы развивается острый панкреатит и панкреонекроз).
Патогенез
Значительное поступление этилового спирта и животных жиров в пищеварительный тракт приводит к гиперфункции поджелудочной железы. Если у человека присутствуют проблемы с оттоком панкреатического сока из железы, внезапно активируется огромное количество высокоактивных ферментов панкреас (фосфолипаза, трипсин, химотрипсин, эластаза и другие).
Сначала из повреждающихся клеток выделяется трипсиноген, трансформирующийся в трипсин, активируется калликреин и каллидин. При воздействии данных ферментов высвобождаются гистамин и серотоксин, которые активируют кровяные белковые факторы (Хагемана и плазминоген).
Из-за повреждения микроциркуляторного русла поджелудочной железы, все ферменты проникают в общий кровоток и вызывают общий сосудистый спазм (на короткий период), после этого происходит дилатация (расширение) сосудов, повышается проницаемость стенок сосудов, плазма крови свободно выходит из сосудистого русла, развивается отёк поджелудочной железы (на этом этапе часто возникают внутренние кровотечения в забрюшинное пространство). Как и в любой органной системе, замедление тока крови (стаз) приводит к образованию кровяных сгустков — тромбов.
Тромбоз сосудов приводит к дисметаболическим нарушениям в клетках (гипоксия, ацидоз), в паренхиме поджелудочной железы формируются участки некроза. Из отмирающих клеток выделяются липазы (ферменты, расщепляющие молекулы жира). Большое количество липаз способно провоцировать некроз не только в поджелудочной железе, но и в сальнике, жировой клетчатке забрюшинного пространства и т.д.
Кроме локальных повреждений, развивается общая интоксикация из-за воздействия ферментов панкреас на системные сосуды. Неадекватный тонус сосудов приводит к расстройствам кровообращения в других органах, развивается клеточная и органная дистрофия, кислотно-щелочные, водно-электролитные нарушения, замедляется синтез белков, обмен углеводов и жиров. Без патогенетической коррекции фармакологическими препаратами развивается полиорганная недостаточность
Важным звеном в развитии и тяжести течения панкреонекроза являются ингибиторы протеаз — особые белки крови, предохраняющие от воздействия собственных и чужеродных протеолитических ферментов (в том числе поджелудочной железы) на клеточный обмен. Чем больше концентрация ингибиторов протеаз и их связывающая способность, тем менее выраженным будет развитие панкреонекроза. Данная функция индивидуальна для каждого организма, определяется генетически, поэтому клиническая картина панкреатита столь разнообразна.
Классификация
По распространённости некроза:
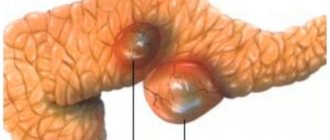
- очаговый — некроз одной анатомической области поджелудочной железы: головки, тела, хвоста или их частей;
- диффузный (сегментарный) — поражаются все отделы поджелудочной железы (причём, не только паренхима, но и сосуды, протоки, нервы).
По глубине поражения:
- поверхностный — некроз наружных слоёв железы. Обычно разрывается при разрыве поверхностных панкреатических протоков, когда соки, содержащие протеолитические ферменты, скапливаются между наружной поверхностью панкреас и её капсулой;
- глубокий — некроз более половины поджелудочной железы, часть ткани сохраняет жизнеспособность;
- тотальный — гибель всего органа. Часто процесс переходит на сальник и забрюшинную жировую клетчатку.
По характеру клинического течения:
- абортивное течение — умеренная форма панкреонекроза. Вокруг очагов некроза развивается тканевой (интерстициальный) отёк. Компенсаторные ингибиторные системы справляются с количеством вышедших из железы вазоактивных ферментов, наступает спонтанное выздоровление (при условии проведения медикаментозного лечения);
- прогрессирующее течение — концентрация вазоактивных ферментов в крови превышает компенсаторные способности организма. Развивается глубокий или тотальный некроз железы, гемодинамические нарушения, полиорганная недостаточность, высока вероятность внезапного панкреатогенного шока, спонтанных внутренних кровотечений и дальнейшего инфицирования поджелудочной железы;
- регрессирующее течение — клиническая симптоматика панкреонекроза постепенно «угасает» в течение 20 — 30 дней. На фоне отёка поджелудочной железы формируются псевдокисты (соединительнотканные капсулы с панкреатической жидкостью). Иногда псевдокисты достигают значительных размеров, что приводит к смещению желудка, желчного пузыря, печени с нарушением их функций;
- рецидивирующее течение — характерно для лиц, страдающих алкоголизмом. Особая клиническая форма, развивающаяся на фоне хронических дистрофических изменений в поджелудочной железе с периодами внезапного обострения. Рецидивы в данном случае повторяются несколько раз за жизнь и становятся всё более тяжёлыми, часто приводят к летальному исходу;
- молниеносный панкреонекроз — наиболее опасная форма. Некроз железы и клиническая картина развиваются за несколько часов. Быстро развиваются гемодинамические нарушения, полиорганная недостаточность и шок. Летальность около 90%.
По механизму возникновения:
- гиперсекреторный — наиболее частая форма. Формируется на фоне чрезмерного выброса ферментов поджелудочной железы на фоне приёма алкоголя и жирной пищи;
- травматический — развивается на фоне тупых травм живота, хирургических вмешательств, диагностических манипуляций;
- билиарный — на фоне нарушения оттока желчи из печени (кисты, опухоли, аномалии развития). При таком варианте панкреонекроз часто осложняется присоединением бактериальной инфекции, развитием флегмоны жировой клетчатки забрюшинного пространства;
- механический — вследствие обтурации общего желчного протока и нарушения попадания желчи в 12-перстную кишку, поджелудочная железа начинает вырабатывать повышенное количество панкреатического сока, который её и разрушает;
- иммунный — аутоиммунное воспаление поджелудочной железы (разрушение клеток панкреас собственными лимфоцитами) постепенно приводит к её гибели;
- контактный — развивается на фоне осложнённой язвенной болезни желудка или 12-перстной кишки (пенетрация язвы);
- сосудистый — данная форма характерна для страдающих атеросклерозом и другими заболеваниями сосудов людей (обычно пожилого возраста). Постепенный стеноз сосудов приводит к стазу крови и развитию дисметаболических нарушений в поджелудочной железе.
По клинической форме:
- геморрагический панкреонекроз — крупноочаговый или тотальный некроз поджелудочной железы. Развивается крайне быстро и сопровождается выраженной клинической картиной (полиорганная недостаточность). Высокая летальность;
- жировой панкреонекроз — образование очагов некроза, которые сливаются между собой, вокруг формируется соединительнотканная капсула. Без медикаментозной терапии переходит в геморрагическую форму;
- смешанный панкреонекроз.
По наличию осложнений:
- неосложнённый;
- осложнённый (инфекцией, кровотечением, шоком и т.д.).
По тяжести течения:
- лёгкая степень — отдельные очаги некроза в железе;
- средняя степень — крупные очаги некроза без слияния;
- тяжёлая степень — тотальный некроз панкреас;
- крайне тяжёлая степень — осложнённый тотальный некроз.
Классификация
В зависимости от преобладания повреждающих механизмов определяются три формы болезни:
- Жировая – при повышенной активности липазы разрушается жировая ткань поджелудочной. После того, как липаза оказывается за пределами панкреатической капсулы, она действует, провоцируя возникновение мест некроза в листках брюшины, большом и малом сальнике, брыжейке, внутренних органах. Как правило, при жировой форме впоследствии развивается тяжелый химический асептический перитонит, полиорганная недостаточность.
- Геморрагическая – при повышенной активности эластазы преимущественно развиваются микроциркуляторные нарушения, вследствие чего развивается спазм сосудов поджелудочной. На протяжении короткого времени – нескольких дней, а иногда и часов – токсемия провоцирует парез сосудистой стенки, расширение сосудов, и кровоток в тканях железы замедляется. Это ведет к резкому увеличению вероятности образования тромбов, а позже — ишемического некроза. Изначально сосудистая стенка разрушается толще поджелудочной железы, позже – и в других органах. Следствием всех этих процессов является кровоизлияние в забрюшинную клетчатку и внутренние органы. Основной признак, которым характеризуется геморрагический панкреонекроз – это выпот в брюшную полость с наличием в нем крови. Болезнь развивается стремительно, поэтому в заключениях врачей можно часто увидеть вывод: «Причина смерти — геморрагический панкреонекроз».
- Смешанная – при примерно одинаковой активности эластазы и липазы одинаково выражены признаки жирового некроза и геморрагической имбибиции.
В зависимости от распространенности патологических проявлений определяют две формы:
- локальный (поражена одна область);
- диффузный (поражены две или больше областей).
В зависимости от темпов прогрессирования:
- прогрессирующий;
- вялотекущий.
В зависимости от глубины поражения:
- поверхностный;
- глубокий;
- тотальный.
В зависимости от протекания болезни:
- рецидивирующий;
- прогрессирующий;
- регрессирующий;
- молниеносный;
- абортивный.
В зависимости от выраженности проявлений болезни определяют несколько ее степеней:
- Легкая степень – как правило, это отечный или диффузный некроз с необширными очагами.
- Средняя степень — диффузный или локальный с более выраженными очагами.
- Тяжелая степень — диффузный или тотальный с крупными очагами.
- Крайне тяжелая стадия – панкреонекроз сопровождается осложнениями, ведущими к необратимым последствиям и летальному исходу.
Коррекция некротических изменений
При первых признаках панкреонекроза больного госпитализируют. Из-за высокого риска летального исхода лечение проводят в отделении интенсивной терапии. Лечение подбирают сразу несколько специалистов:
- гастроэнтеролог;
- эндокринолог;
- хирург;
- реаниматолог.
Терапия начинается с обеспечения полного покоя для поджелудочной. Назначают строгий постельный режим, полностью исключают употребление любой пищи (жизнедеятельность поддерживают парентерально). Если рвоты не было, удаляют остатки пищи из желудка промыванием. Чтобы снизить рефлекторное раздражение железы, желудок могут промывать несколько раз прохладными стерильными растворами.
На начальных этапах проводится консервативное лечение. Оно подразумевает назначение:
- обезболивающих средств (включая наркотические анальгетики);
- противовоспалительных;
- подавляющих секрецию и активность ферментов;
- противошоковую терапию;
- диуретиков (для снятия отека тканей поджелудочной);
- антибиотиков широкого спектра действия (для купирования и профилактики распространения гнойно-некротических процессов);
- детоксикационных мероприятий (большое количество инфузионных растворов);
- гемосорбцию (аппаратное очищение крови при сильной интоксикации);
- коррекцию выявленных нарушений в работе органов.
При тяжелом состоянии и выраженных участках некроза железы больному сразу проводят хирургическое лечение. Если локализацию некроза выявить сложно, операцию делают на 4-5 сутки. Сложность хирургического лечения состоит в повышенном риске инфекционных осложнений. Во время операции проводят:
- лапароскопическую ревизию протоков железы;
- удаление причины застойных явлений;
- иссечение участков некроза;
- выведение экссудата;
- установку дренирующих устройств.
Стационарное лечение длится до 2-х месяцев. После выписки пациент еще на протяжении 2-х недель должен соблюдать постельный режим. После разрешены непродолжительные пешие прогулки. Важным аспектом выздоровления является диета. Рацион состоит исключительно из отварных и паровых блюд гомогенной консистенции. Питаться можно куриным мясом, индейкой, нежирными сортами рыбы. В основе рациона – крупяные блюда, белковые омлеты, отварные овощи. Любые стимуляторы секреции (жирные, жаренные блюда, грибы, продукты промышленного производства, сырые овощи и фрукты) из меню исключают. Всю пищу следует принимать в теплом виде.
Причины
Определяют ряд факторов, провоцирующих некротические процессы в тканях поджелудочной:
- регулярное чрезмерное потребление спиртного;
- постоянное переедание, злоупотребление копченой, жареной и жирной пищей;
- язвенная болезнь;
- камни в желчном пузыре;
- наличие травм брюшной полости и перенесенные хирургические вмешательства в этой области;
- тяжелые инфекционные заболевания.
Под воздействием этих факторов может развиваться дисфункция поджелудочной железы, что приводит к панкреатиту и панкреонекрозу. Но, как правило, панкреонекроз проявляется на фоне эпизодических приемов алкоголя. Исследования подтвердили, что в большинстве случаев панкреонекроз развивался после эпизода потребления спиртного в очень больших количествах.
Этиология
- Употребление значительного количества алкоголя и жирной пищи (более 95% всех панкреонекрозов).
- Желчнокаменная болезнь, декомпенсация дискинезии желчных путей. Острая хирургическая патология другого органа (пенетрация при язвенной болезни желудка и т.п.)
- Острое отравление химическими веществами.
- Травматическое повреждение поджелудочной железы.
- Врождённые пороки развития поджелудочной железы.
- Шок (септический, геморрагический, травматический — состояние, приводящее к полиорганной недостаточности).
- Оперативные вмешательства в анамнезе (спаечная болезнь).
- Ятрогенный панкреонекроз (редкое явление, когда после эндоскопического исследования железы развивается острый панкреатит и панкреонекроз).
Симптомы некроза поджелудочной железы
Признаки этого заболевания могут проявиться спустя несколько часов иди дней после того, как отмечалось влияние факторов, провоцирующих болезнь.
Основной признак – боли, проявляющиеся в левом подреберье. Также болевые ощущения могут отдавать в бока, спину, ощущаться под ложечкой. Боль является постоянной, достаточно интенсивной или умеренной. Она может быть опоясывающей, отдавать в плечо, лопатку, поэтому у человека может создаться впечатление, что развивается сердечный приступ. Боль становится сильнее после того, как больной поест. При этом может проявиться тошнота и многоразовая рвота. Панкреонекроз без боли невозможен.
Также вероятны следующие симптом панкреонекроза:
- покраснение кожи, так как из-за повреждения поджелудочной железы в кровь попадают вещества расширяющие сосуды;
- метеоризм – следствие гниения и брожения в кишечнике;
- синюшные или багровые пятна на животе, ягодицах боках – так называемый симптом Грея-Тернера;
- кровотечения желудочно-кишечные – следствие разрушающего влияния ферментов на стенки сосудов;
- повышение температуры;
- напряженность передней брюшной стенки, болезненность при ее пальпации;
- сухость слизистых, кожи, жажда – следствие обезвоживания;
- понижение кровяного давления;
- спутанность сознания, бред.
Болезнь, как правило, начинается остро, и чаще всего первые ее признаки больные связывают с чрезмерным приемом алкоголя и существенным нарушением диеты. Медики свидетельствуют, что большая часть таких пациентов поступают в больницы еще в состоянии опьянения, что подтверждает стремительное развитие патологических изменений в железе. Существует прямая зависимость между выраженностью боли и степенью тяжести некроза. Если деструктивные изменения распространяются на нервные окончания, это ведет к постепенному снижению выраженности боли. Но этот признак в сочетании с интоксикацией является достаточно тревожным в плане прогноза.
После того, как появляется боль, спустя некоторое время больного начинает беспокоить рвота. Ее сложно укротить, и она не приносит облегчения. В рвотных массах присутствуют сгустки крови, желчь. Из-за постоянной рвоты развивается обезвоживание, что ведет к сухости кожи, обложенности языка. Постепенно замедляется диурез. Отмечается метеоризм, задержка стула и газов. Эти симптомы сопровождает лихорадка.
Вследствие колебания показателей глюкозы, токсемии и гиперферментемии поражается головной мозг и развивается энцефалопатия. Если воспалительный процесс прогрессирует, поджелудочная существенно увеличивается в размерах. В брюшной полости формируется инфильтрат. Такое состояние является опасным для жизни пациента.
Признаки интоксикации
Токсины бактерий (сами бактерии в крови могут отсутствовать), циркулирующие в кровяном русле, вызывают интоксикацию организма. Повышается температура (до 38 и выше), присоединяется общая слабость, учащается сердцебиение и дыхание, появляется одышка, снижается артериальное давление. Влияние токсинов на головной мозг приводит к возникновению энцефалопатии. Сознание больного спутанное, больной возбужден или заторможен, дезориентирован. При тяжелой токсемии может развиться кома.
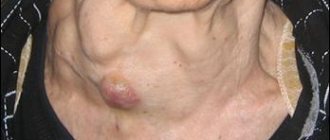
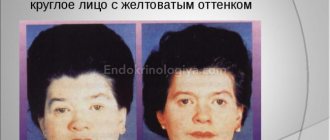
Гиперемия или бледность кожи
В фазу токсемии поджелудочная железа выбрасывает в кровь вазоактивные вещества (расширяют кровеносные сосуды), что проявляется покраснением кожи. Позднее, при развитии интоксикации кожные покровы бледнеют, приобретают землистый, мраморный или желтушный и становятся холодными на ощупь. По бокам на животе, на спине, ягодицах и в районе пупка появляются сине-фиолетовые пятна следствие внутренних гематом и кровоизлияний в мягкие ткани. Подкожные кровоизлияния наблюдаются не во всех случаях некроза панкреас.
Внутренние кровотечения
Повышение уровня эластазы способствует разрушение кровеносных сосудов и образованию геморрагического выпота в брюшной, плевральной перикардиальной полостях.
Анализы и диагностика
При появлении подозрения на развитие некроза необходимо сразу же обратиться к врачу-терапевту. Специалист проводит осмотр, выясняет обстоятельства развития болезни. Он обязательно проводит пальпацию и определяет наличие, характер и место проявления боли. При подозрении на патологию железы больного осматривает эндокринолог. Если на железе обнаруживают опухоли, к процессу лечения подключается и специалист-онколог.
Чтобы установить диагноз, назначают инструментальное и лабораторное обследование.
Лабораторные исследования предусматривают расширенный анализ крови, так как при некрозе отмечаются следующие патологические изменения:
- Повышенный уровень сахара, повышенная зернистость лейкоцитов, нейтрофилов.
- Повышенный показатель СОЭ.
- Повышенный уровень эластаза, трипсина, гематокрита как следствие обезвоженности.
- Увеличение печеночных ферментов вследствие воспалительного процесса.
- На развитие некроза также указывает увеличенный уровень амилазы в моче.
- В процессе лабораторных исследований определяют состояние гормонов, пищеварительных ферментов.
Также в процессе диагностики могут назначать такие исследования:
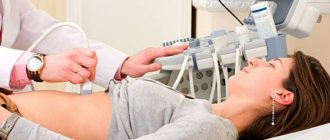
- Ультразвуковое исследование – с целью определения неравномерности структуры тканей железы, выявления кист, абсцессов, жидкости в брюшной полости, камней в желчевыводящих путях. Также УЗИ дает возможность проанализировать, в каком состоянии протоки.
- Магниторезонансная томография, компьютерная томография – позволяют определить очаги развития болезни, размеры органа, а также узнать, развивается ли воспаление, есть ли отеки, абсцессы, новообразования, деформации.
- Ангиорграфия сосудов железы.
- Диагностическая лапароскопия.
- Пункция.
Окончательный диагноз специалист сможет поставить, только получив данные всех назначенных исследований.
Клиническая картина
Заболевание характеризуется яркими и стремительно нарастающими симптомами. Вот самые выразительные:
- Болевой синдром внезапного и опоясывающего характера, появляющийся в левом подреберье и отдающий в плечо, под лопатки, в зону сердца после обильного застолья. Боль настолько интенсивная, что может вызвать шок. Она слегка уменьшается в позе, при которой колени прижаты к животу.
- Часто повторяющаяся и обезвоживающая рвота, способная травмировать сосуды, в результате чего с ней выделяются кровянистые примеси.
- Вздутие живота, метеоризм.
Кроме этих признаков, возможны следующие проявления:
- желтушность кожного покрова, характерная для гепатита (отсутствие лечения острого панкреатита провоцирует печеночную недостаточность и дистрофию ее тканей);
- повышение пульса;
- одышка;
- проблемы с мочеиспусканием, вызванные дисфункцией почек;
- отклонения в функционировании нервной системы, сопровождающиеся неадекватным поведением и даже во многих случаях (около 30 %) коматозным состоянием.
Симптоматика, при всей ее выразительности, не является характерной исключительно для деструктивного панкреатита, поэтому для постановки точного диагноза проводится тщательное обследование пациента.
Лечение народными средствами
Когда у пациента обостряется панкреонекроз, у него возникает сильные боли. Помочь немного улучшить состояние могут народные средства, которые используют параллельно с основным лечением. Но, прежде чем практиковать такие методы, необходимо обязательно посетить врача, установить диагноз и начать практиковать правильную схему лечения.
- Плоды софоры японской – из них готовят отвар. Ложку сырья нужно залить 1 ст. кипятка и настаивать 5 часов. Пить перед каждым приемом пищи теплым. Курс приема – 10 дней.
- Ягоды и листья черники – из них готовят отвар, заливая сушеное или свежее сырье кипятком и проваривая 5 мин. (2 ст. л. сырья на 250 мл воды). Пить вместо чая.
- Трава бессмертника – отвар помогает снять боль и воспаление. Для приготовления отвара берут 1 ст. л. сухой травы и стакан воды, варят 5 мин. Полученный отвар процедить и пить в течение дня.
- Отвар овса – помогает снять раздражение и восстановить клетки органа. Чтобы приготовить средство, нужно замочить зерна и подождать несколько дней, пока они прорастут. Проросшие зерна нужно высушить и перемолоть. Смесь залить холодной водой (1 ст. л. овса на 1 стакан воды) и настаивают примерно полчаса. В день нужно пить 2 стакана такого средства.
- Лимон – помогает уменьшить боль. Для этого следует проварить в воде лимон 5 минут, после чего выжать из него сок и смешать с сырым желтком. Пить средство натощак и после него не есть три часа. Принимают его пять раз в день, один раз в три дня. Курс лечения длится несколько месяцев.
- Корень солодки – для его приготовления нужно взять 1 ст. л. измельченного сухого корня солодки, такое же количество одуванчика и листьев репейника. Залить смесь 2 стаканами кипятка, пить настой горячим по половине стакана 3-4 раза в сутки.
Существуют также специальные фитосборы, применяемые для лечения поджелудочной железы. Но важно учитывать, что пользу организму они приносят, если принимать такие сборы регулярно и по той схеме, которую одобрил врач. Практиковать самолечение народными средствами при столь грозном диагнозе, как панкреонекроз, нельзя ни в коем случае.
Кто из известных людей умер от панкреонекроза?
В корне всех болезней желудочно-кишечного тракта лежит небрежное отношение людей к своему питанию. Человек не заботится о том, чтобы своевременно принимать пищу, употребляет фаст-фуд, ест на бегу, или наоборот, голодает большую часть дня.
Справка! Зачастую в таком отношении к культуре питания виновен слишком быстрый темп жизни: нет времени не торопясь позавтракать, готовить первые блюда, ходить по магазинам в поисках здоровых продуктов.
От хронических болей в животе страдают многие известные, публичные люди. Из-за плотного рабочего графика они не могут выделить время для полноценного медицинского обследования. Последствия этого бывают довольно печальными.
Американский музыкант Дэвид Александер, бывший на пике популярности в 1970-х. г., скончался в возрасте 27 лет от отека легких. На больничную койку его привел приступ острого панкреатита. По этой же причине ушел из жизни немецкий композитор Пауль Хиндемит. Также острый панкреатит привел к смерти шведского писателя Пера Фредрика Вале. От панкреонекроза скончалась 28-летняя российская чемпионка мира по боксу Елена Сабитова.
Кто из артистов умер от панкреонекроза? Российский актер Владислав Галкин был госпитализирован в одну из клиник Москвы с приступом панкреатита. Когда к болезни присоединилась сердечная недостаточность, он скончался.
Популярный американский актер Патрик Суэйзи умер в возрасте 57 лет от рака поджелудочной железы.
Кто выжил после тяжелого панкреонекроза? Российский шоумен Валдис Пельш в возрасте 40 лет едва не погиб из-за приступа острого панкреатита. Некоторое время он провел в реанимации. Врачам удалось стабилизировать его состояние без хирургического вмешательства.
Как можно увидеть из статистических данных, проблемы с поджелудочной железой встречаются у молодых людей ничуть не реже, чем у пожилых. А высокая смертность говорит о том, что заболевание развивается стремительно, и буквально за год-два орган может утратить способность нормально функционировать. Это значит, что вопрос правильного питания остается актуальным для людей всех возрастов.
Здоровый образ жизни является единственным профилактическим средством для заболеваний ЖКТ. Полный отказ от алкоголя, переход на более простую и здоровую пищу снизит нагрузку на органы пищеварения и оздоровит организм.
Рекомендуется проходить профилактические обследования, позволяющие выявить болезни на ранней стадии. К примеру, на УЗИ поджелудочной железы могут быть обнаружены диффузно-очаговые изменения в ее структуре. Сами по себе эти изменения не считаются самостоятельным диагнозом, но служат поводом к дальнейшим обследованиям.
Профилактика
Чтобы не допустить панкреонекроза, необходимо следовать некоторым несложным рекомендациям:
- Ограничить количество и частоту потребления алкоголя.
- Отказаться от вредной пищи – фастфуда, полуфабрикатов, газировки, свести к минимуму потребление жирных и жареных блюд.
- Не принимать лекарства без назначения врача, тем более, не злоупотреблять ними.
- Стараться составлять рацион на основе натуральных продуктов, стараться практиковать дробное питание небольшими порциями.
- Своевременно лечить желчекаменную болезнь.
- При первых же симптомах, свидетельствующих о проблемах с поджелудочной, сразу обращаться к врачу.
- Соблюдать принципы здорового образа жизни.
Первая помощь
При появлении симптомов патологического состояния необходимо вызвать врачей скорой помощи, т. к. терапия панкреонекроза должна проводиться в условиях стационара. До приезда врачей необходимо померить больному температуру и артериальное давление. К области правого подреберья следует приложить грелку с холодной водой. Человеку необходимо обеспечить полный покой, т. к. резкие движения могут ухудшить состояние. Нужно открыть окна, чтобы обеспечить приток воздуха.
Дышать пациенту следует поверхностно без резких вдохов. Это позволит снизить интенсивность болевых ощущений. Желательно провести промывание желудка и клизму для освобождения прямой кишки от каловых масс. От еды больному нужно отказаться полностью. Воду можно употреблять небольшими порциями, не превышающими 50 мл. Для снижения интенсивности болевого синдрома можно использовать Но-шпу, Папаверин и Дротаверин. Другие лекарственные средства лучше не использовать до приезда врачей.
Диета при панкреонекрозе
Диета при панкреонекрозе поджелудочной железы
- Эффективность: лечебный эффект через 21 день
- Сроки: постоянно
- Стоимость продуктов: 1800-1900 руб. в неделю
Диета Стол №5п при панкреатите
- Эффективность: лечебный эффект через 14 дней
- Сроки: постоянно
- Стоимость продуктов: 1400-1500 руб. в неделю
В первые дни лечения этого заболевания необходимо практиковать лечебное голодание. Его длительность врач определяет в индивидуальном порядке. Далее необходимо придерживаться строгой диеты, полностью исключив из меню соленую, жирную, копченую, сладкую, жареную пищу, а также алкоголь. Список запрещенных продуктов достаточно широк. Нельзя потреблять капусту, инжир, виноград, бананы, сладкий перец, лук, чеснок, кофе, какао, колбасные изделия, консервы, жирную рыбу, газировку, грибы, варенье, свежий хлеб, яичный желток, мороженое, пшенную и ячневую крупы, выпечку.
В этот период разрешается употреблять такую пищу:
- отварные овощи;
- каши на воде – овсяную, рисовую, манную, гречневую;
- постное мясо – телятина, куриное;
- кисломолочные продукты;
- фрукты запеченные;
- сухари;
- рафинированные растительные масла – 10 г в день;
- вегетарианские супы с картофелем, морковью, кабачком, тыквой.
Составить правильный рацион поможет врач. Такую диету нужно строго соблюдать около месяца. Если динамика положительная, рацион постепенно расширяют.
Питание после операции в первое время должен контролировать специалист. Перед операцией пациент вообще не ест. Через сутки после оперативного вмешательства ему назначают парентеральное питание, применяя для этого специальные растворы с комплексом питательных веществ. В таких растворах содержатся жирные кислоты, аминокислоты, минералы, витамины. Примерно через неделю после операции больному начинают вводить пищу через зонд в желудок.
Далее, через некоторое время, пациент постепенно переходит на щадящую диету, при которой основой рациона являются углеводы, а жиры сводятся к минимуму. Пищу нужно измельчать и питаться дробно и понемногу. Нельзя переедать, в меню нужно включать только вареную и приготовленную на пару пищу.
Уход и реабилитация
Временная нетрудоспособность больного после операции сохраняется длительное время (до 3 — 4 месяцев и больше). В послеоперационном периоде скорое восстановление пациента зависит от ухода и реабилитационных мероприятий. Первые двое суток прооперированный находится в палате интенсивной терапии, где ему проводится контроль артериального давления, уровня электролитов и сахара крови, гематокрита, показателей мочи. При стабильном состоянии и показателях гемодинамики пациента переводят в общую хирургическую палату. Первые 2 суток после хирургического вмешательства показано лечебное голодание. С третьих суток разрешается щадящая диета:
- не сладкий чай с сухариком;
- жидкие протертые супы на овощном бульоне;
- рисовая и гречневая каша (соотношение молоко/ вода составляет 1/1);
- белковый омлет (в день половина яйца);
- подсушенный хлеб включают в диету на 6 день;
- творог;
- сливочное масло (15 гр.).
На ночь разрешается стакан простокваши или теплой воды с медом.
Все блюда в первую неделю после хирургического вмешательства готовятся на пару, через 7 – 10 дней в диету вводят отварное нежирное мясо и рыбу в небольшом количестве.
Выписка из стационара производится через 1,5 – 2 месяца.
Домашнее лечение
В первые дни после выписки больному рекомендуется полный физический покой (постельный режим). В обязательном порядке показано соблюдение диеты и послеобеденный сон. Через 10 – 14 дней разрешаются недолгие прогулки на свежем воздухе, длительность которых со временем увеличивается. В период реабилитации не допускать переутомления. Чтение, просмотр телевизора, прогулки и нетяжелые домашние обязанности должны продолжаться недолго и прекращаться, если больной почувствовал себя плохо.
Реабилитационные мероприятия включают:
- диету;
- прием инсулиносодержащих таблеток (регуляция глюкозы крови);
- полиферментные препараты (способствуют усвоение пищи);
- лечебную физкультуру;
- физиолечение.
Диетическое питание
Рекомендации по диете при панкреонекрозе:
- питание дробное до 6 раз в день, небольшими порциями;
- прием пищи в одно и тоже время;
- полностью исключить алкоголь и курение;
- температуры блюд должна быть комнатной (запрещаются слишком горячие и холодные блюда);
- пища должна быть измельчена (протертая или мелконарезанная);
- блюда готовятся на пару, варятся и тушатся.
Запрещенные продукты:
- свежий хлеб и сдобная выпечка;
- кукурузная, пшенная, перловая крупы;
- фасоль, горох, бобы, чечевица;
- жирные сорта мяса, птицы и рыбы;
- шоколад, какао, крепкий чай и кофе;
- консервы и колбасные изделия, копчености;
- соленья и маринады;
- фаст-фуд;
- грибы и грибной бульон;
- мясные и рыбные бульоны;
- пряности;
- капуста белокочанная (в любом виде);
- острые и кислые овощи (щавель, зеленый лук, редис, шпинат, редька, чеснок);
- маргарин и животные жиры, сало;
- цельное молоко и жирные кисломолочные продукты;
- яйца в любом виде и желток;
- виноград, инжир, финики.
Разрешенные продукты:
- подсушенный хлеб;
- творог низкой жирности;
- овощные супы;
- каши на молочно-водной смеси (1/1);
- отварные макароны;
- кефир, простокваша низкой жирности;
- омлет из яичных белков;
- нежирная рыба, мясо и птица (говядина, курица, минтай, камбала);
- отварные овощи (свекла, капуста цветная, кабачок, тыква);
- разведенные свежевыжатые соки;
- сливочное масло (не более 15 гр. в день);
- растительное масло (не более 30 гр.);
- несладкое сухое печенье.
Последствия и осложнения
Панкреонекроз – опасное заболевание, и при стремительном его развитии больной может умереть на протяжении суток после его начала. Сможет ли человек выжить при некрозе жирового типа, зависит от того, насколько поражена железа, сильно ли распространено поражение, какова площадь отека.
При панкреонекрозе возможны такие последствия:
- разрыв желчевыводящих путей;
- отек головного мозга;
- повреждение легочных тканей;
- кровотечение и, как следствие, разложение поджелудочной и желудка;
- перитонит;
- язвенная болезнь;
- ферментная недостаточность;
- интоксикация органов ЖКТ;
- тромбоз венозных артерий;
- панкреатические свищи;
- панкреатическая киста;
- нагноение в поджелудочной;
- состояние шока.
Кроме того, некроз поджелудочной может привести к сахарному диабету, онкологии прямой кишки или поджелудочной.
Период восстановления
Панкреонекроз — серьёзное осложнение острого панкреатита, которое может привести к летальному исходу и негативно воздействует на многие органы и системы организма. Вполне логично, что период восстановления после панкреонекроза может составлять до года и дольше.
В вопросе восстановления многое зависит от того, какой объём поджелудочной железы подвергся некрозу и самоперевариванию, насколько обширной была операция и было ли это вмешательство полостным или же всё обошлось малоинвазивными лапароскопическими методами.
Из-за панкреонекроза люди могут проводить в реанимации целые недели и ещё до нескольких месяцев — в хирургическом отделении. Часто больные очень сильно теряют в весе. На то, чтобы набрать потерянные килограммы, может уйти несколько лет, так как строгая диета не предоставляет возможность отъесться за короткий срок.
Прогноз при панкреонекрозе поджелудочной железы
Важно понимать, что некроз поджелудочной железы является очень опасным недугом, и, к сожалению, шансы выжить при панкреонекрозе зависят от многих обстоятельств. Вероятность выжить снижает пожилой возраст, несвоевременное обращение к врачу, артериальная гипертензия у пациента, наличие других опасных заболеваний и др.
Прогноз при панкреонекрозе после операции при своевременном лечении следующий: смертность составляет около 50%. После операции при тяжелых формах некроза летальность может достигать 95%. Поэтому раннее обращение к врачу увеличивает шансы на успешное лечение.
Симптомы раздражения брюшины
Стадия токсемия продолжается 5 – 9 дней и характеризуется нарастанием симптоматики независимо от проводимого интенсивного лечения. Следующая стадия – формирование гнойных и постнекротических осложнений. Поджелудочная железа вследствие воспаления значительно увеличивается в размерах, а в животе начинает формироваться гнойный инфильтрат. В области панкреас кожа становится слишком чувствительной (гиперпарестезия). Развивается полиорганная недостаточность (токсический гепатит и нефрит, кардит и дыхательные расстройства).
Список источников
- Дибиров М.Д., Юанов А.А. Панкреонекроз. Протокол диагностики и лечения. Учебно-методическое пособие. Москва, 2012, с. 366
- Ермолов А.С., Иванов П.А., Благовестнов Д.А. и др. Диагностика и ле-чение острого панкреатита. М., 2013, «ВИДР», с. 382
- Митряков П.С. Современные методы лечения больных панкреонекрозом // Международный журнал экспериментального образования. – 2021. – № 9-2. – С. 221-224;
- Острый панкреатит (Протоколы диагностики и лечения) / С.Ф. Багненко [и др.]; С.-Петербургский научно-исследовательский институт скорой помощи им. И.И. Джанелидзе. — СПб., 2004.
- Савельев В.С., Филимонов М.И., Бурневич С.З. Панкреонекрозы. МИА, 2008, с. 259
- Сахно В.Д., Майнулов А.М., Власова Н.В., Бочкарева И.В. Некротический панкреатит, протоколы лечения. Анналы хирургической гепатологии, 2005, т.10, № 1, с. 107 – 112