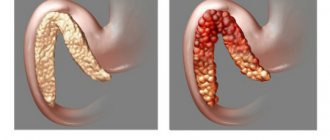
Воспаление поджелудочной железы, характеризуется сильной опоясывающей болью, тошнотой, рвотой, которая не приносит облегчения. Возможна механическая желтуха. Поджелудочная железа имеет два главные функции — эндокринную (в ней, в частности, образуется инсулин) и экзокринную
(в ней образуются ряд ферментов, необходимых для пищеварения). Самая частая причина недостаточности экзокринной функции поджелудочной железы у взрослых — алкоголизм, а у детей — муковисцидоз (тяжелое наследственное заболевание, сопровождающееся также тяжелыми легочными инфекциями). Муковисцидоз следует подозревать у всех больных младше 40 лет с необъяснимой недостаточностью экзокринной функции поджелудочной железы.
Причины воспаления поджелудочной железы
Наиболее частыми провоцирующими факторами, приводящими к панкреатиту, считаются злоупотребление спиртными напитками и камни, образующиеся в желчном пузыре. Также это заболевание может развиться вследствие травм, инфекций и бесконтрольного принятия некоторых лекарственных средств. Иногда случается так, что причины, которые привели к воспалительным процессам в поджелудочной железе, остаются идиопатическими (невыясненными). В нормальном состоянии поджелудочная железа и её протоки не дают ферментам возможности разъедать клетки слизистой оболочки. Но иногда происходит сбой оттока ферментов в тонкий кишечник, и пищеварительные соки начинают оказывать разрушительное влияние на ткани самой железы.
Острая форма панкреатита
Чаще всего, к острому приступу болей приводит закупорка протоков поджелудочной желчными камнями или же чрезмерный приём алкоголя. Внезапный приступ панкреатита вызывают и длительные запои.
К другим причинами можно отнести также:
- Травмы;
- Инфекции;
- Повышенный уровень триглицеридов в крови;
- Некоторые лекарственные средства (стероиды, антибиотики, препараты для лечения артериальной гипертензии).
Хроническая форма панкреатита
Специалисты считают, что к развитию хронического панкреатита приводит чрезмерное увлечение жирной пищей, табакокурение и злоупотребление алкоголем. Точно не выяснено, каким образом алкоголь влияет на работу поджелудочной железы. Предположительно, он может затруднять выход пищеварительных соков из поджелудочной железы или сильно изменяет их химический состав, поэтому они начинают вызывать воспалительный процесс.
Медикаментозная терапия панкреатита
Панкреатин фермент применяемый при хроническом панкреатите.
При остром панкреатите, прежде всего, требуется прекратить на несколько дней прием пищи. Поддержка организма происходит через внутривенное вливание питательных растворов: натрия гидрокарбоната, глюкозы, гемодез, введение альбумина, плазмы крови. Разрешается только обильное питье щелочной воды без газа.
При геморрагическом панкреанекрозе, тяжелейшей форме панкреатита, для подавления активности ферментов, уменьшения скорости их синтеза применяют ударные дозы Трасилола, Гордокса, Контрикала. Для этой же цели применяют внутрижелудочную гипотермию, прикладывают холод на область проекции железы. Применение антибиотиков поможет справиться с инфекцией при возникновении осложнений. Вспомогательными методами служат облучение лазером, плазмофорез для выведения из организма токсинов. При отечном и хроническом панкреатите применяются:
- спазмолитики (Эуфиллин, Дротаверин, Нитроглицерин)
- цитостатики (Циклофосфан, Винкристин)
- холинолитики (Атропин, Пентоксил, Скополамин, Метилурацил)
- ферменты (Панкреатин, Мезим, Фестал, Метионон)
- антибиотики для профилактики инфицирования (Карбеннициллин, Канамицин, Трихопол, Тобрамицин)
- антигистаминные препараты (Прометазин, Хлоропирамин)
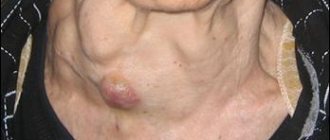
Если осложнением панкреатита стало возникновение сахарного диабета – лечение проводится по назначению эндокринолога. Осложнениями хронического панкреатита также могут стать кисты и злокачественные опухоли поджелудочной железы. Поскольку они являются гормонально-активными новообразования, то их появление можно диагностировать помимо УЗИ и МРТ-исследования, еще и по выделению чрезмерного количества гормонов.
Симптомы воспаления поджелудочной железы
Самым явным симптомом воспаления поджелудочной железы является довольно сильная боль в области левого подреберья или в верхней части живота. Иногда боль отдает в поясницу и носит опоясывающий характер. При принятии положения сидя или немного наклонившись вперед боль постепенно утихает и становится незначительной.
Также к симптомам относят:
- Тахикардию (учащенное сердцебиение);
- Тошноту и рвоту;
- Повышенную потливость;
- Состояние шока;
- Пожелтение белков глаз и кожных покровов;
- Боли в спине, однако этот симптом иногда провоцируется и такими заболеваниями, как язвенная болезнь, аппендицит, холецистит, кишечная непроходимость, дивертикулез.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Что происходит при воспалении поджелудочной железы?
Острый панкреатит
Панкреатит может быть в легкой форме или протекать тяжело. Чаще всего диагностируется острый легкий панкреатит. Такая болезнь не затрагивает близкорасположенные органы и вылечивается достаточно быстро. При назначении правильной терапии симптомы заболевания исчезают через неделю после начала лечения.
Терапия проводится непосредственно в стационаре под наблюдением врача, который в зависимости от индивидуальных особенностей организма человека назначает болеутоляющие и противовоспалительные препараты и разрабатывает систему их приема. Как только воспаление будет устранено, больной сразу же пойдет на поправку.
Но иногда может произойти некротизация тканей поджелудочной железы или сильное повреждение её клеток. В таком случае есть опасность полного отказа органа. В запущенном случае воспалительные процессы в поджелудочной железе могут привести к летальному исходу.
Хронический панкреатит
Обычно болезнь переходит в хроническую стадию после ряда приступов острого панкреатита и при отсутствии адекватного лечения. Наиболее вероятной причиной хронического воспаления специалисты называют постоянное злоупотребление алкогольными напитками.
Протекает эта форма заболевания по-разному. Часто хронический панкреатит сопровождается регулярными болями и сопутствующими осложнениями. Они включают в себя постоянно повторяющиеся проявления всех симптомов панкреатита, закупорку кровеносных сосудов, тонкого кишечника, желчных протоков, скопление воздуха и жидкости.
При отмирании большей части тканей поджелудочной железы возникает неполноценность питания, так как орган перестает вырабатывать необходимые для пищеварения ферменты, которые помогают переваривать белки и жиры. Организм не может усваивать жиры, и они просто выводятся со стулом. Он становится жидким, бледным и зловонным из-за развития стеатореи.
Повреждение клеток, ответственных за выработку инсулина (инсулацитов), приводит к невозможности усвоения углеводов и сахара из пищи, что грозит развитием диабета. Хроническая форма воспалительного процесса поджелудочной железы повышает риск развития рака. Возникает он примерно в 4 случаях из 100 у людей с хроническим панкреатитом.
Узнайте больше: Панкреатит — причины, симптомы, диета, а также современные и народные способы лечения
Операция показания к проведению
Вмешательство хирурга при остром панкреатите применяется в крайних случаях, поскольку операция на этом органе может привести к значительным повреждениям железы. При отмирании части тканей (панкреатический невроз) экстренно требуется операция по удалению части железы. Если закупорен проток железы камнями, то помимо традиционного способа их удаления, возможно применение лапароскопии, как менее травматичного метода хирургического вмешательства.
Если приходится удалять полностью поджелудочную железу, для принятия такого решения должны быть веские основания, так как операция эта очень сложная, с частыми осложнениями, высоким уровнем смертности. Ферменты железы, проникнув в кровь, вызывают молниеносный шок, попав в соседние органы, способствуют их распаду. После операции по удалению железы придется постоянно восполнять недостаток ферментов и гормонов, принимая лекарства.
Факторы риска
Значительно повышают риск возникновения панкреатита следующие факторы:
- Злоупотребление алкоголем. Здесь все зависит от индивидуальных особенностей организма. Количество алкоголя, которое может привести к разрушению клеток поджелудочной железы, у каждого человека свое. В среднем специалисты в области медицины предполагают, что в день мужчинам можно выпивать не больше двух рюмок крепкого алкоголя, а для женщин эта норма не должна превышать одной рюмки;
- Камни в желчном пузыре. Желчнокаменная болезнь может привести к блокировке протока поджелудочной железы, и в результате отток пищеварительных соков будет нарушен;
- Повышенный уровень триглицеридов в крови;
- Отклонение в строении желчного или панкреатического протоков, и врожденная патология, когда поджелудочная железа бывает разделенной и имеет два основных канала.
Важно знать! К врачебной помощи стоит прибегать немедленно при резкой боли в животе, при наличии в течение нескольких часов рвоты или при небольшой боли в течение нескольких дней. Не обязательно, что подобные симптомы свидетельствуют о заболеваниях поджелудочной железы, однако для исключения диагноза необходимо провести ряд анализов. Не следует долго терпеть и ждать, что симптомы сами собой пройдут. Особенно это касается сильной боли в животе, так как это состояние может серьезно угрожать жизни человека.
Симптомы у детей
Нередко это заболевание проявляется и у детей. Сложность заключается в том, что дети не могут четко сказать в какой области и как болит. Поэтому нужно обращать внимание на общую картину симптомов:
- Боль в животе.
- Отказ от приема любой пищи.
- Повышение температуры тела до 38 градусов и больше.
- Капризность.
- Нарушение сна.
- Возможен понос.
Чтобы поставить точный диагноз детям делают УЗИ и все необходимые анализы.
Диагностика воспаления поджелудочной железы
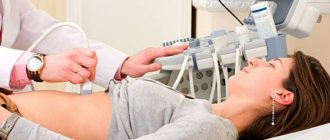
При подозрении на наличие воспаления поджелудочной железы в диагностике этого заболевания могут принимать участие следующие медицинские специалисты: терапевт, хирург, семейный врач, гастроэнтеролог. Проводится визуальный осмотр, назначается анализ крови, который может указать на наличие закупорки протоков или их инфицирование. Тогда дополнительно назначают другие исследования, в том числе ультразвуковое, которое является самой распространенной безболезненной диагностической процедурой.
- Первичное обследование. Для начала врач проводит визуальный осмотр и расспрашивает о симптомах. Также выясняет все заболевания, которые предшествовали этой проблеме со здоровьем. Если есть подозрение на желчнокаменную болезнь, то врач обращает внимание на желтоватый оттенок кожи и белков глаз, проводит пальцевое исследование живота. Если есть приступы тошноты или рвоты, то необходимо выяснить их причины. Для этого следует как можно точнее описать свои ощущения на приеме у врача. Нужно точно указать количество приступов и их длительность. Для более тщательного изучения могут быть назначены развернутые анализы крови, мочи, а также рентгеновское исследование.
- Анализы. Для начала назначают исследование уровня ферментов в крови. По результатам полученных данных врач диагностирует заболевание и принимает решение о назначении лечения воспаления поджелудочной железы.
Для составления более ясной картины назначаются два основных анализа крови:
- Уровень липазы. Повышение её уровня в крови может свидетельствовать об остром приступе панкреатита;
- Уровень амилазы. Высокий уровень амилазы является признаком воспаления.
Также помимо вышеперечисленных анализов могут дополнительно назначаться:
- Анализ на билирубин. Повышение уровня этого белка возникает при блокировании желчных протоков;
- Полный анализ крови. Если поджелудочная железа воспалена, то в крови будет присутствовать большое количество лейкоцитов;
- Исследование крови на печеночные ферменты. При остром панкреатите, который вызван желчными камнями, наблюдается повышение активности аланиноминотрансферазы и щелочной фосфотазы.
Используются следующие аппаратные методики:
- Ультразвуковое исследование брюшной полости. С его помощью можно выяснить, насколько сильно закупорен проток, и где располагаются желчные камни;
Локализация воспалительного процесса
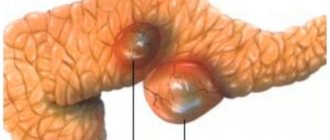
Если поджелудочная железа воспаляется, то боли бывают разные: ноющие, режущие, колющие, с конкретной локализацией, к примеру, под правым ребром, или вообще без локализации по всей брюшной полости, в спине или паху. Тип этой боли напрямую зависит от того, какая часть железы воспалена: тело, головка или хвост. Когда локализация боли размыта, врачи чаще говорят о полном заболевании органа.
Ноющая боль в средней части брюшной полости указывает на то, что воспалено тело поджелудочной, если боль ощутима в правом боку – воспалена головка железы, а если в левом – хвост. Наличие последних двух случаев гораздо хуже, ведь в этих частях формируется объемное образование (опухоль).
В головке поджелудочной железы
Общее изменение размеров поджелудочной железы намного безопаснее, чем увеличение ее какой-либо части. Головка железы имеет особую форму и своеобразное строение: она располагается у взрослого человека на уровне первых двух позвонков, а у новорожденного младенца немного выше. В зрелом возрасте нормальный размер головки поджелудочной железы должен достигать до 35 мм, а если она меньше или больше по размеру, то это считается патологией.
Объемное образование головки поджелудочной обычно обнаруживается во время УЗИ брюшной полости и считается опасным заболеванием. Оно бывает доброкачественным или недоброкачественным, которое требует незамедлительного удаления. Такое заболевание нередко встречается у людей после 60 лет. Даже визуально опытный врач определяет первые признаки воспаления головки железы: изменение цвета кожи и окрашивание белков глаз в желтый цвет. Лечение этой формы заболевания происходит в условиях стационара.
В хвосте
Хвост поджелудочной железы имеет загнутую вверх грушевидную форму и вплотную подходит к селезенке. У взрослого здорового человека оптимальная ширина хвоста органа составляет 20-30 мм, а длину он имеет около 15 см. Сильная патология хвоста железы – это его расширение или уплотнение, на фоне которого развивается непроходимость селезеночной вены или подпочечной формы.
Опухоль в хвосте железы проявляется редко: около четвертой части всех заболеваний ЖКТ. Но если ее диагностируют, то нередко опухоль сразу злокачественная и почти не поддается лечению, так как обнаруживается поздно, когда уже достигает значительных размеров. При оперировании новообразования в хвосте поджелудочной железы врачам нередко приходится удалять и близлежащие органы.
Лечение воспаления поджелудочной железы
Чаще всего, лечение производится в условиях стационара. Заболевшему человеку назначаются обезболивающие лекарства, и разрабатывается специальная медикаментозная схема для устранения воспаления. При панкреатите в желудке иногда накапливаются воздух и жидкость, что может вызывать приступы сильной рвоты. Для устранения этого симптома в желудок через нос вставляют трубку, которая выводит жидкость и воздух наружу.
Выбор терапии при панкреатите будет зависеть от того, какой характер имеет заболевание: острый приступ или хроническое течение. Первоначальное лечение при остром приступе панкреатита должно проводиться в условиях стационара. Больному назначают внутривенные вливания для восполнения потери жидкости и нормализации кровяного давления. Для устранения воспаления назначаются НПВП. В этот период от трех дней до недели соблюдается строгая диета.
При наличии желчных камней, которые провоцируют приступы воспаления поджелудочной железы, назначают ERCP (эндоскопическую ретроградную холангиопанкреатографию) чтобы удалить их из желчного протока. После устранения воспалительных процессов иногда желчный пузырь удаляют хирургическим путем.
При хроническом течении заболевания, когда появляются острые приступы панкреатита, назначается аналогичное лечение. При необходимости расширения протоков поджелудочной, удаления камней или кисты, необходимо прибегнуть к хирургическому вмешательству. После такой процедуры человек на протяжении примерно полугода должен постоянно наблюдаться у лечащего врача во избежание осложнений. В домашних условиях следует постоянно придерживаться соответствующей диеты, избегать переедания и алкогольных напитков.
Лекарственные средства для лечения хронического воспаления поджелудочной железы
При лечении хронической формы панкреатита назначаются обезболивающие средства, ферменты, улучшающие переваривание пищи, и при необходимости – инсулинсодержащие лекарства.
Основные типы препаратов для лечения панкреатита:
- Обезболивающие средства. Если приступы боли терпимые, то их можно купировать при помощи ибупрофена или ацетаминофена. При более интенсивных и резких болях по назначению врача используют более сильные обезболивающие препараты;
- Инсулин. Если воспаление привело к гибели клеток поджелудочной железы, отвечающих за выработку инсулина, то пациенту пожизненно назначаются инъекции инсулина;
- Ферменты. При тяжелой форме воспалительных процессов в поджелудочной железе этот орган может прекратить выработку пищеварительных ферментов, которые жизненно необходимы для переваривания и правильного усвоения жиров, углеводов и белков. В таком случае больному назначают приём ферментов. Поступая в организм, они помогают пище полноценно усваиваться.
Использование ферментов для лечения хронического панкреатита может вызывать побочные эффекты. Например, болезненность в области заднего прохода или ротовой полости. Большинство ферментов производится из свиного белка, поэтому их не стоит принимать при наличии аллергии на свинину.
С осторожностью и под непосредственным контролем врача следует принимать ферменты в детском возрасте, так как их большое количество может привести к непроходимости кишечника.
Узнайте больше: Лекарства, применяемые в лечении поджелудочной железы
Когда необходимо оперативное вмешательство?
Поджелудочная железа – это очень нежный орган, который довольно просто повредить во время хирургической операции, врачи предпочитают не назначать вмешательства по мере возможности. Однако иногда операция просто необходима, так как риск возникновения осложнений из-за омертвевших тканей поджелудочной железы гораздо выше, чем риск осложнений хирургического лечения.
Если панкреатит вызывается наличием желчных камней, то обычно выбирают из двух видов операций:
- Лапароскопия;
- Открытая операция на желчном пузыре.
При наличии камней в желчном пузыре применяют эндоскопическую ретроградную холангиопанкреатографию. Также к ней прибегают, если необходимо расширить или дренировать узкий проток поджелудочной железы.
Для устранения омертвевших тканей поджелудочной железы применяют различные методы:
- Лапароскопическая некрэктомия, которая проводится при ограниченном некрозе тканей поджелудочной железы. Такая операция важна для сохранения жизни пациента, хотя после нее уменьшается объем выделяемых органом ферментов и гормонов;
- Открытая некрэктомия. Показана при обширном распространении некротических процессов в тканях поджелудочной железы. Проводится иссечение некротизированных клеток с последующим удалением воспалительного экссудата, дренированием забрюшинной клетчатки и лаважем гнойных полостей.
Некрэктомия поджелудочной железы – это органосберегающая операция, предусматривающая удаление всех мертвых тканей.
Что делать, если начались осложнения воспалительного процесса?
Приступы панкреатита не проходят без следа и часто сопровождаются осложнениями. В их число входит:
- Некротизация тканей поджелудочной железы;
- Инфекция;
- Киста.
Иногда требуется операция по удалению камней из желчного пузыря или резекция поврежденной части поджелудочной железы. Если нарушения критические, то больному скорей всего придется принимать инсулин для регуляции уровня сахара в крови. А для нормального переваривания белков и жиров назначают лекарственные препараты, в которых содержаться пищеварительные ферменты.
Если воспаление поджелудочной железы хроническое, то больному человеку требуется соблюдение постоянной диеты, которая полностью исключает потребление спиртных напитков, в том числе и слабоалкогольных. Также необходимо постоянно принимать болеутоляющие препараты. Больному необходимо разработать систему питания совместно с лечащим врачом. Менять свои вкусовые привычки довольно трудно, особенно для людей со слабой волей, однако при правильном подходе, хорошем планировании и при поддержке семьи все это становится возможным.
К осложнениям хронического панкреатита можно отнести:
- Скопление излишней жидкости вокруг поджелудочной железы;
- Закупорку кровеносных сосудов;
- Постоянные приступы болей;
- Стеноз желчных протоков и тонкого кишечника;
- Риск заболевания раком поджелудочной железы.
Лечение при ухудшении состояния пациента
Следствием долгого хронического воспаления поджелудочной железы становится уменьшение количества выделяемых ею пищеварительных ферментов. Поэтому организм не может полноценно переваривать жиры. Пониженный синтез ферментов влечет за собой стеаторею. Это выделение жидкого, маслянистого кала.
Так как из пищи не усваиваются белки и жиры, то человек начинает терять вес. Решают такую проблему с помощью лекарственных средств, содержащих энзимы. Если панкреатит привел к прекращению выделения поджелудочной железой гормона инсулина, то больному человеку назначаются соответсвующие инъекции.
В ходе лечения при развитии инфекционного воспалительного процесса больному назначают антибиотики или удаляют некротизированные пораженные ткани поджелудочной железы хирургическим путем. Однако врачи стараются лечить этот орган, не прибегая к оперативному вмешательству, так как поджелудочная железа очень нежная и ранимая.
Узнайте больше: Самые эффективные рецепты для восстановления поджелудочной железы!
Как лечить
Когда панкреатит обнаружен, начинать лечить пациента нужно как можно скорее. Чем дольше поджелудочная железа остаётся без помощи, тем вероятнее развитие таких тяжёлых осложнений, как гнойные абсцессы, панкреонекроз, сахарный диабет или злокачественные образования.
Лекарства, чтобы снять боль при приступе
Наиболее сложная проблема при приступе, сопровождающемся болезненными симптомами, – чем снять боль. Согласно клиническим рекомендациям допускается приём безрецептурных обезболивающих средств из групп:
- спазмолитиков на основе дротаверина;
- анальгетиков (метамизол натрия);
- нестероидных противовоспалительных средств на основе нимесулида, ибупрофена.
На практике эти препараты не всегда эффективны для купирования панкреатической боли и приходится искать, чем еще снять боль. Зачастую возникает необходимость приёма опиоидных ненаркотических анальгетиков (например, Трамадола), продающихся только по рецепту врача.
Комплексное лечение
Иногда купирование болевого приступа происходит в результате применения немедикаментозных мер. Голод в течение 1-3 дней, холод на область железы и полный покой помогают не только избавиться от боли, но и устранить диспепсические симптомы (тошноту, изжогу, вздутие живота).
Наилучший эффект при обострении даёт комплексное лечение, включающее диету и медикаментозную терапию.
Использование лекарств при панкреатите способствует приглушению воспалительного процесса, устранению мучительных симптомов, скорейшему восстановлению пищеварительной функции.
- При частой, изматывающей рвоте эффективны противорвотные таблетки с действующими веществами метоклопрамид или ондансетрон.
- Для уменьшения секреции пищеварительных желез – препараты омепразола, пантопразола, фамотидина.
- Для снижения кислотности желудочного сока – магния гидроксид в комбинациях.
Важнейшими факторами комплексного лечения острого панкреатита остаются строгое соблюдение диеты (в первые сутки – голод + тёплое питьё) и совершенный отказ от алкогольных напитков.
Капсулы Омепразол
Что нужно делать вне периодов обострения
Динамика разрушения поджелудочной железы зависит от частоты обострений: чем чаще этот орган страдает от острых приступов, тем вероятнее быстрый прогресс воспаления и развитие тяжелых осложнений. Поэтому главной задачей врачей и самого пациента является продление периода ремиссии и снижение частоты обострений. Задача легко выполнима для дисциплинированных, здравомыслящих пациентов, готовых отказаться от неполезных пищевых и других губительных привычек.
Радикальные изменения в рационе, здоровое, сбалансированное питание, исключающее жирную, копченую, кислую, солёную и острую пищу, ограничения сладостей, достаточный питьевой режим – всё это поможет вернуться к привычной деятельности и надолго забыть об обострении панкреатита.
Помогают ли травы и другие народные средства
К травам и другим народным средствам лечения нужно относиться с известной долей осторожности и перед их использованием консультироваться с врачом. Необходимо понимать, что целебных трав для снятия боли в домашних условиях недостаточно. А некоторые растения обладают эффектами, нежелательными при лечении панкреатита. Например, желчегонным, слабительным, тонизирующим.
Чтобы не нанести поджелудочной железе еще большего вреда, рекомендуется принимать не крутые отвары или настои, а лёгкие, ненасыщенные напитки – чаи. В качестве основы брать растения, обладающие успокаивающим, обволакивающим, витаминизирующим действием.
Полезно пить чаи из шиповника, мяты, мелиссы, ромашки, чабреца, заваренные из расчёта 1 чайная ложка травы на стакан кипятка. Чаи из трав при панкреатите незаменимы в первые сутки обострения, когда больному разрешается только тёплое питьё. Однако снять боль во время приступа с острыми симптомами дома травяные чаи не способны.
Профилактика воспаления поджелудочной железы
Гарантированно предотвратить воспаление поджелудочной железы, как и любое другое заболевание, невозможно.
Однако можно сократить факторы риска и, тем самым, свести к минимуму вероятность появления новых приступов:
- Так как чаще всего приступы панкреатита возникают на фоне злоупотребления алкогольными напитками, то при наличии такой болезни алкоголь следует полностью исключить из своей жизни. Даже небольшое его количество может спровоцировать приступ болей или осложнения. Большие дозы алкоголя могут быть опасны для жизни человека, больного панкреатитом;
- Так как хронический панкреатит сопровождается приступами боли, то назначаются болеутоляющие препараты, а также пищеварительные ферменты;
- Ограничивается приём жирных, жареных, копченых, острых продуктов, так как они раздражают поджелудочную железу и вызывают боли;
- Если панкреатит провоцируется желчными камнями, то следует следить за своим питанием и вести здоровый, подвижный образ жизни;
- Курение также провоцирует развитие болезней поджелудочной железы, поэтому следует задуматься над тем, чтобы бросить эту вредную привычку;
- В пищу нужно употреблять больше свежих фруктов и овощей, нежирные сорта мяса, хлебобулочные изделия из муки грубого помола, каши, сваренные на воде.
Только своевременное обращение к врачу при наличии первых симптомов панкреатита, соблюдение всех его рекомендаций по лечению и профилактике заболевания, поможет сохранить нормальные функции такого незаменимого органа пищеварения, как поджелудочная железа.
Питание и диета
Независимо от формы заболевания, для лечения воспаления поджелудочной железы необходимо соблюдать строгий режим питания. При обострении заболевания в первые два дня принимать любую пищу нельзя. Разрешается только отвар шиповника, минеральная вода без газа или некрепкий и несладкий чай. Следует обязательно исключить из рациона при обострении заболевания:
- алкоголь;
- специи, приправы;
- жирное, жареное;
- колбасы, копчености;
- соленья, консервы;
- кондитерские изделия, шоколад, кислые соки.
Какие продукты можно
Если воспаление поджелудочной железы хроническое, то врачи разрешают следующие продукты:
- Молокопродукты: некислый творог, простоквашу, кефир.
- Нежирные сорта рыбы: щука, лещ, судак.
- Мясные продукты в виде пюре, котлет, суфле из кролика, телятины, говядины, индейки или курицы.
- Отварные перетертые овощи.
- Сухари или сухой пшеничный хлеб.
- Омлет из яиц, приготовленный на пару.
- Крупяные, куриные, вермишелевые или овощные супы.
- Масла: рафинированное подсолнечное, оливковое, сливочное.
- Макаронные изделия, крупы в перетертом виде.
- Сладкие желе, кисели, компоты.
- Печеные груши, яблоки.
- Отвар пшеничных отрубей, некрепкий чай, отвар шиповника, минеральная вода без газа.
Меню
Если поджелудочная железа воспалилась, можете воспользоваться примерной диетой, описанной ниже. Меню рассчитано для 1 человека на 2 дня:
День первый
- Завтрак 1: пюре картофельное 100 г , 2 сухарика, минеральная вода.
- Завтрак 2: омлет на пару из 2 яиц, 2 котлеты паровых, 1 пшеничный сухарик, нежирное молоко 200 мл.
- Обед: куриный суп 200 мл, отварная рыба 100 г, отварные кабачки 100 г, 1 сухарик, изюм распаренный 30 г, томатный сок 200 мл.
- Полдник: фруктовый кисель 200 мл, минеральная вода без газа.
- Ужин: овсянка 150 г, 1 котлета паровая, морковное пюре 100 г, 1 сухарик, чай с молоком 200 мл.
День второй
- Завтрак 1: отварная говядина 100 г, овсянка 150 г, 1 сухарик, минеральная вода.
- Завтрак 2: яблочное пюре 100 г, творожный пудинг 100 г, 1 сухарик, 200 мл чая.
- Обед: овощной суп 250 мл, 2 рыбные котлеты на пару, тыквенная каша 100 г, творог 100 г, 1 сухарик, чай.
- Полдник: морковное пюре 150 г, фрикадельки 100 г, яблочное пюре 100 г, йогурт 100 г.
- Ужин: картофельное пюре 150 г, мясной рулет 150 г, творожный пудинг 100 г, 1 сухарик, фруктовый кисель 100 мл, чай.
После обильного застолья или на фоне злоупотребления алкоголем возникла резкая боль под ребрами, отдающая в спину? При одном взгляде на жирную пищу возникает рвота? Немедленно нужно обратиться за медицинской помощью – велика вероятность, что это острый панкреатит, а здесь промедление смерти подобно!
Причины болей в панкреатической области
Боли в поджелудочной железе могут быть обусловлены такими болезнями, как:
- панкреатит (острый и хронический);
- панкреонекроз;
- муковисцидоз;
- раковая опухоль панкреатической ткани;
- кисты органа;
- абсцесс железы.
Чаще всего встречается панкреатит, который характеризуется «саморазрушением» железы собственными активированными ферментами. Это может произойти при нарушении оттока панкреатического сока и обратного заброса желчи. Основными причинами панкреатита являются алкоголизм, курение, желчнокаменная болезнь, анатомические особенности и неправильное питание. Важную роль играет наследственность.
Панкреатит чаще встречается у мужчин среднего возраста
Подробно о функциях панкреатической железы и причинах ее заболеваний можно узнать из видео в конце статьи.
К болям в области поджелудочной железы могут приводить патологии других органов, расположенных рядом. Это могут быть:
- остеохондроз,
- межреберные невралгии,
- гастрит и гастродуоденит,
- левосторонний пиелонефрит,
- холецистит,
- левосторонняя нижнедолевая пневмония,
- стенокардия,
- инфаркт миокарда,
- желчнокаменная болезнь (печеночная колика),
- межпозвоночные грыжи,
- опоясывающий герпес,
- гепатит и др.
При всех перечисленных заболеваниях больной может думать, что у него болит поджелудочная железа, ведь локализация болей очень похожа. Поэтому многие болезни часто имитируют панкреатит и наоборот. Но все-таки имеются и некоторые особенности симптоматики, которые полезно знать каждому.
Характер боли при панкреатических заболеваниях
Для начала надо разобраться, где болит поджелудочная железа. Проекция органа приходится на левое подреберье, а сама железа располагается позади желудка. Она состоит из головки, тела и хвоста, и локализация болевых ощущения зависит от того, какой отдел поврежден. Если поражена головка – болит больше в левом подреберье, тело – в зоне эпигастрия или «под ложечкой». Если воспален хвост, болит в области правого подреберья. Но так как наиболее распространенным заболеванием органа является панкреатит, чаще поражается вся железа.
Больного беспокоит довольно острая, иногда жгучая боль преимущественно в левом подреберье и эпигастрии, иногда по всему верхнему отделу живота. Характерно распространение болезненности на левую поясничную область, поэтому говорят, что боль носит опоясывающий характер. При надавливании в точке левого реберно-позвоночного угла болевые ощущения усиливаются (симптом Мейо-Робсона). У многих начало болевого синдрома связано с недавним употреблением алкоголя, жирной пищи или острого блюда.
Важно: если у вас появилась боль с описанными выше признаками, сразу же обратитесь за помощью к врачу.
Лечение тяжелых случаев панкреатита
Как лечить сложные, запущенные случаи панкреатита, если методы консервативной терапии себя исчерпали? Хирургическое вмешательство при болезнях поджелудочной железы производится в крайних случаях, т.к. указанный орган очень просто повредить во время проведения различных манипуляций.
В медицинской практике встречаются 2 вида операций:
Прямыми показаниями к открытой операции на поджелудочной железе является распространение омертвевших тканей органа, камни в его протоках и пр. Во время хирургического вмешательства удаляется источник опасности, производится дренирование брюшины.
Современными малоинвазивными методами при помощи лапароскопии могут быть удалены камни из протоков поджелудочной железы, ограниченные участки некроза органа. Операция проводится при помощи специального оборудования путем небольших проколов брюшной полости, под постоянным компьютерным мониторингом.
Осложнениями воспаления поджелудочной железы, симптомы, лечение которого были рассмотрены выше, являются:
- обширный некроз органа;
- кисты;
- опухолевые злокачественные или доброкачественные образования и пр.
Для устранения таких негативных последствий панкреатита требуется оперативное вмешательство.
Диета при панкреатите
Диета при панкреатите является серьезным методом улучшить самочувствие пациента. Правильное лечебное питание позволяет лучше контролировать заболевание, замедлить его прогрессирование, снизить потребность в лекарственной терапии. Питание при панкреатите должно быть сбалансированное, богатое витаминами и минералами, с низким содержанием жира (не более 10 граммов на основной прием пищи). Пищу нужно принимать небольшими порциями, но часто.
Острый панкреатит требует небольшого периода абсолютной диеты. Любая пища может спровоцировать осложнения. В тяжелых случаях пациент нуждается в специальном зонде, который имеет вид длинной тонкой трубки и устанавливается в двенадцатиперстную кишку через нос и пищевод. Голодание под контролем врача может быть полезно и при обострении хронического панкреатита.
Что можно есть при панкреатите:
- диетические сорта мяса (куриные грудки, рыба, телятина, крольчатина), не содержащие много жира;
- фрукты;
- овощи;
- соки;
- жидкость, за исключением кофеин-содержащих напитков.
Способы приготовления пищи — варка в кипящей воде и на пару.
Причины возникновения панкреатита
Заболевание может наблюдаться в равной степени как у мужчин, так и у женщин. Существующее мнение о том, что панкреатит — чисто мужская болезнь, связано с главной причиной его возникновения. Отправной точкой развития панкреатита в 98% случаев является злоупотребление спиртными напитками любой крепости на протяжении длительного периода. Специалистами высчитана среднестатистическая норма приема алкоголя. У мужчин она составляет не более 100 г крепких напитков в день, а для женщин, с учетом физиологических особенностей, — в 2 раза меньше. Любое превышение указанной нормы влечет за собой нарушение функциональности органа.
Другими часто встречаемыми причинами воспаления поджелудочной железы надо считать:
- генетическую предрасположенность;
- нездоровое питание с преобладанием жирной, острой и жареной пищи;
- табакокурение;
- затяжные стрессовые ситуации;
- некоторые виды сильнодействующих лекарственных препаратов (НППП, Фуросемида);
- желчнокаменную болезнь;
- аллергические реакции;
- болезнь Крона;
- муковисцидоз;
- патологии печени;
- заболевания двенадцатиперстной кишки;
- травмы брюшины;
- оперативные вмешательства;
- паразитические инвазии и др.
Иногда воспаление железы происходит по необъяснимым (идиопатическим) причинам.
Теперь следует определить, какие проявляются признаки воспаления поджелудочной железы у взрослых.
Помоги себе сам — применяем народный опыт
Отвар полыни способствует выработке желчи и нормализации работы железы.
Применение народной медицины может дополнить лечение воспаления поджелудочной железы в стадии ремиссии. Лечебный эффект достигается медленно, но очень мягко и без побочных явлений, поэтому, применяя народные средства, нужно набраться терпения. Можно попробовать для облегчения самочувствия различные настойки, отвары, травяные сборы:
- Овсяный кисель. Проросшие в теплом месте зерна овса вымыть, подсушить, перемолоть. Овсяную муку размешать с прохладной водой, затем залить кипятком, нагреть до продолжительного кипения (1-2 мин). Выдержать 20-30 минут, пить только свежеприготовленным, хранить, разогревать нельзя.
- Корни лопуха, девясила, цветы ромашки и календулы, траву зверобоя, шалфея, полыни, сушеницы, череды, хвоща смешать, взять одну столовую ложку этого сбора, залить кипятком, настоять, процедить. Принимать только при хронической форме болезни за полчаса до еды по 100-150 мл.
- Отвар полыни (1 ст. ложку сушеной полыни кипятить 5 мин, настаивать 25-30 мин) поможет выработке желчи и нормализации работы железы. Принимать перед едой по 1-2 ст. ложки.
- Для этих же целей служит настой из репейника, одуванчика и корня солодки. Одну ст. ложку этого сбора залить кипящей водой, настоять 30-40 минут, процедить, пить по 100 мл перед едой в горячем виде.
- Для обезболивания при обострениях хронической формы болезни можно применять настой софоры японской. 1-2 ложки травы заливают в термосе 300 мл кипятка. Настаивают 3-4 часа, пьют теплым перед едой. Лечение софорой не может продолжаться более 10 дней, после1-1.5 месячного перерыва курс можно повторить.
- В течение 2-3 недель можно применять сбор цветков ромашки и бессмертника для снятия воспаления. Столовую ложку сбора заливают стаканом кипятка, настаивают, выпивают в 3 приема.
- С аналогичной целью можно принимать смесь из сока лимона, проваренного в воде в течение 5 минут, и сырого куриного яйца от домашней птицы. Эту смесь нужно выпить натощак, после — 3 часа не есть. Цикличность приема – однократно в течение первого, третьего, шестого, двенадцатого, и двадцать четвертого дня от начала применения. Через полгода курс можно повторить.
Применять или нет эти рецепты – личное дело каждого. Главное – дополнять, а не заменять этими средствами, назначенное врачом лечение , придерживаться режима питания.
Первая помощь в домашних условиях при острой боли в поджелудочной
Первая помощь при болях в поджелудочной острого характера оказывается по следующей схеме:
- Больному помогают принять удобную для него лежачую позу, обеспечивают полный покой.
- С целью снятия спазма на место, где болит, кладут грелку с холодной водой.
- Если спустя 20 минут после прикладывания холода поджелудочная не перестала болеть, то до приезда скорой медицинской помощи больному дают 1-2 таблетки Но-шпы с минимальным количеством воды.
Когда болит поджелудочная железа, а возможность получить врачебную помощь отсутствует, единственным лекарственным средством, которым можно воспользоваться в домашних условиях, является Но-шпа (Дротаверин). Препарат можно принимать с целью снятия острой боли не более, чем 2 суток подряд.
Полезное видео
Если болит поджелудочная железа, это может свидетельствовать о ее заболевании. Чтобы понять, чем опасны патологии этого органа, следует знать его основные функции. Клетки железы синтезируют ферменты, которые в виде пищеварительного сока выделяются в 12-перстную кишку и способствуют перевариванию белков, углеводов и липидов.
Еще более важной функцией является инкреторная. В особых островках панкреатической ткани образуются гормоны инсулин и глюкагон, которые регулируют обмен углеводов. Часто первые признаки патологий поджелудочной железы остаются незамеченными, а отсутствие лечения может привести к необратимым изменениям этого важного органа.