Мастоцитоз –заболевание, прогрессирующее вследствие размножения, накопления тучных клеток и инфильтрацией ими органов и дермы. Специалисты выделяют 5 вариантов проявления болезни – телеангиэктазии, гиперпигментация, эритродермические очаги, узлы (как мелкие, так и крупные). Клиническая картина заболевания зависит от формы мастоцитоза. Диагностика основывается на лабораторном анализе. При мастоцитозе в тканях и кожных покровах будет повышенное количество тучных клеток. Лечение матоцитоза консервативное. В план терапии включают цитостатики, ингибиторы серотонина, хлоргидрат ципрогептадин, Н2-блокаторы гистамина.
В числе всех дерматологических заболеваний мастоцитоз у взрослых считается достаточно редкой патологией (1:10 000). Значительно чаще он диагностируется у детей. Возможно, это связано с относительной сложностью дифференциальной диагностики, в результате чего заболевание либо вообще не диагностируется, либо регистрируется под видом других заболеваний.
…
Что такое мастоцитоз?
Мастоцитоз является редким заболеванием, характеризующимся аномальным скоплением тучных клеток в коже, костном мозге и внутренних органах (печень, селезенка, желудочно-кишечный тракт и лимфатические узлы). Случаи, начинающиеся в зрелом возрасте, имеют тенденцию быть хроническими и вовлекают костный мозг в дополнение к коже, тогда как в детстве это состояние часто отмечается кожными проявлениями без вовлечения внутренних органов и часто может разрешаться в период полового созревания. У большинства взрослых пациентов мастоцитоз имеет тенденцию к стойкости и может перейти в более прогрессивную категорию у меньшинства пациентов. Мастоцитоз может быть классифицирован по определенному типу в зависимости от симптомов и общего проявления.
Профилактика
В целях предотвращения обострений М. рекомендуется избегать интенсивной солнечной инсоляции, перегревания организма.
Библиография:
Гейро С. Б. и Тарджеманова Н. И. К клинике тучно клеточного ретикулеза (злокачественного мастоцитоза), Тер. арх., т. 37, № 9, с. 23, 1965, библиогр.; Мельникова В.С. и Лопунова Ж. К. К вопросу о клинике, лечении и гистохимической характеристике полисахаридного и белкового компонентов тучных клеток кожи больных мастоцитозом, Вестн, дерм, и вен., № 8, с. 27, 1977; Потоцкий И. И. Ретикулезы кожи с. 122, Киев, 1972; Degos’R. Mastocytoses cutan£es, Derm.-Vener. (Buc.), v. i p. 97, 1961, bibliogr.; S agher f’ a. Even-Paz Z. Mastocytosis and the mast cell, Chicago, 1967, bibliogr.; S z w e-d a J. A. a. o. Systemic mast cell disease Amer. J. Med., v. 32, p. 227, 1962.
И. М. Разнатовский.
Типы мастоцитоза
Мастоцитоз может в основном затрагивать кожу (так называемый кожный мастоцитоз) или другие части тела (так называемый системный мастоцитоз).
- Кожный мастоцитоз: Кожный мастоцитоз чаще всего возникает у детей. Иногда тучные клетки накапливаются в коже только в виде единой массы (мастоцитомы), обычно до возраста 6 месяцев. Чаще всего тучные клетки скапливаются во многих областях кожи, образуя небольшие красновато-коричневые пятна или шишки (так называемая пигментная крапивница). Пигментная крапивница редко перерастает в системный мастоцитоз у детей, но у взрослых это может происходить чаще.
- Системный мастоцитоз: Системный мастоцитоз чаще всего возникает у взрослых. Как правило, тучные клетки накапливаются в костном мозге (где производятся клетки крови). Часто они также накапливаются в коже, желудке, кишечнике, печени, селезенке и лимфатических узлах. Органы могут продолжать функционировать почти без нарушений. Но если в костном мозге накапливается слишком много тучных клеток, то выработка клеток крови значительно снижается, и могут развиваться такие серьезные болезни крови, как лейкоз. Если в органах накапливается слишком много тучных клеток, органы начинают работать с нарушениями. Появившиеся в результате проблемы могут быть опасными для жизни.
Клиническая картина
Проявления мастоцитоза характеризуются большим многообразием. В соответствии с Международной классификацией 10-го пересмотра выделяют различные его формы. В практической деятельности различают мастоцитоз:
- Кожный.
- Системный.
Кожный мастоцитоз
Может протекать в виде:
- Пигментной крапивницы.
- Узловатой формы.
- Буллезной формы.
- Мастоцитомы.
- Диффузного мастоцитоза.
- Стойкой пятнистой телеангиэктазии.
Пигментная крапивница
Встречается в любом возрасте, но чаще всего она поражает детей первых двух лет жизни. В большинстве случаев, возникая в раннем возрасте, заболевание самопроизвольно разрешается выздоровлением к периоду полового созревания. Однако нередко оно развивается в возрасте после 10-и лет, длится с периодическими обострениями на протяжении всей жизни, способно прогрессировать и приобретать характер системной патологии. В течении болезни различают 3 стадии — прогресса, стабилизации и регресса.
Прогрессирующая стадия
Протекает приступообразно с выраженным полиморфизмом сыпи. Атаки имеют различную продолжительность. Элементы высыпаний имеют вид пятен, папул, везикул, пузырей. У взрослых, как правило, сразу появляются папулы, пятна с избыточной пигментацией или их сочетание. Общее состояние субъективно остается удовлетворительным, но у 10-15% больных возникает зуд. При наличии большого числа очагов мастоцитов зуд может быть мучительным и трудно поддается терапии.
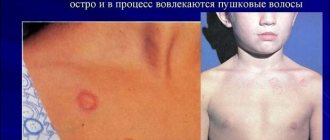
Мастоцитоз у детей вначале проявляется волдырями, сопровождаемыми зудом, а у новорожденных часто появляются пузырьки. Элементы сыпи могут локализоваться на любых участках тела, но чаще — в области волосистой части головы, лица, туловища, на слизистой оболочке ротовой полости. Ладонная и подошвенная поверхность от высыпаний свободны. Пузырьки и волдыри могут возникать на фоне визуально здоровой кожи или на отечных розово-красных папулах и пятнах. После разрешения волдырей остаются стойкие гиперпигментированные буровато-коричневые пятна, а на их фоне могут появляться папулы.
Пятна при мастоцитозе характерной округлой или овальной формой, с четкими очертаниями и гладкой поверхностью без шелушения. Они не возвышаются над поверхностью кожи и имеют диаметр от 2 мм до 50 мм. Пятна склонны к слиянию, в результате чего формируются большие очаги с фестончатыми очертаниями, которые у ребенка могут покрывать все тело. Сыпь периодически исчезает и снова появляется. Во время последующих атак ее окраска становится все более интенсивной, почти коричневой.
После воздействия солнечных лучей, тепла, особенно после приема горячей ванны или душа, на участках физического воздействия (давление, трение, укол) покраснение элементов сыпи в границах воздействия становится настолько интенсивным, что основной их буро-коричневый цвет становится незаметным, а у детей даже появляются везикулы. Также возникают выраженный отек и умеренно выраженный или мучительный зуд. Этот феномен, вызванный искусственно, получил название феномена Унны-Дарье, или «феномена воспламенения».
Стадия стабилизации
Это стадия мастоцитоза характеризуется прекращением появления свежих элементов. Она наступает на втором году жизни ребенка или несколько позже.
Стадия регресса
Наступает через 5-6 лет после начала мастоцитоза или в период полового созревания. Для этой стадии характерны исчезновение экссудативных проявлений мастоцитоза, постепенное побледнение и разрешение элементов сыпи.
Проявления пигментной крапивницы: 1. у детей; 2. у взрослых
Узловатая форма
Обычно поражает детей первых двух лет жизни, особенно в период новорожденности. Выделяют 3 клинические разновидности узловой формы мастоцитоза:
- Ксантеломатозную, которая проявляется плоскими изолированными сгруппированными узелками или узловатыми элементами до 15 мм в диаметре. Они имеют плотную консистенцию, четкие границы, желтовато-коричневую или светло-желтую окраску, овальные очертания и гладкую или в виде апельсиновой корки поверхность. Отдельные элементы напоминают пигментный невус своей величиной и темно-коричневым цветом.
- Многоузловую, представленную полушаровидными высыпаниями розового, красного или желтоватого цвета и диаметром 5-10 мм, «разбросанными» по всем кожным покровам. Они имеют гладкую поверхность и плотную консистенцию.
- Узловато-сливную, отличающуюся от предыдущей слиянием элементов с формированием больших очагов, особенно в складках кожи подмышечной, паховой и межягодичной областей.
На элементах и на визуально здоровых участках кожи возможно появление пузырьков и пузырей, а при их разрешении формируются эрозии и корки. Независимо от этих разновидностей феномен «воспламенения» имеет незначительную выраженность, а у детей грудного и раннего детского возрастов вообще отсутствует.
У всех детей до 2-х лет при любых разновидностях узловатой формы мастоцитоза периодически возникают приступы покраснения кожи локального (вокруг сыпи) или генерализованного характера как проявление анафилактической реакции (гистаминового шока) в ответ на избыток гистамина в крови. Такие приступы могут возникать самопроизвольно или под влиянием плача, механических, тепловых и других раздражителей. В этих случаях происходит усиление зуда, возникают отек и покраснение кожи, беспокойство ребенка, головная боль, плаксивость и раздражительность, учащенное сердцебиение. Возможны также желудочно-кишечные расстройства: боли в области желудка, вздутие живота, отсутствие аппетита, тошнота и рвота, понос.
Буллезный мастоцитоз
Чаще встречается в сочетании с узловатыми формами и реже — с пигментной, а как самостоятельная форма — в основном у новорожденных и детей до 2-х лет. Проявляется напряженными пузырями диаметром до 20 мм и более с серозным или (реже) с геморрагическим содержимым. Обычно они расположены под эпидермисом, иногда внутри него и глубже. На их дне находятся инфильтраты, состоящие из тучных клеток. Пузыри сохраняются несколько дней, а после их разрешения нередко остаются стойкие пята гиперпигментации.
Мастоцитома
Как правило, встречается у детей первых 3-х месяцев жизни, а иногда и с момента рождения, и до 2-хлетнего возраста. Среди всех случаев кожного мастоцитоза у детей на долю мастоцитомы приходится от 10 до 25%.
Она представляет собой одиночное (реже до 3 – 4-х элементов) кожное опухолевидное образование с четкими границами и поверхностью в виде апельсиновой корки. Окраска мастоцитомы может быть розовой, красной, оранжевой, коричневатой или коричневато-желтоватой, диаметр — 2-6 см, обычная локализация — шейная область, плечевой пояс, конечности, иногда — легкие, селезенка, кости. Как правило, образование разрешается самостоятельно.
Мастоцитома
Диффузный мастоцитоз
Может поражать как детей, так и взрослых. Этот тип мастоцитоза проявляется крупными плотноватыми очагами с четкими границами и неправильными очертаниями. Очаги имеют желтовато-коричневую окраску и локализуются в подмышечных и паховых областях, в межъягодичных складках кожи и вызывают выраженный, иногда мучительный зуд. В случае прогрессирования они распространяются на значительные участки кожи. Поверхность очагов часто покрыта изъязвлениями, трещинами и следами расчесов, при незначительной травме возникают пузыри.
Стойкая пятнистая телеангиэктазия
Является редкой формой мастоцитоза, встречается только у взрослых и значительно чаще, по сравнению с другими формами, сопровождается гистаминовым шоком. Высыпания обильные, локализаются, в основном, на туловище, верхних и нижних конечностях. На поверхности гиперпигментированных элементов появляются телеангиэктазии.
1. Диффузный мастоцитоз 2. Стойкая пятнистая телеангиэктазия
Системный мастоцитоз
Иное название кожно-висцеральный мастоцитоз – среди детей ранних возрастов почти не встречается. Характерно поражение внутренних органов в сочетании с кожной симптоматикой.
Кожные симптомы — зуд, внезапные покраснение и отечность кожных покровов, пузырные высыпания. Реже встречаются ограниченные высыпания в виде желтоватых узелков в области естественных кожных складок, кожа становится утолщенной и приобретает желтоватый цвет.
Системность мастоцитоза проявляется только у взрослых в виде потери массы тела, лихорадки, профузных потов, головных болей, носовых кровотечений, учащенного сердцебиения, повышенного артериального давления и т. д. Часто поражается система пищеварения, что сопровождается (у 25%) болями, тошнотой, рвотой и перемежающимися поносами, а также (у 10%) формированием язв желудка, 12-перстной кишки, увеличением печени и селезенки.
Злокачественной разновидностью системного мастоцитоза является тучноклеточный лейкоз, протекающий с поражением кожи (не всегда), костной системы и внутренних органов. Очень быстро развиваются злокачественная патология крови, амилоидоз и полиорганная недостаточность, быстро приводящие к смертельному исходу.
Смотрите видео про пигментную крапивницу:
Признаки и симптомы
Одиночная мастоцитома может не вызывать симптомов.
Пятна и шишки могут чесаться, особенно если их потереть или поцарапать. Зуд может усугубиться при:
- изменении температуры;
- контакте с одеждой или другими материалами;
- применении некоторых лекарственных средств, в том числе, нестероидных противовоспалительных препаратов (НПВП);
- потреблении горячих напитков, острых продуктов питания или алкоголя;
- физической нагрузке.
Если пятна тереть или чесать, они могут перерасти в крапивницу, и кожа может покраснеть.
Часто бывает гиперемия.
Язвенная болезнь может развиться из-за того, что вырабатывается слишком много гистамина, стимулируя секрецию желудочной кислоты в избытке. Язвенная болезнь может вызвать боль в желудке. Возможны также тошнота, рвота и хроническая диарея. Живот может увеличиваться при нарушениях функции печени и селезенки, что вызывает накопление жидкости в брюшной полости.
Если поражен костный мозг, может появиться боль в костях.
Люди с мастоцитозом могут стать раздражительными, подавленными или угрюмыми.
Могут возникнуть обширные реакции. При системном мастоцитозе обширные реакции, как правило, бывают тяжёлыми. Они включают анафилактические и анафилактоидные реакции, которые вызывают обморок и опасное для жизни падение артериального давления (шок). Анафилактоидные реакции напоминают анафилаксию, но вызваны они не аллергеном.
Причины и факторы риска
Генетические изменения (мутации), приводящие к чрезмерной активации рецептора фактора роста тучных клеток (KIT), были выявлены в аномальных тучных клетках почти у всех взрослых при мастоцитозе и примерно у 80% детей при поражениях кожи. Наиболее распространенной мутацией c-kit при мастоцитозе является D816V, и считается, что он вызывает аномальную пролиферацию и накопление тучных клеток в тканях. Приблизительно >90% взрослых и 40% детей также подвержены этой мутации, в то время как еще у 40% детей мутации происходят в других областях KIT. Прогностическая значимость типа мутации при детском заболевании еще не определена. Мутации носят соматический характер и поэтому не передаются следующему поколению у большинства пациентов.
Высвобождение медиаторов, вырабатываемых тучными клетками, таких как гистамин, гепарин, хемокины, цитокины, лейкотриены и простагландин D2, среди других клеточных медиаторов, приводит к симптоматическим эпизодам. Гистамин является естественным химическим веществом, высвобождающимся во время аллергической реакции, вызывающей зуд, одышку, расширение кровеносных сосудов и гиперсекрецию желудочной кислоты.
Причины возникновения
Поскольку конкретные причины мастоцитоза не установлены, он рассматривается в различных патологических состояниях. Большинство авторов склонны считать его системным заболеванием ретикулогистиоцитарной системы.
Предположение о роли генетических факторов основано на наличии очень редких случаев семейного заболевания, особенно среди однояйцевых близнецов. В этих случаях не исключаются как аутосомно-рецессивный, так и аутосомно-доминантный тип наследования с различной частотой реализации патологии.
Развитие мастоцтоза возможно и в результате мутации различных генов, самопроизвольной клеточной пролиферации, обусловленной цитокинной системой. Также предполагается и связь болезни с нарушением кроветворения. Поэтому другие авторы рассматривают ее в группе злокачественных заболеваний лимфоидной и кроветворной тканей.
Провоцирующими могут являться иммунные факторы, связанные с наличием у тучных клеток гликопротеиновых рецепторов, высокочувствительных к иммуноглобулинам класса “E” (IgE). Также факторами риска могут быть и такие не иммунные факторы, как:
- физические — трение на больших по площади участках кожи;
- холодовые и тепловые;
- контакт с водой;
- яд пчел и змей, укусы насекомых, жалящие медузы;
- спиртные напитки и наркотики;
- токсины бактерий и вирусов;
- пищевые продукты — сыры, копчености, специи, цитрусовые и др.;
- лекарственные препараты — ацетилсалициловая кислота, противовоспалительные нестероидные препараты, содержащие кодеин, витамины группы “B”, морфин, йодистые рентгенконтрастные препараты, местные анестетики и некоторые другие анестезиологические средства.
Близкие по симптомам расстройства
Симптомы следующих расстройств могут быть похожими на симптомы мастоцитоза. Сравнение может быть полезно для дифференциальной диагностики:
- Воспалительные заболевания кишечника (ВЗК) связано с аномальным иммунным ответом на естественные бактерии в желудочно-кишечном тракте. Пациенты могут испытывать потерю веса, спазмы в животе и боль, тошноту и рвоту, усталость и нерегулярные движения кишечника. Диагностика воспалительных заболевания кишечника часто основывается на симптомах, которые могут включать учащенное сердцебиение (тахикардию), снижение количества эритроцитов (анемию), что приводит к усталости, обезвоживанию и лихорадке. Существуют различные анализы и визуальные исследования, которые могут быть выполнены для подтверждения диагноза и могут включать в себя: полный анализ крови, серологические исследования, исследования кала, оценку питания, колоноскопию, УЗИ брюшной полости и другие исследования желудочно-кишечной визуализации.
- Синдром раздраженного кишечника (СРК) представляет собой желудочно-кишечное расстройство, связанное с дискомфортом в животе, измененными структурами кишечника и, в некоторых случаях, воспалением желудочно-кишечного тракта. Пациенты с СРК могут испытывать изжогу, тошноту и рвоту, наличие чистой или белой слизи, боли в животе, а также наличие запора или диареи. Пациенты также могут испытывать вздутие живота, что может быть подтверждено при компьютерной томографии брюшной полости. Существуют конкретные критерии диагностики СРК, основанные на частоте и продолжительности симптомов расстройства. Критерии диагностики СРК требуют, чтобы у пациентов были рецидивирующие боли или дискомфорт в животе, по крайней мере, три дня в месяц в течение последних трех месяцев, связанные с двумя или более из следующих состояний: облегчение при дефекации; начало, связанное с изменением частоты стула; и/или начало, связанное с изменением формы или внешнего вида стула. Чтобы установить диагноз СРК, могут быть проведены физикальный осмотр, лабораторные и рентгенологические исследования, чтобы исключить любые другие причины.
- Мальабсорбции кишечника включает любое состояние, связанное с аномалиями, возникающими во время пищеварения и/или поглощения пищевых питательных веществ. Пациенты могут испытывать диарею и потерю веса; Однако более характерные симптомы часто основаны на конкретной причине. Различные анализы могут быть выполнены, чтобы идентифицировать причину и могут включать анализы крови, электролитов и химической группы, и серологическое исследование. Лечение мальабсорбции состоит в исправлении любых недостатков питания, а также в лечении причинного состояния.
- Миелопролиферативные заболевания представляют собой группу нарушений, связанных с пролиферацией одной или нескольких отдельных клеточных линий. Пациенты могут испытывать усталость, потерю веса, дискомфорт в животе, легкие кровоподтеки или кровотечение, инфекции, а также другие симптомы. Конкретный диагноз может основываться на лабораторных исследованиях (т.е. на полных показателях крови, показателях щелочной фосфатазы лейкоцитов, анализе полимеразной цепной реакции, уровне сывороточной мочевой кислоты, массе эритроцитов) и биопсиях костного мозга, которые отражали бы изменения в количестве клеток крови. Лечение миелопролиферативного заболевания зависит от конкретной причины. Пациенты с хроническим миелогенным лейкозом могут лечиться рядом химиотерапевтических средств. Для сравнения, лечение направлено на поддерживающую терапию для пациентов с истинной полицитемией, эссенциальной тромбоцитемией и миелофиброзом.
- Уртикарная сыпь (крапивница) — состояние кожи, связанное с появлением красных, приподнятых пятен на коже, которые могут зудеть и раздражать при прикосновении. Крапивница часто является изолированным явлением, не связанным с другими системными симптомами или признаками. Часто крапивница является самоограниченной и кратковременной. Повреждения кожи могут длиться от 20 минут до трех часов, а затем исчезать в течение 24-48 часов. Недавно появившаяся крапивница часто связана с идентифицируемой причиной, такой как прямой контакт, и может быть идентифицирована из истории пациента. Часто крапивницу можно спутать с другими кожными заболеваниями. Тем не менее, на основании характерного появления крапивницы (т.е. зудящих красных поражений кожи) можно поставить диагноз. Лечение крапивницы часто включает применение антигистаминных препаратов.
- Эндокринные опухоли, такие как карциноид, феокромоцитома и медуллярный рак щитовидной железы, могут вызывать приливы крови. Приливы после менопаузы обычно непродолжительны и связаны с потоотделением.
- Синдром активации моноклональных тучных клеток. У этих пациентов наблюдаются симптомы активации тучных клеток, включая рецидивирующую анафилаксию, но нет признаков кожного мастоцитоза. Их биопсия костного мозга показывает 1 или 2 незначительных критерия системного мастоцитоза, но не соответствует полным критериям Всемирной организации здравоохранения (ВОЗ).
- Идиопатический синдром активации тучных клеток. У пациентов с этим расстройством наблюдаются эпизодические симптомы системной активации тучных клеток, связанные с повышенными медиаторами тучных клеток, такими как триптаза, и метаболиты гистамина или простагландина в моче, благоприятно реагирующие на лечение препаратами, блокирующими медиатор тучных клеток, и не имеют диагностических признаков кожного или системного мастоцитоза. Другие расстройства с похожими симптомами, такие как аллергические заболевания, должны быть исключены до того, как будет рассмотрен этот диагноз.
Диагностика мастоцитоза и его лечение
Диагностика кожного мастоцитоза включает в себя сбор анамнеза и физикальное обследование, лабораторные анализы, чтобы понять, есть ли поражения других органов.
Диагностика мастоцитоза может включать в себя следующее:
- физикальный осмотр на наличие высыпаний, увеличенных лимфоузлов, увеличенных печени и селезёнки;
- развёрнутый клинический анализ крови;
- при необходимости биопсия кожи;
- возможно назначение УЗИ брюшной полости или КТ.
Как правило, у детей с кожным мастоцитозом благоприятный прогноз, если он проявляется в первые 2 года жизни, потому что самостоятельное разрешения заболевания встречается чаще всего в этой возрастной группе через несколько лет, до наступления половой зрелости.
Проявления на коже начинают исчезать после исполнения ребёнком 5-6 лет, средняя продолжительность заболевания – 10 лет.
Мастоцитомы способны проходить самостоятельно через несколько лет.
Если кожный мастоцитоз развивается после 2 лет и старше, а также в зрелом возрасте, то он, как правило, сохраняется. Несмотря на это, более чем у 80% детей с кожным мастоцитозом данное заболевание разрешается самостоятельно.
Лечением кожного мастоцитоза занимается педиатр, при необходимости подключая более узких специалистов: дерматолога, гематолога, аллерголога и других.
Диагностика
Диагностика включает:
- врачебный осмотр;
- биопсию;
- анализы крови с целью исключить другие заболевания.
Врачи подозревают мастоцитоз на основании симптомов, особенно если есть пятна, которые при расчесывании переходят в крапивницу и покраснение.
Биопсия может подтвердить диагноз мастоцитоза. Как правило, берут образец ткани кожи и исследуют под микроскопом на наличие тучных клеток. Иногда образец берут из костного мозга.
Если диагноз неясен, врачи могут выполнить следующее:
- Анализы крови и мочи для измерения уровня веществ, связанных с тучными клетками. Высокий уровень данных веществ подтверждает диагноз системного мастоцитоза.
- Анализы крови и мочи для исключения заболеваний, которые вызывают аналогичные симптомы.
- Сканирование костей.
- Анализы на генетическую мутацию, присутствующую у многих людей с мастоцитозом.
- Биопсия (с помощью эндоскопа) для определения наличия аномально высокого количества тучных клеток в пищеварительном тракте.
Диагноз
Диагноз ставится на основании клин, картины, положительного симптома Унны и подтверждается гистологически (наличие инфильтратов из тучных клеток).
Дифференциальный диагноз проводят с невусом (см.), лейомиомой (см.), сирингомой (см. Кожа, опухоли), диссеминированной ксантомой (см.), гистиоцитомой (см.), лентиго (см.), крапивницей (см.), acanthosis nigricans (см.), эластической псевдоксантомой (см. Псевдоксантома эластическая), ретикулезами кожи (см.), хроническим миелолейкозом.
Стандартные методы лечения
Лечение включает:
- препараты для уменьшения выраженности симптомов;
- при агрессивном системном мастоцитозе другие препараты, такие как интерферон, или операция, такая как спленэктомия.
Единичная мастоцитома может исчезнуть спонтанно.
Зуд, вызванный кожным мастоцитозом, можно лечить антигистаминными препаратами. Для детей никакого другого лечения не требуется. Если у взрослых проявляется зуд и сыпь, на кожу может быть нанесен псорален (препарат, который делает кожу более чувствительной к ультрафиолетовому излучению), а также может применяться ультрафиолетовый свет или кортикостероидные кремы.
Системный мастоцитоз невозможно излечить полностью, но симптомы можно подавить с помощью H1- и H2-блокаторов. H1-блокаторы (обычно называемые антигистаминными препаратами) могут облегчить зуд. H2-блокаторы снижают выработку кислоты в желудке и, таким образом, облегчают симптомы пептической язвы и помогают лечению язвы. Приём внутрь кромолина может облегчить проблемы пищеварения и боль в костях. Аспирин облегчает гиперемию, но может усугубить другие симптомы. Детям не дают аспирин из-за риска возникновения синдрома Рея.
Механизм развития болезни
Тучные клетки (мастоциты) – это подвид лейкоцитов. В зрелом состоянии они локализуются в соединительно-тканных структурах организма. Мастоциты играют важную роль в развитии процесса воспаления, аллергии, анафилактических реакций. Кроме того, они участвуют в заживлении тканей, образовании новых сосудов в местах их повреждения.
В цитоплазме клеток содержится большое количество гранул с медиаторами воспаления – гистамином, гепарином, цитокинами. Высвобождаясь в окружающие ткани и кровеносное русло, вещества провоцируют увеличение проницаемости сосудов. Следствием этого является развитие местного отека, повышение температуры, покраснение. Раздражение чувствительных нервных окончаний вызывает зуд и боль. Активация мастоцитов на коже выглядит как красные, вздутые пятна, похожие на комариный укус.
Прогноз
Прогноз зависит от возраста начала. Большинство пациентов с пигментной крапивницей проявляют начало заболевания в возрасте до 2 лет, что связано с отличным прогнозом, часто с разрешением в период полового созревания. Количество поражений уменьшается примерно на 10% в год. Однако острая обширная дегрануляция редко может вызывать опасные для жизни эпизоды шока.
Появление кожного мастоцитоза после 10-летнего возраста предвещает худший прогноз, поскольку заболевание с поздним началом имеет тенденцию к стойкости, чаще связано с системным заболеванием и несет в себе более высокий риск злокачественной трансформации.