Обморожение – типичная патологическая проблема в зимний период времени. Процесс повреждения мягких тканей организма из-за прямого воздействия на них низких температур влечет за собой массу проблем.
Специфическая симптоматика отморожений, потенциальный перечень возможных осложнений и процедуры лечения зависят от глубины поражения тканей – так называемой степени.
Ниже, вы сможете подробно узнать об их особенностях, выяснить возможные последствия обморожения и получить ответы на иные вопросы, касающиеся данной тематики.
В статье вы узнаете все про обморожение кожи 1, 2, 3, 4 степени и отличительные признаки степеней.
Описание степеней обморожения
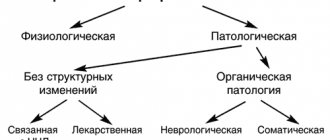
В современной медицине существует несколько видов классификаций отморожения по ряду отличающихся признаков. Во-первых, поражение низкими температурами подразделяется на:
- Острое холодовое поражение;
- Замерзание;
- Обморожение;
- Хроническое холодовое поражение;
- Ознобление;
- Нейроваскулит холодового типа.
Кроме этого, может отличаться механизм развития патологии, формирующийся после контактного обморожения или же воздействия потоками холодного воздуха. Также, врачи различают 3 базовые степени общего обморожения – легкую (с отморожениями 1 либо 2 степени), среднюю (холодовые повреждения 1-3 степени) и тяжелую (все виды отморожений, вплоть до полного оледенения).
В клинической практике чаще всего используется четырёхуровневая градация обморожений, определяемая степенями по глубине поражения тканей.
- 1 степень. Самая лёгкая форма обморожения, проходящая обычно без серьезных последствий;
- 2 степень. Более серьезное отморожение, при правильной терапии предрасполагающее к благоприятному прогнозу;
- 3 степень. Связана с частичной деструкцией тканей, образованием на коже рубцов и прочих нетипичных объектов после выздоровления;
- 4 степень. Представляет собой реальную угрозу жизни для человека, требует немедленной интенсивной либо реанимационной терапии, часто также и оперативно-хирургических действий.
Другие классификации обморожения можно посмотреть здесь.
Точно определить степень обморожения зачастую можно только после процедуры согревания и вступления патологии в реактивную фазу.
Первая степень обморожения
1 степень отморожения считается самой легкой формой холодового поражения – с данной проблемой сталкивался практически каждый человек, если он проживает на территориях с соответствующим климатом (в частности, суровой зимой).
Формируется обморожение 1 степени после непродолжительного воздействия холода. Иногда, такой вид обморожения может быть получен даже при плюсовой температуре, если человек находится на сильном ветру, промок, одет не по погоде. Чаще всего в данном случае поражению поддаются пальцы верхних либо нижних конечностей, уши, нос, иногда лицо.
Обмороженные ткани приобретают бледный или даже белесый оттенок, процесса отмирания кожных покровов не происходит. В процессе развития отморожения человек чувствует жжение и покалывание в проблемной локализации, которое вскоре сменяется частичным либо полным онемением. В более редких случаях 1 степень холодового поражения сопровождает болевой синдром и кожный зуд.
В процессе отогревания пораженные ткани приобретают красный оттенок, может формироваться небольшая отечность. Кожа иногда шелушиться, чувствительность у неё возвращается спустя несколько часов после устранения холодового воздействия.
Процедура терапии при первой степени отморожения обычно не требует специализированных медицинских схем и может быть проведена в домашних условиях. Основные действия включают в себя:
- Прекращение контакта с холодным воздухом и поверхностями. Необходимо как можно быстрее вернуться домой, или зайти в любое другое теплое помещение;
- Переодевание. После попадания в комфортные климатические условия нужно сразу переодеться, сняв холодную одежду, обувь и при необходимости нижнее белье;
- Согревание. Процедуру согревания можно провести в теплой ванне. Наполните её водой с температурой около 25 градусов, погрузите туда конечности, после чего медленно поднимайте градус тепла воды в течение получаса до нормального физиологического показателя (около 37 градусов тепла);
- Еда и питьё. Употребите теплое питьё и еду сразу после процедуры;
- Постель. Укройтесь 2 тёплыми одеялами и находитесь в постели как минимум 1 день.
При своевременных процедурах первой помощи осложнения после обморожения 1 степени не появляются.
Подробнее про оказание первой помощи при обморожении здесь.
Отморожения
Лечение отморожения в первой (дореактивной ) фазе. Практический опыт свидетельствует о том, что более чем 90% пострадавшим от холода первую помощь оказывают вне медицинского учреждения и при этом применяют, как правило, традиционные методы — растирание пораженных участков снегом или шерстяной тканью, погружение в «ледяную» воду и т. п. В этом смысле важное значение имеет санитарно-просветительная работа среди населения, особенно на.
До настоящего времени продолжаются дискуссии по вопросу о принципах лечения первой (дореактивной) фазы отморожения. Вместе с тем общепризнано, что исход Холодовых травм во многом зависит от характера первой помощи пострадавшему. До сих пор нет единого мнения в вопросе о целесообразности немедленного согревания пораженных холодом. В литературе все чаще можно встретить сообщения, авторы которых предпочитают эндогенное согревание отмороженных конечностей с целью восстановления кровообращения «изнутри». Спорным остается требование массировать пораженные конечности.
Мы располагаем личным опытом лечения более 90 пострадавших с отморожениями в дореактивной фазе. В связи с неудовлетворенностью результатами согревания отмороженных конечностей в теплой воде была сделана попытка добиться положительного эффекта путем медленного пассивного согревания. К сожалению, уже первые наши наблюдения не подтвердили мнения о том, что при «внутреннем» медленном, пассивном согревании происходит возврат к норме без развития клинической картины отморожения. Отмечено, что при изоляции от внешнею согревания (как, впрочем, и при быстром активном согревании в теплой воде) на отмороженных участках тела появляется отек, образуются пузыри, возникают расстройства кровообращения и иннервации, а в последующем развивается поражение костей и суставов разной степени выраженности.
Кроме того, мы наблюдали пострадавших, у которых отморожения на фоне опьянения не были своевременно распознаны и только появление отека и пузырей на отмороженных участках послужило поводом для обращения за врачебной помощью. Есть все основания полагать, что согревание тканей у этих больных происходило медленно вследствие спонтанного восстановления кровотока. У большинства из них пришлось ампутировать пораженные сегменты конечностей в связи с развившейся гангреной.
Однако категорически отрицать эффективность метода медленного пассивного согревания или продолжать пользоваться им мы не могли, так как на исход отморожений мог влиять ряд других факторов.
У пострадавших с абсолютно симметричными поражениями конечностей представилась возможность применить оба метода. Все пострадавшие — мужчины в возрасте от 27 до 52 лет, 11 из них обнаружены спящими на морозе в состоянии тяжелого алкогольного опьянения с четкими признаками оледенения конечностей. Продолжительность действия холода составила от 4 до 8 ч, температура воздуха -30±10°С. У 2 больных были отморожения по типу «траншейной стопы».
На месте происшествия на отмороженные конечности пострадавшему накладывали ватно-марлевые повязки и доставляли его в стационар. При поступлении с правой конечности повязку снимали и производили периневральную новокаиновую блокаду основных нервных стволов. На левой конечности улучшали состояние теплоизолирующей повязки и на нее надевали влагонепроницаемый чехол. Больного помещали в ванну с водой температуры 38-40°С. Левая конечность, укутанная теплоизолирующей повязкой, постоянно находилась вне воды. Продолжительность водной процедуры не менее 30 мин.
Затем кожу пострадавшего осторожно осушали сухими простынями, производили повторную новокаиновую блокаду и делали сухой согревающий компресс. С левой конечности снимали водонепроницаемый чехол и улучшали состояние теплоизолирующей повязки. Никаких способов массажа для «возбуждения» кровообращения не применяли. На внутренние поверхности конечностей (бедро, плечо) в проекции магистральных сосудов укладывали сменные теплые грелки на 5-6 ч. Первую перевязку проводили через 10 ч.
Таким образом, левую конечность согревали медленно, «изнутри», правую — быстро, «снаружи». На 2-е сутки после холодовой травмы левая конечность была холодной, зона расстройств чувствительности распространялась проксимальнее, отмечалась более выраженная плазморрагия, регистрировалось значительное снижение осцилляторного индекса и показателей регионарного кровотока. В последующем у 4 больных гангрена не развилась, но на медленно согретых кистях длительное время отмечались выраженные артрогенные контрактуры, расстройства чувствительности. У 3 больных развилась гангрена дистальных фаланг пальцев левой конечности, у 3 — обеих конечностей, но слева уровень распространения ее был значительно проксимальнее. У 1 больного, поступившего с отморожением до уровня средней трети предплечий, развилась симметричная тотальная сухая гангрена всех пальцев. У пострадавших с «траншейной стопой» выраженных различий в состоянии конечностей не выявлено.
Таким образом, у большинства больных медленное пассивное согревание оказалось менее эффективным, чем быстрое согревание в теплой воде.
Мы категорически возражаем против рекомендаций массировать отмороженные конечности в дореактивной фазе. Практический опыт свидетельствует о том, что если до поступления пострадавшего в лечебное учреждение применяли механическое воздействие на отмороженные участки, то, как правило, на них развивался некроз тканей. Заметим, что у 3 больных применение очень холодной воды при оттаивании оледеневших конечностей привело к самопроизвольному разрыву мягких тканей сегментов.
Вероятно, эти наблюдения являются клиническим подтверждением общеизвестного криобиологам явления перекристаллизации при медленном оттаивании. Следует также особо отметить, что некоторые хирурги рекомендуют быстрое согревание в теплой воде.
Задачи лечения отморожения в первой фазе таковы:
- устранение этиологического фактора (немедленное прекращение воздействия холода);
- реанимационные мероприятия в случаях сочетания отморожения с обшим охлаждением;
- новокаиновые блокады про-ксимальнее зоны отморожения;
- восстановление кровообращения и температуры пораженных участков путем активного согревания в теплой воде.
Эти задачи решают по возможности быстро и в последовательности, зависящей от состояния больного и этапа (места) оказания первой помощи. Пострадавшего необходимо немедленно поместить в теплое помещение или в салон машины «скорой помощи». Осторожно снимают, нередко путем разрезания, промерзшие обувь, носки, перчатки, заменяют их специальными или подручными термоизолирующими средствами. Для этой цели в бригадах «скорой помощи» необходимо иметь готовые теплые толстые ватно-марлевые повязки размером 80*80*5 см, уложенные в целлофановые мешки. Этими повязками укутывают отмороженные конечности, надев сверху целлофановые мешки. Ощупывания и тем более разминания отмороженных сегментов конечностей недопустимы.
При отморожений и общем переохлаждении тела на месте происшествия применяют следующую тактику: в несколько раз сложенную простыню обильно смачивают горячей водой из термоса или радиатора автомобиля, отжимают и кладут поверх нижнего белья пострадавшего (но не на кожу!) в области груди и живота. Сверху надевают имеющуюся одежду. Пострадавшего заворачивают в прорезиненную ткань, в которой обычно возят транспортные шины. В случае необходимости делают искусственное дыхание, массаж сердца, дают кислород. Рекомендации давать пострадавшим горячий чай лишены оснований, так как глотательный рефлекс у них отсутствует и, кроме неприятностей, ничего эти попытки не дают. Если возможно, необходимо провести новокаиновые футлярные блокады проксимальнее зон отморожения, предварительно обработав кожу спиртом. Внутривенно вводят сердечные препараты и дыхательные аналептики. Таким образом, пострадавший подготовлен к транспортировке, даже длительной.
В приемном отделении больницы с пострадавшего снимают всю одежду и повязки, определяют общее состояние и сопутствующие повреждения, особенно черепно-мозговые, измеряют пульс, давление, ректальную температуру и т. д. В это время готовят ванну с водой температуры не ниже 35°С (до 40°С). Перед погружением пострадавшего в воду осуществляют периневральные новокаиновые блокады основных нервных стволов пораженных конечностей, внутривенно вводят сердечные средства (если это не сделано при транспортировке больного), гепарин, спазмолитики.
Следует подчеркнуть, что при лечении отморожения первой (дореактивной) фазы важную роль играют новокаиновые футлярные и периневральные блокады до согревания в воде. Общеизвестно, что процесс восстановления кровообращения всегда сопровождается болями и ангиоспазмами. Вследствие этого пострадавшие, даже находящиеся в состоянии тяжелого алкогольного опьянения, всегда пытаются воспрепятствовать оказанию помощи, травмируя тем самым пораженные конечности вплоть до «переломов» промерзших пальцев. Примечательно, что, являясь технически простой манипуляцией, новокаиновые блокады оказывают благоприятное воздействие на все последующее течение процесса. Клинически это наглядно подтверждается отсутствием болевого синдрома в момент согревания, быстрым восстановлением температуры и кровообращения в пораженном сегменте конечности, значительным уменьшением зоны тотального некроза или отсутствием такового в третьей фазе отморожения. Весьма важно и другое: после новокаиновых блокад и последующего согревания в теплой воде спазм сосудов не возникает. Об этом свидетельствуют результаты капилляроскопических, рентгеноангиографических и других исследований.
Для того чтобы полностью согреть отмороженные конечности и самого больного в теплой ванне, требуется от 30 мин до 1 , 5 ч, т. е. спешка при этой процедуре недопустима. Признаками, при появлении которых нужно закончить водную процедуру, служат гиперемия кожи, появление отека, свободные активные движения в межфаланговых суставах, ощущение «мягкости» пораженного участка, наличие четкой границы зоны отморожения.
Пострадавшего осторожно извлекают из ванны, укладывают на кушетку или коляску, тело осторожно, особенно отмороженные участки, осушают простыней, укрывают теплыми одеялами и назначают УВЧ-терапию в слабосильных дозах на пораженные участки. На отмороженные конечности накладывают или сухие согревающие компрессы, или марлевые салфетки, смоченные в растворе фурацилина 1:5000 с добавлением спирта, сверху укладывают толстый слой ваты, фиксируют его слабыми турами бинта, а снаружи надевают целлофановые мешки. Пострадавшего доставляют в палату, где отмороженным конечностям придают возвышенное положение. В проекции магистральных сосудов (внутренняя поверхность бедер, подмышечные области) укладывают грелки, обернутые полотенцами. Назначают инфузионную терапию. Полезно, но практически трудно выполнимо внутриартериальное введение спазмолитиков и других препаратов, улучшающих кровоснабжение.
При массовом поступлении пострадавших от отморожения проводят медицинскую сортировку по общепринятым правилам. Осуществляют остановку кровотечений всех видов. На отмороженные конечности накладывают толстые ватно-марлевые повязки (сухие согревающие компрессы). Проводят противошоковую терапию. Не снимая повязок с отмороженных конечностей, оказывают квалифицированную и специализированную помощь.
Лечение отморожения второй (паранекротической) фазы является продолжением лечебных мероприятий, проведенных в первой фазе. Первые перевязки осуществляют, как правило, через 8-10 ч после поступления пострадавшего. Повязки снимаются легко и безболезненно. Определяют обширность поражения, ориентировочно устанавливают степень отморожения. Пузыри надсекают у основания, содержимое их эвакуируют вращательными движениями тампонов. Сами крышки пузырей на первых перевязках удалять не следует, так как они являются биологической защитой дермы. Полезно во время перевязок проводить оксигенобаротерапию.
Средствам наружного лечения отморожений в фазе паранекроза не следует придавать принципиального значения вследствие выраженной плазморрагии. Обычно накладывают повязки с растворами антисептиков (но не мазевые); осуществляют иммобилизацию пораженных конечностей гипсовыми лонгетами в среднефизиологиче-ском положении.
С учетом принципиально важного понятия о паранекротическом состоянии пораженных тканей во второй фазе основными задачами лекарственного лечения являются воздействие на промежуточный обмен в тканях и улучшение кровоснабжения зон отморожения. Одновременно осуществляют коррекцию общих изменений в организме: восполнение плазмопотери, противовоспалительное лечение, антикоагулянтная терапия, борьба с отеком отмороженных тканей.
Этого достигают с помощью инфузионной терапии. Суточный объем вводимой жидкости до 2000 мл. Увеличивать этот объем следует очень осторожно в связи с резко выраженным отеком отмороженных тканей. Во всяком случае необходимы учет ОЦК, почасового диуреза при инфузии и применение лазикса. В состав инфузата входят плазмозамещающие средства — нативная плазма, альбумин, реополиглюкин, гемодез. Хорошо зарекомендовали себя активаторы фибринолиза — фибринолизин, стрептокиназа. Из сосудорасширяющих средств обычно назначают гидрохлорид папаверина; по нашим данным, высокую эффективность показал кавинтон, который вводят дробно 3 раза в сутки в дозе 1 мг на 1 кг массы тела больного. В настоящее время не вызывает сомнений необходимость назначения антикоагулянтов, из которых предпочтение следует отдать гепарину. В первые часы после травмы вводить сразу 15 000 БД гепарина, а затем в течение суток — еще 15 000 ЕД, но дробно, по 1 мл. В связи с тем что антикоагулянты непрямого действия склонны к кумуляции, сопровождающейся диффузным трудно купируемым кровотечением из отмороженных участков, мы отказались от их применения, легко достигая корригируемого снижения протромбинового индекса с помощью гепарина.
Высокоэффективным средством лечения больных с отморожениями во И фазе ингибитор кининов контрикал, предупреждающий некроз тканей. Контрикал вводят по 10 000-15 000 ЕД, предпочтение отдают внутриартериальному способу введения. Для воздействия на промежуточный обмен в тканях целесообразно применять витамины С, Bi, В г , Ви, Е, никотиновую кислоту.
В фазе паранекроза, помимо оксигенобаротерапии, проводят физиотерапию отморожений. Предпочтение отдают методам, влияющим на крово- и лимфообращение в отмороженных тканях, оказывающим стимулирующее воздействие на вегетативную нервную систему, дающим противовоспалительный и рассасывающий эффекты. К ним относят УВЧ-терапию, соллюкс-лампу, электрофорез гидрокортизона или других противовоспалительных средств, диатермию. В фазе паранекроза следует воздерживаться от назначения физиотерапевтических процедур, способствующих высушиванию и ускоряющих отторжение тканей, таких как рентгенотерапия и ультразвук.
Лечение отморожений третьей фазы. В фазе стабилизации выявляются степень и границы отморожения. Отморожения II степени и ограниченные поражения III степени подлежат амбулаторному лечению, которое предусматривает проведение местной терапии. Обязательно назначают ЛФК (разработка движений в межфаланговых суставах) в сочетании с такими процедурами, как тепловые ванночки, аппликации парафина и озокерита, в случае отсутствия ран проводят грязелечение.
Лечение остеопороза осуществляют с помощью электрофореза хлорида кальция. Для лечения ран ограниченного размера применяют мазевые повязки, стимулирующие заживление тканей. Пострадавших с обширными отморожениями III степени направляют в стационар, где, помимо указанных мероприятий, проводят дезинтоксикационную терапию (гемодез по 200 мл 2 раза в сутки с интервалом 12 ч); при выраженной анемии и гипопротеинемии вводят компоненты и препараты крови вместе с антикоагулянтами: свежеотмытые эритроциты, альбумин, нативную плазму. С целью повышения иммунореактивности организма в III фазе отморожений показаны иммунологические средства и препараты (кровь, плазма реконвалесцентов, антистафилококковый у-глобулин, антистафилококковая плазма). Назначают антибиотики широкого спектра действия, продолжают введение витаминов и кавинтона. Помимо и наряду с указанным консервативным лечением, в III фазе отморожения встает вопрос о некрэктомиях и ампутациях.
Лечение отморожений четвертой фазы — фазы его ближайших последствий — направлено на восстановление функции пораженной конечности и заживление ран. Первую задачу решают с помощью ЛФК (разработка суставов), массажа, физиотерапевтических процедур. Лечение ран, как правило, сопровождающихся остеомиелитом, представляет большие трудности в связи с ангиотрофическими расстройствами. Важную роль в комплексном лечении играет местное применение протеолитических ферментов. Обладая свойствами «химического ножа», протектора антисептиков и стимулятора регенерации, профезим максимально сохраняет жизнеспособные ткани, что особенно важно при отморожении сегментов кисти.
Эффективность лечения во многом зависит от сроков оперативного вмешательства, радикальности удаления нежизнеспособных тканей и техники операции.
Хирургическое лечение. Согласно данным литературы, оперативные пособия при отморожениях делят на три группы: первичная хирургическая обработка (некротомии и некрэктомии), ампутация, реконструктивные и корригирующие операции. Соглашаясь с обоснованностью такого деления, мы считаем, что под первичной хирургической обработкой отморожений правильнее понимать не некротомию и некрэктомию, а рассечение кожи и подлежащих тканей до развития некроза в целях декомпрессии и улучшения микроциркуляции. Такую операцию следует делать не позднее 3-го дня после травмы. По-видимому, в семантическом смысле ее правильнее называть превентивной хирургической обработкой отморожений. Между ней и хирургической обработкой отморожений по Арьеву имеются существенные различия в целях и сроках выполнения операции, показаниях и топике.
Превентивная хирургическая обработка тяжелых отморожений по своей идее является исключительно предупредительной мерой (профилактика гангрены), в то время как некротомия предполагает ускорение развития гангрены. Безусловно, в зоне последующего некроза превентивная обработка отморожений играет роль некро-томии, в чем также одно из ее преимуществ.
Превентивная хирургическая обработка отморожений — рассечение мягких тканей в зоне поражения. Попытки назвать эту операцию при о, как это делает В. П. Котельников (1988), не выдерживают критики с анатомических позиций. Ее предпринимают с целью ликвидации напряженного отека, связанных с ним микроциркуляторных расстройств и предупреждения развития гангрены. Показания — резко выраженный отек сегментов, время выполнения — от нескольких часов до 3 сут с момента травмы, т. е. во второй фазе отморожения. Рассечение тканей на всю глубину осуществляют после обработки кожи антисептическими средствами и вскрытия пузырей. Разрезы производят с учетом ана-томо-топографических особенностей данной области, с тем чтобы не повредить сухожилия, сосуды и нервы. Края раны разводят, подлежащие мягкие ткани, имеющие, как правило, вид желеобразной массы (клетчатка) или рыбьего мяса (мышцы), рыхло тампонируют. В этот момент может возникнуть кровотечение из раны, которое останавливают лигированием сосудов. Накладывают повязки со спиртовыми или водными растворами антисептических средств, мазевые повязки противопоказаны. Необходимо обратить внимание на то, чтобы повязки не сдавливали конечность. Для того чтобы предупредить сдавливание, в качестве перевязочного материала рекомендуют использовать марлевые салфетки. Конечность иммоби-лизируют неглубокой гипсовой лонгетой в среднефизиологическом положении.
Некрэктомии и ампутации при отморожениях в зависимости от сроков выполнения делят на ранние, отсроченные и поздние. Под некрэктомией понимают иссечение омертвевших тканей в зоне поражения. Как правило, ее производят по линии демаркации и без замещения раневого дефекта. Цель ампутации отмороженного сегмента конечности — не только иссечение некротизированного сегмента, но и создание функционально способной культи, раневой дефект которой замещают местными тканями или с помощью кожной пластики.
Показаниями к ранним некрэктомиям и ампутациям являются тотальное поражение крупных сегментов конечностей, токсемия, угроза развития сепсиса и летального исхода. Сроки выполнения операций — 3-14-е сутки после травмы. Перед ранней некрэкто-мией или ампутацией с диагностической целью производят некротомию; отсутствие чувствительности, кровотечения, ткани в виде вареного мяса свидетельствуют о необратимости поражения, т. е. IV степени отморожения.
Отсроченные некрэктомии и ампутации выполняют в срок от 15 до 30 дней после травмы. Показаниями к ним является гангрена с четкими границами зоны поражения.
Поздние некрэктомии и ампутации осуществляют в сроки от 1 мес и позднее. Показания — гангрена на фоне выраженного осте-олиза и остеонекроза.
Следует обратить внимание на некоторые особенности техники некрэктомии и ампутаций. Во-первых, накануне операции необходимо тщательно вымыть линию демаркации растворами моющих средств, удалить отслоившийся эпидермис, обработать конечность антисептическими средствами и наложить стерильную повязку. Во-вторых, уровень ампутации должен быть выбран с таким расчетом, чтобы края раны можно было сопоставить без малейшего натяжения. В-третьих, при отморожениях методом выбора является кожно-пластический способ ампутации; фасцио-, мио- и остеопластические первичные ампутации не показаны. В-четвертых, при некрэктомии и ампутациях трубчатых костей стоп и кистей ни в коем случае не следует пользоваться инструментами типа кусачек Листона или Люэра. «Перекусывание» костей сопряжено с их раздавливанием, появлением продольных трещин и мелких костных осколков, что обусловливает дополнительную травму и способствует последующему развитию хронического остеомиелита.
Восстановление кожного покрова, утраченного при отморожении, производят с помощью различных видов кожной пластики. К сожалению, приходится констатировать, что свободная кожная пластика расщепленным кожным лоскутом в большинстве случаев дает неудовлетворительные результаты. Эффективность кожной пластики во многом зависит от достаточно полного иссечения всех нежизнеспособных тканей, что в свою очередь позволяет в ряде случаев обойтись замещением раневого дефекта местными тканями. До настоящего времени нерешенной задачей является лечение дефектов подошвенной поверхности пяточной области, сопровождающихся остеомиелитом.
Реконструктивные операции при отморожениях позволяют повысить функциональную способность культи и (или) осуществить косметическую реабилитацию. К этим операциям относят пластику ушных раковин и кончика носа, фалангизацию пальцев, дистрак-ционное удлинение сегментов конечностей, аутотрансплантацию пальцев стопы на кисть и т. д. Реконструктивные операции необходимо выполнять в специализированных хирургических отделениях. Непременным условием предоперационной подготовки больного является полное заживление ран, проведение коплексного лечения с целью улучшения регионарного кровообращения (медикаментозная терапия, физиотерапевтические процедуры, массаж, электростимуляция, оксигенобаротерапия, санаторно-курортное лечение). Конкретный способ или метод операции выбирают строго индивидуально, исходя из особенностей культи, ее функционального состояния, а также с учетом возможности последующего протезирования. Сложные реконструктивные операции при отморожениях не следует производить раньше чем через 2-3 мес после травмы.
Вторая степень обморожения
Обморожение 2 степени формируется после более продолжительного влияния на ткани холода. Поражение захватывает не только пальцы и выступающие части тела, но и кисти, голень со ступней. Часто, причиной отморожения этого вида выступает не только холодный воздух, но и прямой контакт с холодными предметами и веществами – например, снегом.
Признаки 2 степени отморожения более разнообразны, по сравнению с легкой формой патологии, однако начинается она идентично – это побледнение кожных покровов, утрата чувствительности в пораженных тканях. Жжение, покалывание и онемение выражены более ярко. По истечению некоторого времени, эпителий приобретает выраженный синевато-мраморный оттенок.
Основные отличия от первой степени отморожения видны в процессе отогревания – практически сразу возникает болевой синдром. Кожа становится не просто красноватой, а багровой, при этом в местах поражения могут образовываться пузырьки – они похожи на классические волдыри, внутри содержится прозрачная жидкость геморрагического типа.
Кожный зуд и жжение сопровождает человека на протяжении еще нескольких дней после обморожения, чувствительность тканей будет возвращаться постепенно, от 5 до 10 часов. Процесс выздоровления при 2 стадии обморожения может занимать до 2 недель – именно столько потребуется тканям, чтобы полностью восстановить первоначальный вид.
Процедура первой помощи на начальных этапах идентична с терапией 1 степени холодового поражения. Единственное отличие – запрет на искусственное согревание, которое может повредить сосуды и вызвать вторичную бактериальную инфекцию.
После попадания в помещение, смены одежды и обильного теплого питья, нужно наложить на поражённую область теплоизолирующую повязку из слоёв марли и ваты, лечь в постель под теплое одеяло и вызвать врача на дом – он пропишет дальнейший курс медикаментозного лечения.
При правильной и своевременной терапии прогноз выздоровления пациентов с 2 степенью обморожения является условно благоприятным – лишь в 15 процентах случаях наблюдается развитие местных аллергий, бактериальных инфекций, обострения хронических болезней.
Признаки и клинические проявления
Все стадии отморожения имеют свою характеристику и выражаются определенными симптомами:
| Фаза повреждения | Клиника |
| 1 степень | Первая стадия характеризуется нарушением кровообращения в травмированном месте. Во время согревания пострадавший ощущает жжение, покалывания и боль. Замерзшая область проявляется покраснением кожи и легким отеком. Некроз эпидермиса, дермы отсутствует. Чувствительность в поврежденном участке тела сохраняется. |
| 2 степень | Признаки отморожения 2 степени холодовой травмы – сильный зуд, местное повышение температуры, болевые ощущения. Отмирание кожи достигает базального слоя. На 1-2 день, иногда на 3-4, на месте обморожения появляются волдыри с полупрозрачной жидкостью внутри. Когда пузыри лопаются, оголяется воспаленный сосочковый слой дермы, что сопровождается сильной болью. Отек кожи и тканей выходит за пределы поврежденной области. На пораженном месте шрамы не остаются. |
| 3 степень | Третья фаза сопровождается серьезными повреждениями эпидермиса, дермы. Характеристика отморожения 3 степени: кожа полностью лишена чувствительности, холодная на ощупь и имеет синюшный цвет. При согревании образуются волдыри с кровянистым содержимым. Отек выходит далеко за пределы площади обморожения. Спустя немного времени кожа приобретает ярко-красный оттенок, который сменяется черным струпом – это проявления некроза дермы и подкожной клетчатки. После отторжения погибших тканей, на проблемном месте образуются рубцы и грануляции. |
| 4 степень | Четвертый этап холодовой травмы сопровождается гибелью не только кожного покрова и тканей, но и мышц, сухожилий и даже кости. Больной полностью утрачивает чувствительность в поврежденном месте. На синей коже в начале реактивного периода могут появиться геморрагические образования (кровяные волдыри). Затем происходит почернение некротизированных тканей и появление струпа, отторжение которого может затянуться на месяцы. Процесс отторжения сопровождается осложнениями в виде гангрены, остеомиелита, флегмоны, тендовагинита. |
Третья степень обморожения
Третья степень обморожения характеризуется серьезным холодовым поражением, затрагивающим не только внешние кожные покровы, но также средние и глубокие слои мягких тканей.
В процессе развития патологии эпителий очень быстро теряет чувствительность, его окрас становится синюшным с мраморными и серыми оттенками. Болевой синдром выражен достаточно сильно, сопровождается зудом, покалыванием и онемением.
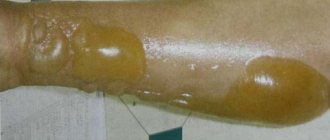
В начальном периоде развития 3 степени обморожения на поверхностях мягких тканей, подвергшихся негативному воздействию, образуются крупные пузыри и вздутия. Внутри они наполнены жидкой субстанцией с примесями крови. Дно данных образований имеет выраженный багрово-синий оттенок, при давлении на него отсутствует какая-либо чувствительность.
Из-за сильного холодового поражения гибнет весь верхний слой кожи, поддаются частичной деструкции сами мягкие ткани. В процессе болезненного заживления, который длится до 1 месяца, происходит отторжение поврежденных элементов с образованием крупных рубцов и грануляций. Если были обморожены роговые пластинки ногтей, то они до полугода не приходят в норму, замедляя свой рост и продуцируя деформированную структуру.
Возможности первой помощи при 3 степени отморожения существенно ограничены – это смена одежды, горячее питьё (при наличии ясного сознания и нормального глотательного рефлекса), а также наложение теплоизолирующей повязки из нескольких слоёв марли, хлопчатобумажной ткани, ваты и верхней окантовки в виде полиэтилена.
Самостоятельный искусственный обогрев в данной ситуации, а также разнообразные растирки запрещены – необходимо вызвать скорую помощь, которая доставит пострадавшего в стационар для прохождения курса интенсивной терапии.
Возможные осложнения – генерализированные кожные поражения с необходимостью пластической хирургии, повышение рисков сердечно-сосудистых заболеваний, вторичные бактериальные инфекции на фоне нарушения целостности мягких тканей.
Принципы лечения
Для восстановления тканей требуется длительное лечение под врачебным контролем. Необходимо зачистить те участки, которые не подлежат естественному восстановлению и создать оптимальные условия для дальнейшего заживления ран.
Основные приемы, используемые при лечении обморожений третьей степени представлены в таблице:
| Название и фото | Краткое описание |
| Удаление пузырей
| Производится санация вздутых участков с откачиванием скопившейся жидкости. |
| Антисептическая обработка
| Для обеззараживания кожи наносятся антисептические средства в виде спреев или растворов. |
| Обезболивание
| Чтобы снять неприятные ощущения используют обезболивающие лекарства в виде спреев, таблеток и инъекций. |
| Прием антибиотиков
| Существует риск развития воспаления с присоединением инфекции, поэтому в целях профилактики назначаются пенициллиновые или другие антибиотики широкого спектра действия. |
| Стимуляция кровообращения
| Для восстановления питания тканей назначаются препараты, стимулирующие кровоток. Могут проводиться внутривенные вливания заменителей плазмы. |
| Удаление некротизированных тканей Участки некроза удаляют оперативным путем. | Отмершие участки зачищаются хирургическим путем и при необходимости ушиваются. |
| Физиотерапевтические процедуры
| Для ускорения регенерации тканей назначаются аппаратные процедуры, например, УФ-облучение в субэритемных дозах, тепловое и электровоздействие. |
| Иммобилизация
| До завершения регенеративных процессов рекомендуется ограничить подвижность поврежденной области. В некоторых случаях накладывается гипсовая повязка. |
| Использование заживляющих мазей Мазь Левомеколь поможет убрать болевые ощущения и воспаление. | После остановки некротического процесса можно наносить на раны регенерирующие мази с антимикробным и обезболивающим эффектом, например, Левомеколь и Офлокаин. |
| Диетотерапия
| Для восстановления тканей и укрепления организма требуется повышенное содержание белка и витаминов в продуктах питания, поэтому для больных прорабатывается особый рацион. |
Категорически запрещено лечение народными средствами в виде ванночек с отварами, растираний спиртом, использование жирных мазей и кремов. Такие мероприятия лишь усилят патологические процессы и поспособствуют развитию осложнений. Без медицинской помощи при таких травмах обойтись невозможно, все назначения должен делать квалифицированный врач.
Четвертая степень обморожения
4 степень обморожения встречается реже, чем 1-3, однако имеет самые серьезные последствия для организма человека. Довольно часто, такое холодовое поражение сочетается с более легкими степенями, при этом захватывает обширные области тела, вплоть до 40-50 процентов площади кожных покровов.
Вас заинтересует…
Симптомы и лечение обморожения лица Общая температура пострадавшего падает до 31 градуса тепла и ниже. Практически всегда отсутствует сознание, кожные покровы не только очень холодны, но и имеют темно-синий цвет, ближе к черным оттенкам. Основные жизненные показатели существенно ухудшаются – пульс замедляется до 35 ударов за минуту, сильно снижается артериальное давление, дыхание очень слабое и редкое (вплоть до 4-5 вдохов и выдохов за одну минуту).
Тяжелое обморожение нередко сочетается с полным оледенением части эпителия, происходит деструкция кожи, мягких тканей, могут быть затронуты патологическим процессом хрящи, суставы, кости. Сразу после начала согревания образуется обширный отек, начинается быстрый некроз структур локализаций, сопровождающийся чрезвычайно сильным болевым синдромом, полным отсутствием тактильной чувствительности, формируется «кислородная задолженность» пораженных тканей, в результате чего резко возрастает гипоксия.
Существенное влияние начинают оказывать системные патологические факторы, в частности отравление кровотока продуктами аутолиза на клеточном уровне. Всё это сопровождается нарушением метаболизма и замедлением обменных процессов, вплоть до их полной остановки.
Первичная помощь пострадавшему при 4 степени отморожения заключается в максимально возможной теплоизоляции пораженных тканей от внешней среды для недопущения их отмерзания, а также немедленной госпитализации в стационар – ехать домой уже нельзя, поскольку человеку требуется реанимационная терапия. Никаких иных действий предпринимать не стоит – препараты, растирания, питьё и прочие процедуры запрещены ввиду высоких рисков летального исхода у больного.
Возможные осложнения включают в себя:
- Системные некрозы кожи и мягких тканей;
- Развитие гангренозных процессов с необходимостью ампутации частей тела;
- Развитие сердечно-сосудистых патологий (вплоть до остановки работы сердца), почечной либо печеночной недостаточности;
- Остановка дыхания;
- Летальный исход.
Осложнения и последствия
Средние и тяжелые степени обморожения могут приводить к самым серьёзным осложнениям, даже если медицинская терапия и первая помощь была проведена качественно и своевременно. При её отсутствии существенно повышаются риски развития целого ряда патологий, часть из которых напрямую угрожает жизни человека.
Типичные последствия включают в себя:
- Ослабление местного и общего иммунитета, которое влечет за собой обострение хронических заболеваний и появление разнообразных синдромов;
- Вторичные бактериальные инфекции, вызванные проникновением патогенов в кровоток и мягкие ткани;
- Различные поверхностные дефекты кожных покровов – от дерматитов и экзем до патологического изменения структуры эпителия (рубцевание и проч.), требующего проведения пластичной операции по пересадке тканей;
- Некрозы мягких структур с необходимостью их хирургического удаления;
- Сердечно-сосудистые патологии;
- Почечная и печеночная недостаточность, формирующаяся в процессе системного негативного воздействия холодом на организм;
- Развитие гангрены, единственным избавлением от которой является ампутация;
- Формирование сепсиса в случаях тяжелых форм обморожений;
- Критическое падение жизненных показателей АД, дыхания, пульса;
- При отсутствии первой помощи в 4 стадии обморожения – падение температуры тела ниже 24 градусов, нарушение работы продолговатого мозга, остановка дыхания и клиническая смерть.
Когда необходимо обратиться к врачу?
Современная медицина рекомендует обращаться к врачебному специалисту при любом случае обморожения – зачастую пациенты, занимающиеся самодиагностикой и домашним лечением не в состоянии правильно оценить степень холодового повреждения тканей, что влечет за собой увеличение рисков развития осложнений. В обязательном порядке нужно пройти обследование в следующих ситуациях:
- При наличии подозрения 2 степени обморожения и выше. Если в местах пораженных локализаций образовались пузыри с прозрачным, либо кровянистым содержимым, ткани и кожа существенно потемнели с образованием отеков, выявляется иная симптоматика средних или тяжелых форм отморожения;
- В случае отсутствия положительно эффекта домашнего лечения. Если процедуры первой помощи не помогают и пациенту становится хуже, то необходима госпитализация в стационар;
- При обширных поражениях тканей. Если область обморожения превышает по площади ладонь взрослого человека, то вне зависимости от степени обморожения, нужно проконсультироваться с врачом;
- В случае обморожения детей или пожилых людей. Группы особого риска – это возраст до 12 и после 50 лет.
Особенности обморожения частей тела
Обморожения отдельных частей тела имеют свои особенности и течение в зависимости от степени поражения холодом.
Руки
Верхние конечности чаще других частей тела страдают от обморожения. Этому способствует более тонкая структура тканей и близкое расположение сосудов, а также игнорирование ношения варежек либо перчаток во время мороза либо просто слишком холодной, ветреной и влажной погоды. При первой степени обморожения пальцы рук и часть кисти белеют, диагностируется легкое покалывание и жжение кожных покровов, а в процессе отогревания верхние конечности очень быстро краснеют, в мягких тканях ощущается сильное жжение, подушечки же пальцев на 1-2 суток теряют чувствительность;
Ноги
Нижние конечности страдают от обморожения реже рук, однако главным провоцирующим фактором развития холодового поражения становится неудобная, тесная и мокрая обувь, а также отсутствие активного движения.
Пострадавший редко обращает внимание на легкие формы обморожения ног в отличие от рук, которые используются в повседневном быту чаще. Результатом становится печальная статистика – самое большее количество ампутаций при гангренозных процессах в мягких тканях приходится именно на нижние конечности;
Голова
Отдельного внимания заслуживает обморожение головы. Если при легких формах поражения холодом страдают преимущественно уши, нос, щёки и лицо, то, уже начиная со 2 стадии отморожения, существенно увеличиваются риски для здоровья и даже жизни пострадавшего, поскольку патология часто сочетается с переохлаждением головы, ведущим к развитию воспаления оболочек мозга (его мягких внешних структур). Более того, при неоказании помощи и падении температуры данной части тела до 24 градусов тепла, нарушается работа продолговатой структуры вышеозначенного органа, что может приводить к остановке дыхания и клинической смерти.
Меры профилактики
Для защиты от обморожений, особенно столь серьезных, необходимо заранее подумать о защите организма от воздействия неблагоприятных факторов.
В качестве профилактики холодовых травм следует пользоваться такими рекомендациями:
- Минимальное нахождение на морозе. В холодную пору лучше не выходить на улицу в сильный мороз, а также в сырую и ветреную погоду. Старайтесь как можно чаще заходить в тепло.
- Ограничение контакта с холодными поверхностями. Не садитесь на холодные поверхности, особенно металл. Если нужно долго нести какой-либо предмет, старайтесь менять руку, чтобы отогреть ее.
- Термобелье. Поддевание под низ термобелья сократит ваши теплопотери. Сверху наденьте еще несколько тонких, но теплых кофт. Многослойность – залог сохранения тепла.
- Защита для уязвимых частей тела. Обязательно дополнительно утепляйте ноги, руки, голову.
- Удобная обувь. Нога должна оставаться свободной, ничто не должно стеснять движения. Обратите особое внимание на утепление подошвы.
- Предотвращение истощения организма. Не стоит подвергаться интенсивным нагрузкам, стрессам, а также морить себя голодом перед выходом на мороз. Истощенный организм гораздо быстрее теряет тепло и не способен возместить его недостаток за счет собственных ресурсов.
- Физическая разминка. Простые движения для разминания тела позволят улучшить циркуляцию крови и выработку внутреннего тепла.
- Предотвращение расширения сосудов. Откажитесь от употребления алкоголя, кофе, а также курения. Если вы принимаете лекарства с подобными свойствами, это следует учитывать при подготовке гардероба к выходу на улицу.
- Своевременное предприятие ответных мер. При обнаружении первых признаков отморожения нужно немедленно перейти в тепло, размять окоченевшие участки, а при необходимости – обратиться в больницу.
Дополнительную информацию об отморожениях 3 степени вы можете получить, посмотрев видео в этой статье.